| CATEGORII DOCUMENTE |
| Astronomie | Biofizica | Biologie | Botanica | Carti | Chimie | Copii |
| Educatie civica | Fabule ghicitori | Fizica | Gramatica | Joc | Literatura romana | Logica |
| Matematica | Poezii | Psihologie psihiatrie | Sociologie |
Biologia procesului de îmbatrânire
Imbatrânirea este un proces progresiv care duce la maturizare din copilarie, pubertate, adult tânar apoi declinul spre vârsta mijlocie si avansata.
Senescenta defineste pierderea capacitatii de diviziune celulara si crestere cu pierderea functii celulare normale în timp, ceea ce în final o face incompatibila cu viata. Astfel procesul de senescenta duce în final la moarte.
Desi procesul de îmbatrânire are o componenta pozitiva de dezvoltare initiala si una negativa de declin, senescenta se refera doar la la procesul degenerativ care face functiile celulare incompatibile cu viata.
Nu toate modificarile biologice care apar cu vârsta sunt, chiar cele care apar la vârsta a treia, arata un proces deteriorare biologica: albire parului, pierderea acuitatii vizuale, iar unele sunt chiar pozitive: acumularea de experienta de viata si „întelepciune”. In contrast, pierderile de memorie care apar cu vârsta sunt considerate manifestari ale senescentei . Diferentierea între procesul de îmbatrânire normala si acumularea unei experiente pozitive prin îmbatrânire este importanta.
Obiectivul geriatriei nu este promovarea senescentei ci maximizarea aspectelor pozitive ale procesului de îmbatrânire: adaugarea de viata anilor nu doar mai multi ani vietii. Ameliorarea morbiditatii este un obiectiv major al geriatrilor care poate fi dobândit prin îndepartarea instalarii bolilor cronice si/sau maximizarea functiilor în ciuda existentei acelor boli.
Un concept pe care îl au multi indivizi tineri despre indivizii mai vârstnici este asocierea procesului de îmbatrânire cu decesul. 'În America, moartea este cel mai obscen subiect - „Vorbim mai usor despre sex, bani, antipatii sau probleme familiale dar nu si despre moarte” - spune Ebersole care sugereaza faptul ca în tarile si culturile vestice moartea poate fi un factor contributiv major la negativismul legat de procesul de îmbatrânire.
Este important de cunoscuta diferenta între un proces de îmbatrânire normala si senescenta, conditiile sale patologice, bolile si îmbatrânirea, factorii care duc la un proces de îmbatrânire favorabil si teoriile actuale ale îmbatrânirii.
Îmbatrânirea normala se refera la un complex de boli si de procese care influenteaza functiile celulare normale, aspecte care apar la majoritatea vârstnicilor. Oricum procesele de îmbatrânire sunt foarte diferite: unii acumuleaza boli sau diverse simptome neplacute pe când altii par sa scape de afectiuni specifice si mor de asa zisa batrânete. Acestia sunt activi si sanatosi pâna în ultimele faze ale vietii.
Apar modificari intracelulare: 1) asupra turnover-ului celular, 2) apar aberatii cromozomiale, 3) acumulare de erori metabolice sau post-translationale cu pierderea componentelor celulare si 4) alterarea unor secretii endocrinologice datorate modificarilor programate în SNC.
Îmbatrânirea sanatoasa se refera la procesul de îmbatrânire în care efectele sunt minime, cu prezervarea functiilor celulare pâna tnci când senescenta face continuarea vietii imposibila. Persoanele ce au un proces de îmbatrânire sanatoasa evita multe dintre neplacerile procesului de îmbatrânire: bolile cv prin controlul nivelelor glicemiei, colesterolului si a TA.
Astfel procesul de îmbatrânire nu este obligatoriu însotit de boli debilitante. Procentul persoanelor peste 85 de ani a crescut în tarile cu nivel crescut de dezvoltare cu scaderea procentului de persoane rezidente în asa zise stationare de nursing (sub 5,2%).
Bolile si îmbatrânirea
Numeroase functii fiziologice sunt în declin o data cu procesul de îmbatrânire, fara sa poata fi considerate patologice. Distinctia dintre declinul normal si patologic este de multe ori incert. Intoleranta la glucoza este considerata normala la vârstnici în cadrul procesului de îmbatrânire normala si de altfel foarte freventa. Incidenta DZ tip II creste cu vârsta astfel ca 10% dintre persoanele de peste 75 de ani au DZ.
Declinul cognitiv este aproape de regula prezent la vârstele avansate si face parte din procesul de îmbatrânire asa zis normala.
Declinul cognitiv cu dementa, de altfel comun la aceasta vârsta, este considerat boala. Boala Alzheimer este un proces patologic distinct de îmbatrânirea normala, asa cum o dovedesc analizele necroptice.
Longevitatea
Speranta de viata a crescut semnificativ în tarile dezvoltate de la revolutia industriala în prezent, si prin scaderea mortalitatii infantile. Vârsta maxima atinsa este de 125 de ani pentru femei si ceva mai scurta la barbati. Exista unii factori acre pot influenta longevitatea. Unul este ereditatea. Aceasta influenteaza anumite boli pe acre indivizii predispusi le pot dezvolta pe parcursul vietii. Predispozitia spre hipercolesterolemii scade speranta de viata pe când mostenirea unor gene care ne protejeaza împotriva bolilor cardiovasculare si a cancerului vârful de mortalitate si morbiditate pe plan mondial, prelungeste speranta de viata.
Tratamentul medical contribuie la cresterea ratei de supravietuire dupa ce bolile sunt contactate, în special când ceste sunt curabile (de ex. boli infectioase, cancer).
Un alt factor acre poate influenta longevitatea este stilul de viata:
- evitarea fumatului
mentinerea unei greutati normale si a unei diete sanatoase
viata activa cu miscare adecvata
expunerea la toxine din mediul înconjurator poate scurta viata chiar la pacientii cu un material genetic robust.
Mecanismele moleculare si celulare ale procesului de îmbatrânire
Celulele îsi pierd capacitatea de diviziune, doar daca nu se transforma în celule canceroase. Aceasta limiteaza capacitatea de replicare celulara.
Procesul poate fi demonstrat pa fibroblasti cultivati in vitro si prelevati din cordonul ombilical de la noi nascuti. Fibroblastii se divid doar pâna când sunt suficienti ca sa stabileasca un contact unul cu celalalt proces numit inhibitie de contact. Daca sunt diluati procesul se reia pâna la stabilirea unui nou contact celular, si procesul poate fi reluat. Dupa aproximativ 50 de diviziuni fibroblastii stopeaza procesul.
Fibroblastii prelevati da la pacientii vârstnici tind sa se divida de mult mai putine ori. Studii efectuate au aratat ca pierderea capacitatii replicative nu depinde de vârsta cronologica ci de numarul de diviziuni celulare = vârsta biologica. Atunci când celulele s-au divizat de multe ori nu mai pot sa se divida, cresc în dimensiuni si mai exista ceva timp pâna mor progresiv.
Astfel de celule difera morfologic si functional de celulele tinere a caror diviziune celulara a fost manipulata experimental. Un aspect al mecanismului de limitare a diviziunii celulare a fenomenului Hayflick's este în prezent cunoscut.
Telomerele sunt legate de DNA la sfarsitul cromozomilor si servesc ca dirijare a cromozomilor în telofaza meiozei. Telomerele sunt scurtate ireversibil cu fiecare diviziune celulara. Când devin prea scurte celula nu se mai poate divide. În celulele transformate malign.
Daca se transforma în celule maligne enzima telomeraza alungeste telomerele dupa telofaza replicarii celulsare. Telomerele calulelor transformate malign nu se scurteaza dupa fiecare diviziune si astfel celulele deviun nemuritoare si se divid mult dupa limita fenomenului Hayflick'. Relevanta fenomenului de limitarea diviziunii celulare Hayflick în senescenta este înca neclara.
Desi unele celule (celule intestinale epiteliale, fibroblastii tisulari) se divid mai mult sau mai putin continuu în timpul vietii, nu ajung la limita de 50 de diviziuni. Cel mai probabil, celulele care produc dereglarile functionale în timpul senescentei sunt cele care se divid cel mai lent: calulele imune si endocrine) sau deloc: neuronii si celulele musculare.
Exista si alte mecanisme în afara scurtarii telomerazei care pot fi implicate în senescenta si duc la scurtarea vietii. De exemplu, mesagerul ARN (m-ARN) transferat din celulele senescente în celule tinere opreste diviziunea în celulele tinere. ARN-m actioneaza ca un gerontogen (o mutatie genetica care creste speranta de viata), a carui functie poate fi asemanatoare genelor supresoare tumorale. Mutatii în p53 duce la diviziuni celulare necontrolate, cancer, si adesea moartea organismului. Mutatiile în gerontogene extind numarul de diviziuni în celula.
Necroza si apoptoza sunt cele doua forme ale mortii celulare. Necroza se datoreaza unor injurii fizice sau chimice: inhibitii metabolice, ischemie, care fac celulele non-viable. În procesul de necroza pierderea gradientului transmembranar al ionilor prin membrana celulara duce la un influx exagerat al calciului si al altor ioni care acumulati intracelular sunt „triggeri” ai proteolizei si ruptura membranelor organelelor celulare. Necroza este un fenomen pur entropic datorat pierderii abilitatii celulare de a genera energie externa.
Spre deosebire de necroza, apoptoza este un asa zis „suicid celular”. De regula stimulii apoptozei sunt semnale fiziologice sau injurii mici. Ceea ce defineste apoptoza este fragmentarea ADN-ului celular prin activarea regulata a dezoxiribonucleazei. Apoptoza este esentiala pentru dezvoltarea si remodelarea tisulara normala.
Apoptoza a fost implicata în numeroase boli legate de înaintarea în vârsta, inclusiv boala Alzheimer. Chiar daca moarte celulelor îmbatrânite se datoreaza primitiv necrozei sau apoptozei procesul de îmbatrânire este considerat rezultatul unui proces entropic (daca este implicata necroza) sau mai simplu, un proces mai regulat (daca este implicata apoptoza).
Teoriile îmatrânirii
Curbele de supravietuire de-a lungul deceniilor au indicat ca durata medie de supravietuire este influentat de nutritie, razboaie, accidente sau de alti factori de mediu. Vârsta maxima de-a lungul deceniilor a fost în medie relativ constanta pâna acum, în jurul cifrei de 100 de ani.
Bolile specifice au efecte individuale care scurteaza durata medie de viata. Cei care nu dezvolta probleme fatale în tinerete se îmbolnavesc de boli cronice pe masura ce înainteaza în varsta.
NU exista un proces de îmbatrânire uniform la oameni. Indivizi de aceeasi vârsta au diferente care sunt încadrate ca variabile legate de vârsta cum ar fi capacitatea vitala pulmonara si filtrarea glomerulara.
Teoria îmbatrânirii programate are premisele în asa numitul ceas biologic – genetic care determina debutul senescentei. Acest ceas genetic se poate manifesta printr-un numar determinat de diviziuni celulare. Se stie ca aceasta capacitate este limitata si scade cu vârsta. Celulele pot fi tot mai specializate cu fiecare ciclu replicativ pâna când acest proces nu mai poate avea loc efectiv.
1. Pierderea de energie: aceasta teorie sugereaza ca agentii care produ entropie – radicalii liberi ai oxigenului sau glucoza – rup în timp componentele celulare macromoleculare. Teoretic, radicalii liberi ai oxigenului, generati în timpul fosforilarii oxidative pot modifica în mod variabil macromoleculele în principal prin oxidare. Exista teorii consistenta care sustin ca agresiunea oxidativa creste cu vârsta.
Glucoza serica în exces poate promova senescenta, în principal prin atasarea non enzimatica la proteine si acizi nucleici prin acelasi proces prin care s produce glicozilarea hemoglobinei.
Nivelul proteinelor glicozilate creste cu vârsta dar nu exista evidente si dovezi directe care sa sustina ca ar avea u rol major în senescenta. Deoarece se stie ca dieta restrictiva creste speranta de viata si cade rata proteinelor glicozilate, interesul legat de rolul glicozilarii continua.
2. Rata metabolica si durata de viata: Aceasta teorie se refera la intensitatea proceselor metabolice: mamiferele mici au o activitate metabolica crescuta si mor mai devreme decât mamiferele mari. Aceasta este legata de ideea ca radicalii liberi ai oxigenului si a le produse metabolice joaca un rol în senescenta. Oricum exista o larga variatie în corelarea dintre marime si longevitate, ceea ce diminua credibilitatea acestei teorii.
3. Teoria „verigii slabe”: Aceasta teorie postuleaza ca un sistem fiziologic specializat de regula sistemul neuroendocrin sau sistemul imune este vulnerabil în timpul senescentei. Aceasta teorie sustine ca sistemul slab poate accelera disfunctia întregului organism.
Alterarile sistemului neuroendocrin produce disfunctii severe în sistemul homeostatic, inclusiv pierderea capacitatii de reproducere sau reglarea metabolica care apare cu vârsta. Alterarea sistemului imune produce o crestere a susceptibilitatii la infectii ti o scaderea a capacitatii de îndepartarea a celulelor tumorale.
Nu exista dovezi directe care sa certifice implicarea celor doua sisteme în determinarea bolilor legate de înaintarea în vârsta.
4. Teoria erorilor: Aceasta sustine ca erorile în transcriptia ADN sau a ARN-ului poate duce la erori genetice care sa induca senescenta. Aceasta teorie, desi reala, este considerata insuficienta ca sa explice toate modificarile organismului legate de vârsta.
5. Teoria ceasului biologic: Aceasta teorie este una dintre cele mai vechi teorii ale procesului de îmbatrânire si în prezent nu mai are credibilitate, deoarece sugereaza faptul ca îmbatrânirea este strict controlata genetic.
Astfel se dovedeste ca pâna în prezent nu se stie ce controleaza rata procesului de îmbatrânire: poate fi o gena care controleaza scurtarea telomerelor si într-un fel procesul de diviziune celulara, sau poate fi un control genetic al unui alt proces celular care nu este implicat în diviziunea celulara, cum ar fi alterarea repararii ADN, ceea ce duce la apoptoza.
Concluzie
Obiectivul geriatriei nu este promovarea senescentei ci maximizarea aspectelor pozitive ale procesului de îmbatrânire: adaugarea de viata anilor nu doar mai multia ani vietii. Ameliorarea morbiditatii este un obiectiv major al geriatrilor care poate fi dobândit prin indepartarea instalarii bolilor cronice si/sau maximizarea functiilor în ciuda existentei acelor boli.
Curs 2
Anamneza si examenul clinic la pacientul vârstnic
Apropierea de subiectul vârstnic, anamneza si examenul clinic are anumite particularitati legate de tulburarile de comunicare ale pacientului uneori foarte vârstnic.
Uneori anamneza trebuie sa fie adresata atât pacientului cât si apartinatorilor separat. Alteori examenul clinic se desfasoara la un alt moment decât anamneza deoarece pacientii pot fi obositi dupa prima etapa a examenului medical, sau se va desfasura în mai multe etape.
Istoricul
De regula timpul acordat acestei etape a diagnosticului clinic este mai îndelungata decât la pacientii tineri. Pacientii vârstnici au de regula simptome nespecifice ceea ce face dificila focalizarea interogatoriului pe un organ sau boala.
Tulburarile senzoriale (de auz sau de vedere), relativ frecvente la vârstnici, pot de asemenea sa interfereze cu anamneza. Unele dintre simptome pot fi considerate în cadrul procesului de îmbatrânire: dispneea, tulburari de vedere sau de auz, tulburari de memorie, incontinenta urinara, constipatia, pierderi bruste de cunostinta sa.) dar în principiu nici un simptom nu trebuie considerat ca facând parte din procesul de îmbatrânire normala.
În cazul pacientilor vârstnici, diferitele boli pot sa se manifeste diferit datorita declinului functional. De ex. pacientii cu artroze chiar daca au stenoze coronariene semnificative sunt asimptomatici deoarece sunt incapabili sa depuna efort fizic mare care sa declanseze criza anginoasa. Sunt mai utile întrebari relevante pentru instalarea declinului functional: de când nu mai puteti sa faceti singur aprovizionarea?
Datorita disfunctiilor cognitive pacientii vârstnici pot avea dificultati în amintirea altor afectiuni precedente, spitalizari, operatii sau consum de medicamente. De regula aceste date vor fi obtinute de la apartinatori sau alte surse alternative (nurse la domiciliu, registre medicale sa).
Oricum acuzele pacientilor pot diferi de ceea ce familia considera o problema majora de sanatate.
Anamneza
Cunostintele medicului relativ la plângerile cotidiene, circumstantele sociale, psihologia vârstnicului ajuta la dirijarea interviului. De regula se folosesc acuzele majore tinta a interviului.
În cazul pacientului vârstnic aceasta tactica poate sa nu fie eficienta. La pacientul vârstnic se vor cauta date despre acuzele cotidiene sau dependenta psihica. Aceasta sunt deosebit de importante în special la prima întâlnire în camera de spital, camera de garda, spital sau „nursing” la domiciliu.
Permitând pacientului sa vorbeasca cu mândrie despre o viata lunga, sa se plânga de spre lucruri aparent lipsite de importanta permite stabilirea unei comunicari sau a unei legaturi medic-pacient. O relatie favorabila cu pacientul ajuta medicul atunci când comunica cu membrii familiei sau la obtinerea aderentei la tratament.
De regula boala poate fi detectata prin argumente verbale sau comunicare vizuala: modul în care istoricul este relatat, tempo-ul vorbirii, tonul vocii, contactul vizual. O persoana vârstnica poate omite sau sa nege simptome de anxietate sau depresie, sau le mascheaza cu voce scazuta, entuziasm aparent sau chiar lacrimi.
Comentariile pacientilor despre somn sau apetit pot sa releve informatii despre sanatatea mentala si psihica. Este importanta igiena personala si a îmbracamintii. Pacientului i se face anamneza complet îmbracat. Examenul statusului mintal poate fi necesara precoce chiar la debutul interviului pentru a determina credibiliatea pacientului relativ la acuzele subiective sau istoricul bolii.
Aceasta se va face cu tact, astfel încât sa nu ofensam pacientul care poate sa se simta jignit, poate deveni defensiv, ofensat mai alea daca este prezenta o rudenie. Daca nu este solicitat apartinatorul nu se interpune în anamneza si nu va raspunde la întrebari. Apartinatorii asista doar cu permisiunea pacientului care poate fi ofensat de faptul ca nu i se acorda credibilitate si poate altera relatia pacient-cadru medical, asistent medical sau medic.
Istoricul bolii
Se va întreba despre bolile cele mai comune sau tratamente specifice TBC, cortizon citostatice, istoric de imunizare activa prin vaccinare (antitetanos, gripa, pneumococ), reactii alergice, interventii chirurgicale sa.
Consum de medicamente din carnetele de sanatate, medic de familie: tip, doze. Stabilirea precisa e existentei unor reactii alergice medicamentoase, daca exista cineva care administreaza medicatia. Pacientul trebuie sa fie capabil sa citeasca inscriptiile de pe ambalajele de medicamente, sa le cunoasca si sa le diferentieze.
Tipul de alimentatie se refera la tipul de alimente, numarul de mese calde pe zi, diete speciale (hiposodate, hipoglucidice), consumul de alcool, fibre vegetale în alimentatie, adaos de vitamine. Stabilirea raportului dinte suma de bani consuma pe alimentatie si acessibilitatea la alimentatia corecta si rationala este importanta. Se va evalua capacitatea pacientului sa înghita, sa mestece (poate fi alterata prin xerostomie-gura uscata - frecventa la vârstnici).
Pacientii cu tulburari de vedere, artrita, tremor pot avea dificultati în prepararea meselor. Pacientii cu incontinenta urinara pot sa-si reduca aportul de lichide.
Problemele psihiatrice pot sa fie mai dificil de depistat la vârstnici decât la tineri insomnia, tulburari de somn, scadere ponderala, alterarea functiilor cognitive, anorexie, halucinatii; trecut psihiatric, inclusiv psihoterapie, institutionalizare, sa.
Tristetea, episoade de plâns pot indica depresia. Pierderi ale unor persoane
Sau animale poate contribui la instalarea depresiei. Iritabilitatea poate fi primul simptom su pacientii pot sa se prezinte cu pierderi cognitive sau pseudo-dementa.
Istoricul familial si social
Istoricul familial se axeaza pe afectiuni transmisibile de ex. boala Alzheimer, neoplazii, diabet sa). Se vor nota vârsta la care a aparut boala la rudele de gradul I.
Istoricul social includ conditiile de viati si de habitat: numar de camere, lifturi, aer conditionat aspecte cel mai bine relevate de vizitele la domiciliu. Pacientul trebuie sa descrie o activitatea dintr-o zi obisnuita, inclusiv activitati ca cititul, vizionarea TV, exercitii fizice, „hobbiuri”, abilitatea de comunicarea cu altii: frecventa si natura contactelor sociale cu grupuri de prieteni, vizita familiei, participare religioasa si spirituala.
Statusul marital al pacientului (singur, casatorit, vaduv, concubinaj sa) este de asemenea notat. Chestionarul despre sex si practicile sexuale trebuie evaluat cu tact.
Dificultatile economice datorate pensionarii, un venit fix, moartea partenerului de viata. Problemele financiare sau de sanatate poate determina pierderea casei, a statutului social sau a independentei. Se va consemna consumul de tutun sau alcool. Va fi documentata dorinta pacientilor privind masurile pentru prelungirea vietii.
Pacientii vârstnici pot necesita un timp mai îndelungat pentru examenul clinic. Masa de consultatie trebuie sa fie la o înaltime comoda, si pacientul nu trebuie lasat singur pe masa de examinare.
Prima examinare consta în evaluarea igienei personale. Se va descrie aparenta pacientului: atitudine activa, malnutritie, absenta, paloare, dispnee, cianoza sa.
Semnele vitale
În timpul masurarii greutatii sau înaltimii si greutatii pacientii cu tulburari de echilibru trebuie sustinuti.
Daca temperatura este scazuta – hipotermia - trebuie verificata corectitudinea cu care tine termometrul. Absenta febrei nu exclude infectia.
Pulsul si TA sunt controlate la ambele brate. Pulsul se ia timp de peste 30 sec si se va mentiona orice neregularitate. Deoarece exista multe aspecte care pot influenta valorile TA, aceasta va fi masurata de mai multe ori în repaus. Pacientii vârstnici au frecvent TA de tip divergent, cu valori maxime crescute si minima mica, datorata scaderii elasticitatii peretilor aortei, de regula fara afectarea organelor tinta, asa numita TA secundara aterosclerozei. La pacientii cu pseudo-hipertensiune pulsul al artera brahiala sau radiala este palpabil dupa manometrul este umflat peste val TA sistolice (manevra Osler).
Hipotensiunea ortostatica este mai frecventa la pacientii vârstnici care nu sunt hipertensivi. Se va masura TA în clino si în ortostatism. Daca TA sade cu peste 20mmHg testul este pozitiv. Trebuie facuta cu prudenta la pacientii cu deficit volemic.
Rata respiratorie la vârstnici este de 16-25 respiratii/min. La valori de peste >25resp/min. poate semnala o infectie a tractului respirator inferior, insuficienta cardiaca congestiva sa.
Curs Geriatrie 3-4
Examen clinic – continuare
Examinarea tegumentelor include depistarea leziunilor premaligne si maligne: nevi pigmentari, epitelioame (care apar frecvent prin expunerea la soare) sau ischemii tisulare, echimoze sa. Cu vârsta apar striatii longitudinale pe unghii, unghiile devin plate si fragile.
Fata - Ochii pot sa aiba pleoapele cazute, trasaturile de expresie au o linie descendenta, unghiul dintre linia submandibulara si gât se poate pierde, si pielea devine uscata. Apare pilozitate la nivelul urechilor, a nasului, buzei superioare. Arterele temporale trebuie palpate pentru a depista induratii.
Nasul - O modificare considerata normala la vârstnici este largirea progresiva a piramidei nazale prin separarea progresiva a cartilagiului ceea ce produce o latire a nasului.
Ochii - O modificare considerata normala la vârstnici este pierderea grasimii periobitale ceea ce produce înfundarea progresiva a globilor oculari (enoftalmie). Astfel, la vârstnici, ochii înfundati în orbita nu sunt obligatoriu un semn de deshidratare. Enoftalmia este acompaniata de adâncirea pliului cutanat orbitar, cu obstructia câmpului vizual periferic.
Pseudoptoza (îngustarea fantei orbitare), entropionul (inversiunea marginilor palpebrale), sau ectropionul (eversia marginilor palpebrale ale pleoapei inferioare). Arcul corneea senil, un inel albicios care apare la periferia limbusului nu are semnificatie patologica.
Presbiopia apare prin pierderea elasticitatii cristalinului si scaderea capacitatii de focalizare a obiectelor. Examenul oftalmologic este obligatoriu pentru determinarea acuitatii vizuale, a glaucomului sau a cataractei.
Oftalmometria determina presiunea intraoculara. În ciuda unei functii mentale normale unii pacienti au o scaderea a acuitatii vizuale cu halucinatii organizate si clar definite. Aspectul retinei nu se modifica semnificativ cu vârsta. Din acuza atrofiei corticale hipetensiunea intracraniana poate sa nu fie depistata la ex. FO. Degenerarea maculara este caracterizata de arii de pigment negru sau hemoragii în si în jurul maculei.
Urechile - Apar frecvent tulburari de auz cu sau fara indicatie de protezare auriculara.
Articulatiile temporo-mandibulare - Osteoartroza apare prin degenerarea articulatiei temporo-mandibulare. Articulatia prezinta crepitatii osoase la mobilizare care poate fio dureroasa.
Gâtul - Glanda tiroida, localizata în parte inferioara a gâtului în portiunea anterioara, trebuie examinata pentru depistarea hipertrofiilor glandulare sau a nodulilor. Semnificatia suflului arterial la carotide la pacientii asimptomatic este neclara.
Poate aparea un suflu de ejectie localizat la baza gâtului datorat uni stenoze vasculare. Poate sa apara limitarea mobilizarii articulatiei coloanei cervicale prin spondiloza cervicala sau osteoartrita.
Aria pulmonara - Se va examina prin percutie si auscultatie. Spatele este examinat pentru depistarea modificarilor coloanei sau zone dureroase. La vârstnici apar frecvent cifoscolioza si fracturi spontane la sacru sau articulatia coxofemurala.
Sânii pot fi examinati si la femei si la barbati pentru depistarea nodulilor. Examenul glandelor mamare se va face anual de catre medic si auto-examinarea va fi lunara. Este recomandat screening-ul mamografic, în special la femeile cu istoric familial de cancer mamar. Retractia mamelonara datorata vârstei poate fi redresata prin aplicarea unei presiuni pe mamelor. Cea datorata unui proces subiacent nu.
Sistemul cardiovascular - Valorile TA sunt crescute, predominant cele sistolice. Cele mai frecvente sufluri cardiace la persoanele vârstnice sunt cele datorate stenozei aortice, nu obligatoriu semnificativa hemodinamic. Suflurile determinate de stenoza aortica sunt sufluri rugoase de ejectie iar zgomotul II este asurzit. Cele datorate stenozelor degenerative iradiaza la baza gâtului sau la apex. La apex se asculta suflurile datorate insuficientei mitrale, care pot iradia pe marginea dreapta a ternului, au caracter dulce aspirativ si iradiaza în axila.
Uneori la vârstnici se asculta în mod normal un ritm în 4 timpi chiar fara o boala cardiovasculara. Murmurile diastolice sunt anormale la orice vârsta.
Frecventa cardiaca scade la 40 batai/mint. Bradicaria sinusala poate fi datorata unor conduceri anormale atrio-ventriculare sau intraventriculare
Pacientii cu pacemaker care dezvolta simptome neurologice sau cardiovasculare sunt examinate pentru hipotensiune, insuficienta cardiaca, disfunctie de pacemaker cu pierderea sincronismului atrioventricular.
Aparatul gastrointestinal – Pacientii vârstnici au de regula scaderea masei musculare abdominale cu hernii ale peretelui abdominal. Pot sa aiba anevrisme palpabile ale aortei abdominale. Se verifica tranzitul intestinal la stetoscop, si aria pelvina este evaluata prin percutie pentru durere, disconfort, sau retentie urinara. Regiunea ano-rectala va fi examinata pentru fisuri, hemoroizi si stricturi, prin tuseu rectal.
Aparatul genital - Trebuie efectuate examene ginecologice periodice, cu efectuarea testului Papanicolau (Pap) la 2 - 3 ani pâna la vârsta de 70 de ani. Daca o pacienta vârstnica nu a facut Pap testul regulat la început trebuie sa aiba cel putin 2 teste la interval de un an.
Daca rezultatele a trei teste consecutive la sunt normale la o femeie peste 60 de ani, poate sa întrerupa efectuarea testelor pâna când apar simptomele sau semnele unei posibile boli genitale. Testul se face si femeilor histerectomizate pentru resturile de tesut cervical. Scaderea hormonilor estrogeni dupa menopauza determina atrofia mucoasei vaginale si uretrale, acre sete uscata, cu leziuni superficiale. Ovarele nu sunt palpabile daca da aceasta sugereaza un proces malign. Pacientul trebuie sa verifice contienta urinara la efort si la tuse.
Sistemul musculoscheletal - Articulatiile vor fi examinate pentru deformatii, durere, crepitatii osoase, subluxatii, tumefactii, sa. Nodulii Heberden (excrescente osoase la nivelu articulatiilor interfalangiene distale) sau nodulii Bouchard (excrescente osoase la nivelul articulatiilor interfalangiene proximale) pot sa apara la pacientii cu osteoartrite. Pacientii cu poliartrita reumatoida cronica pot avea subluxatii metacarpo-falangienecu deviatie ulnara a degetelor. Hiperextensia articulatiilor interfalangiene proximale si flexia articulatiei interfalangiene distale detrmina o defomre articulara în gât de lebada. Hiperextensia articulatiei interfalangiene distale si flexia articulatiei interfalangiene proximale induce deformarea în „boutonničre”. Aceste deformari articulare pot interfera cu activitatile cotidiene uzuale.
Se va verifica mobilitatea articulara activa si pasiva cu notarea prezentei contracturilor sau limitarii mobilitati articulare care apare de regula asociat procesului de îmbatrânire.
Examenul picioarelor si al mersului - Diagnosticul si tratamentul tulburarilor de mers si de statica, comune cu vârsta, ajuta vârstnicul sa-si mentina independenta: hallux valgus si rotatia degetului mare, deformarea în ciocan prin hiperflexia articulatiior interfalangiene proximale si distale.
Statusul neurologic - Examenul neurologic al vârstnicului este similar cu al oricarui adult: nervi cranieni, functie motorie, evaluarea functiilor senzitive, si a statusului mintal.
Modificarile non-neurologice sunt comune la pacientii vârstnici si pot complica examinarea neurologica (scaderea auzului, periartrita umarului). Semnele descoperite trebuie privite în contextul vârstei pacientilor, istoric si alte semne descoperite. Modificarile simetrice neacompaniate de deficit motor functional, alte semne neurologice, si acuze pot fi datorate procesului de îmbatrânire. Medicul trebuie sa decida daca semnele constatate justifica o evaluare detaliata pentru o leziune neurologica. Pacientii trebuie reevaluati periodic pentru eventuale modificari functionale, asimetrii sau alte acuze noi.
Statsul mental – Este considerat un examen de rutina la pacientul vârstnic. Examinatorul trebuie sa se asigure ca pacientul aude bine. O disabilitate legata de functia auditiva confundata cu o disfunctie cognitiva. Evaluarea statusului mintal la pacientul care are tulburari de limbaj (de exemplu mutism, dizartrie, afazie verbala) poate fi dificila.
Pacientii vârstnici receptioneaza si proceseaza informatiile mai lent au tulburari de memorie, anmalii ale constientei, orientarii, judecatei, calcul, vorbire, limbaj, dar trebuie bine evaluate pentru ca u toate pot fi atribuite procesului de îmbatrânire. Daca se constatata anomalii este indicat un test standard de evaluare a statusului mental.
Nervii cranieni – Pacientii vârstnici au pupile miotice, cu diminuarea reflexului fotomotor. Miscarile verticale ale globilor oculari sunt lente si neregulate.
Pacientul vârstnic are diminuat simtul olfactiv datorita afectiunilor respiratorii frecvente, cu afectarea neuronilor olfactivi, asimetria între cele 2 narine este anormala. Gustul poate fi diminuat prin consumul de anumite medicamente sau scaderea secretiei salivare. Auzul este de regula diminuat
Functiile motorii: strângerea mâinii, coordonare, reflexe. Modificarile simetrice sunt nesemnificative. Tonusul muscular, evaluat prin flexia si extensia bratului cu opunerea de rezistenta, poate fi crescut. Un grad de rigiditate musculara la miscare nu este normal
Scaderea fortei musculare este frecventa si nu este semnificativa daca nu este acompaniata de o pierderea functiei sau de deficit motor. Muchii mâini sunt în mod deosebit afectati, interososii si muschii eminentei tenare se atrofiaza cu vârsta.
Fara un exercitiu regulat forta musculara se deterioreaza. Functia mâinii se verifica prin efectuarea miscarii de comprehensiune a unui obiect care trebuie deplasat deasupra capului cu ambele mâini.
Cu vârsta, reactiile motorii sunt mai lente prin cresterea duratei conducerii impulsului nervos. Coordonarea motorie scade datorita modificarile centrale, dar aceasta disfunctie este minima si nu afecteaza functiile motorii normale, cotidiene.
Cu vârsta reflexele scad si aproape 50% dintre vârstnici au reflexul Achilean diminuat sau absent datorita scaderii elasticitatii tendonului si scaderii vitezei de conducere nervoasa în arcul reflex lung al tendonului lui Achile.
Reflexul Achilean poate fi asimetric datorita sciatalgiilor frecvente la aceasta vâsta. Cu vârsta, reflexele posturale sunt modificate, cea ce poate contribui la caderi sau „drops atacks”. Balansarea corpului în ortotatism si în repaus poate sa creasca. Reflexele corticale de relaxare (cunoscute ca reflexe patologice) - reflexul suptului si reflexul palmomentonier - pot sa apara în absenta unor alterari detectabile neurologice (de exemplu dementa).
Prezenta semnului Babinski - raspunsul extensor plantar - este anormal la vârstnici prin spondiloza cervicala cu compresiuni spinale medulare partiale.
Functiile senzitive nu sunt obisnuit afectate de procesul de. Persoanele vârstnice pierd sensibilitatea vibratorie datorita modificarilor vaselor mici în cordoanele spinale posterioare. Totusi, proprioceptia (simtul miscarilor articulare), care are acelasi mecanism medular nu este afectata.
Fibrele constituente ale nervilor periferici, în general fibrele nervoase mari, devin mai mici., ceea ce ar explica paresteziile la nivelul membrelor inferioare.
Tremorul se evalueaza la strângerea mâinii sau alte activitati simple. Daca tremorul este prezent se evalueaza amplitudinea, ritmul, distributia, frecventa, si când apare: în repaus, intentionala (sau în timpul miscarii).
Curs 5
Statusul nutritional
Unicitatea organismului se accentueaza cu înaintarea în vârsta. Procesul de îmbatrânire are rate diferite în functie de terenul genetic, stilul de viata, obiceiuri, abilitatea cognitiva si starea de sanatate.
De regula vârsta psihologica nu corespunde absolut necesar cu vârsta cronologica. Deoarece vârstnicii sunt extrem de diferiti necesarul nutritiv al unei persoane de 66 de ani care traieste acasa cu familia sunt diferite de ale unei persoane singure cu probleme medicale multiple.
Mâncarea buna si starea de sanatate sunt de regula asociate. O nutritie adecvata este vitala pentru mentinerea starii de sanatate si calitatea vietii.
Cu vârsta scade înaltimea, greutatea si se modifica compozitia corporala prin scaderea cantitatii de apa din organism. Se chestioneaza scaderile rapide în greutate, apetitul sau deficientele de aport ale principalilor nutrienti.
Trebuie evaluat statutul social, economic, religios si cultural, aspecte care pot sa influenteze satusul nutritional individual. Preferintele alimentare sunt influentate de:
cultura,
obiceiuri familiale si traditii,
crezuri religioase si
venituri,
conditiile de viata
statusul mintal si psihic
Obiceiurile alimentare câstigate din copilarie sunt greu de influentat sau de modificat dar o educatie sustinuta si încurajarile continue pot influenta stilul de viata al pacientului vârstnic.
Recomandarile generale stabilite pentru toti subiectii sanatosi de peste 51 de ani se refera la continutul în proteine, 11 vitamine, si 7 minerale considerate esentiale în dieta:
Urmaresc prevenirea deficientelor nutritive si nu a bolilor.
Sunt recomandate subiectilor sanatosi fara particularitati individuale
Nu se refera la toate principiile nutritive esentiale.
Caloriile din dieta provin din proteine, carbohidrati si lipide. Majoritatea alimentelor contin mai multe principii alimentare.
Proteinele:
Proteinele sunt esentiale pentru construirea si mentinerea structurii tesuturilor. Sunt sursa de aminoacizi inclusi în
structurile musculare,
organe,
hormoni,
sistem nervos
sistemului imun.
Daca organismul nu primeste suficiente calorii va arde proteine de aport sau de rezerva pentru acoperirea necesarului energetic.
Necesarul de proteine creste în caz de stress produs de agresiuni de orice fel, infectii, interventii chirurgicale sau boli generale.
Necesarul de
proteine pentru subiectul vârstnic sanatos este de 0,8 –
Grasimile (lipidele):
Pentru functionarea organismului si a vietii este necesara doar o cantitate mica de lipide. Lipidele sunt surse concentrate importante de energie.
Ele transporta vitaminele liposolubile: A, D, E, K, si cresc valoarea nutritiva a alimentelor. Capacitatea de digestie a lipidelor este limitata odata cu înaintarea în vârsta, prin deficit secretor pancreatic exocrin.
Lipidele saturate sunt de regula în forma solida la temperatura camerei. Ele se gasesc în untura de porc, grasimi animale si carne grasa, mezeluri, margarina.
Unele lipide, cele polinesaturate sunt benefice si protectoare împotriva aterosclerozei prin scaderea nivelului colesterolului rau LDL-colesterol: unt, ulei de masline, de floarea soarelui, soia sa. Aceste grasimi polinesaturate se gasesc sub forma lichida la temperatura camerei. Nici un ulei vegetal nu contine colesterol.
Necesarul de lipide: maxim 25-30% din totalul caloriilor la adultii normoponderali, si doar l0% dintre caloriile provenite din lipide sa fie lipide saturate. Colesterolul trebuie limitat la maxim 300mg/zi (un ou).
Glucidele:
Consumul minim
recomandat este de 50-100g/zi, cel putin 50% din totalul caloriilor. Din
acestea consumul zilnic recomandat de fibre vegetale este de 20-
Calculul ratiei calorice:
Necesarul energetic al organismului scade cu vârsta datorita scaderii indicelui masei corporale, împreuna cu scaderea activitatii fizice. Necesarul caloric se calculeaza de regula în functie de activitatea depusa si de excesul sau de deficitul ponderal. Astfel necesarul caloric al unei persoane imobilizate sau inactive este mult mai mic decât al unei persoane active.
Exercitiul fizic ajuta vârstnicul activ sa-si mentina masa musculara, si forma fizica cu un aport caloric mai mare fara surplus ponderal cu un aport adecvat al tuturor principiilor alimentare.
Necesarul caloric:
Se va reduce ratia calorica cu 10% între 51-75 ani, cu o scadere în plus de 10-15% (20-25%) dupa 75 ani, în functie de activitatea individuala.
Vitamine si Minerale:
Desi persoanele vârstnice au un necesar energetic mai redus, necesita cantitati crescute de anumite vitamine si minerale. Aceste necesitati sunt respectate daca vârstnicul consuma
alimente cu valoare nutritiva crescuta,
fructe,
legume,
cereale integrale,
carne slaba de pui, peste, vita
lactate cu continut scazut în lipide
produse dietetice.
Dulciurile rafinate, zaharul si alcoolul trebuie limitate.
Necesarul de vitamina A: Scazut, nu se folosesc suplimente care contin vitamina A
Necesarul de vitamina D: Crescut; este importatnta expunerea la soare în afara orelor amiezii si includerea alimentelor bogate în vitamina D: peste, lapte cu adaos de vitamina D, suplimente sub forma de preparate de Calciu cu D2sau solutie uleioasa 400Ui/zi.
Necesarul de vitamina B12: Crescut, dar se va administra sub forma naturala prin consum de alimente bogate în B12: carne rosie de vita, pui, si lapte. Necesarul de folati: Scazut, nerecomandabil sun forma de supliment alimentar.
Necesarul de Crom: creste , se gaseste în grâu sau faina integrala
Necesarul de Zinc: creste
Apa este un principiu nutritiv important deseori neglijat. Necesarul de apa creste cu vârsta si vârstnicii trebuie încurajati sa consume lichide mai multe în cursul zilei, cel putin 6 - 8 cesti/zi.
Modificarea dietei
- Sfaturile supra dietei sunt mai eficiente când sunt adaptate personalitatii fiecarui individ si stilului de viata.
- Se recomanda modificari mici si progresive.
- Nu se urmaresc schimbari prea rapide ale dietei sau ale stilului de viata. Restrictiile dietetice sa fie cât mai liberale de comun acord cu subiectul.
- Vointa adultului vârstnic de a atinge stadiile cât mai înaintate în vârsta poate fi mai importanta decât orice schimbare a stilului de viata recomandata de noi.
- Obiceiul de a mânca bine trebuie sa se bazeze pe moderatie si variatie în principii alimentare.
Principii dietetice la adultul vârstnic
Consumul zilnic de alimente asigura necesarul de proteine, vitamine, minerale si necesarul caloric într-o dieta sanatoasa. Consumul de alcool se limiteaza la mai putin de 20g alcool pur/zi.
Utilizarea de suplimente nutritive
Consumul de vitamine/minerale urmareste scaderea consumul caloric. Peste jumatate dintre vârstnici iau suplimente nutritive sub forma de vitamine în scopul ameliorarii starii de sanatate, prevenirea bolilor. Suplimentele sub forma de vitamine sunt necesare doar atunci când individul nu poate consuma suficiente alimente care sa asigure necesarul nutritiv:
-obiceiuri alimenatre proaste
- anumite boli
- restrictie dietetica
- interactiuni alimente/droguri.
Consum preferential de alimente cu continut scazut de lipide si colesterol
Consumul de alimente cu continut crescut de lipide este asociat cu incidenta crescuta a cancerelor de sân, colon si prostata. Scaderea consumului de lipide ajuta la controlul greutatii si la scaderea riscului de boala cardiovasculara. Deoarece nivelele colesterolului seric cresc cu vârsta, alegerea alimentelor cu continut scazut de lipide/colesterol este esentiala pentru adultul vârstnic.
Fractiunea LDL-ul a colesterolului, sau colesterolul rau, intra în peretele arterial si în reduce lumenul = aterogeneza. HDL colesterolul sau colesterolul bun, scoate LDL bun circulatie si din peretele arterial.
Profilul lipidic dezirabil este:
nivelul colesterolului total sub 200mg/dl,
LDL sub 130mg/dl,
HDL peste 45mg/dl cu raportu colesterol total/HDL sub 4.5.
Uleiurile monounesaturate (ulei de masline) scad LDL si cresc HDL. Grasimile saturate (grasimile animale) trebuie evitate.
C. Reducerea consumului de sare
Organismul necesita 500mg NaCl/zi (1/4 lingura de sare/zi). Consumul crescut de sare agraveaza hipertensiunea, retentia de apa. Dietele hiposodate presupun sa nu se adauge sare la gatitul alimentelor, au dupa gatirea lor. Este permisa utilizarea fara restrictia a condimentelor si ierburilor aromate
D. Cresterea continutului de fibre în alimentatie
Fibrele sunt partea din alimentele de origine vegetala pe care organismul nu le digera. Ele stimuleaza peristaltica intestinala, si previne constipatia. Deoarece motilitatea intestinala scade cu vârsta si constipatia este frecventa, uneori efect al medicatiei administrate, adausul de fibre este important. Este contraindicata utilizarea excesiva a laxativelor pentru reglarea tranzitului intestinal cu cresterea cantitatii de fibre si a exercitiului fizic.
Consumul recomandat de fibre este de 25-35 grame/zi: faina integrala, fructe, legume, nuci, alune, mazare, fasole sa.
Alimentele bogate în fibre vegetale sunt esentiale într-o dieta echilibrata: cât mai multe fructe si legume proaspete, necuratate, bine spalate, sau fierte într-o cantitate mica de apa care le prezerva continutul în vitamine si minerale.
Nu se recomanda prepararea prin fierberea excesiva. Coaja contine cantitatea cea mai mare de fibre.
Se înlocuieste pâinea alba cu pâine integrala sau neagra, cerealele fara zahar, „popcorn” sa. Atunci când se creste ratia de fibre în alimentatie se va adauga un exces da apa, cel putin 8 cesti de lichide pe zi: suc de fructe, lapte degresat, supe de legume, ceaiuri de plante, sa. Este importanta activitatea fizica. Important: moderatia este cheia în cresterea continutului de fibre. Adausul unei cantitati prea mari de fibre prea rapid ate da crampe, balonari, si alte simptome digestive neplacute.
Cresterea consumului de principii nutritive
Calciul si proteinele pot fi crescute prin consumul de lapte degresat cu adaos de cereale. Iaurtul, cu adaos de lactaza este util la pacientii cu intoleranta la lactoza.
Consumul alimentelor
alimentele trebuie sa fie calde la o temperatura potrivita
o dieta echilibrata nu presupune obligatoriu 3 mese principale pe zi, pot fi mai multe gustari de-a lungul zilei +o masa calda.
Mâncarea este un „eveniment” social pentru adultul vârstnic. Vârstnicii trebuie încurajati sa manânce cu familia sau cu prietenii, sa împarta cumparaturile si gatitul când este posibil.
Mediul influenteaza apetitul: camerele luminoase, vopsite în culori vesele, aranjamentul atractiv al mesei sa.
Controlul greutatii
Pentru a scadea în greutate este necesara o permanenta modificare a stilului de viata ceea ce necesita: timp, motivati, si perseverenta. Pentru a scadea progresiv în greutate, în medie 1% din greutatea corporala/sapt, trebuie sa ardem mai multe calorii decât ingeram, prin selectia alimentelor hipocalorice, în portii mici din toate principiile alimentare, paralel cu cresterea activitatii fizice:
Alimentatia variata
Controlul ratiei alimentare
Exercitii fizice reglate amelioreaza rata metabolica, mentine greutatea corporala si amelioreaza conditia fizica si cardiovasculara: exercitii aerobice – mers, înot, jogging si dansul. Exercitiile bine dozate nu cresc apetitul.
Eliminarea dulciurilor si a alimentelor cu continut crescut de lipide
Respectarea orarului meselor, consum de alimente în cantitati mici si dese.
Consumul zilnic de salate, legume, pâine integrala, lapte degresat, si fructe la desert, alimente hiposodate sunt baza unei alimentatii rationale. Mâncaruri usoare, ton, oua, brânza, unt de arahide, sunt substituenti alimentari excelenti. Sunt utile cerealele pentru copii.
Curs 7-8
Masuri de preventie a bolilor si a deficientelor functionale la pacientul vârstnic
În cazul pacientilor vârstnici aceste masuri se refera în primul rând la preventia boluilor, a accidentelor (de ex. accidentarila involuntare), complicatii iatrogene (legate e fectele edvrse ale medicatieie) si aspecte legate de problemele psihosociale.
Masurile de preventie trebiue individualizate si eficienta lor variazî de sanatatea psihica si menmtala a pacientilor, de abilitatiole functoanle si de statusul mintal si cognitiv.
Alegerea masurilor preventive este determinata de starea generala a pacientilor vârstnici care sunt în general: - aprox 60 to 75% sanatosi
- bolnavi cronici 20 to 35%
- pacienti dependenti în procent de 2-10%.
Vârstnicul sanatos are afectiuni cronice minore si este din punct de vedere functional independent. Preventia primara si/sau secundara a bolilor cronice sunt cele mei eficiente masuri în cazul acestor pacienti.
Pacientii vârstnici cu suferinte cronice au de regula un cumul de afectiuni cronice incurabile, sunt de regula independenti functional sau minim dependenti, de obicei iau mai multe medicamente si sunt spitalizati doer pentru exacerbarea afectiunilor cronice.
Preventa tertiara (a instalarii complicatiilor) este considerata prioritara la toti pacientii cu suferinte cronice, si urmata de masurile generale de preventie primara si secundara a bolilor precum si preventia complicatiilor iatrogene si a accidentelor.
Pacientii vârstnici dependenti functional au în general un cumul de afectiuni cronice severe, si au pierduta rezerva psihologica. Ei sunt frecvent spitalizati si institutionalizati. La acesti pacienti cea mai importamta este preventia accidentelor si a complicatiilor iatrogene.
Unele masuri prevetive se pota aplica în cazul majoritatii pacientilor vârstnici. Exercitiul fizic si miscarea poate preveni dependenta de alte persoane. La pacientii cu deficiente motorii miscarea poate ajuta la preservarea abilitatilor functionale si reduce incidenta accidentelor.
Vaccinarea anuala antigripala precum si vaccinarea antipneumococica (se face doar o singura data, exceptând pacientii cu risc crescut) sunt eficiente, ieftine, si se asociaza cu o rata minima a morbiditatii prin aceste boli.
Sfaturi pentru pacienti
Pacientii vârsnici sanatosi trebiue sa se adreseze medicul de familie cel putin anual pentru a asigura o preventie primara si ecundara eficienta a bolilor (Tab. 1).
Se impune exercitii zilnice si o dieta corecta (Tab 2) precum si un comportament util în preventia altor boli (Tab 3).
Pacientii cu suferinte cronice si apartinatorii acestora trebiue sa învete despre afectiunea lor si despre posibilele strategii terapeutice.
Vizitele mediacle regulate si prompte atunci când apar modificari ale simptomelor ajuta la diminuarea exacerbarilor severe, care pot duce la spitalizre si declin functional.
Asistentii medicali trebiue sa sesizeze modificarile functionale la apacientii vârstnici si sa le raporteze prompt la medicul curant. Dca se constata declinul functional trebiue considerata un examen geriatric interdisciplinar.
Trebiue de asemenea prevenite accidentele casnice prin verificarea conditiiloe casnice care sa ofere o siguranta maxima pacientilor.
Tab 1. Recomandari vârstnicilor sanatosi
|
Boli |
Masuri |
Frecventa |
|
Hipertensiunea |
Masurarea TA |
La 2 ani daca TA este sub 145/85 Anual daca TA distolica este 85-89mmHg |
|
Obezitate/Malnutritie |
Masurarea înaltimii si a greutatii |
Cel putin o data pe an |
|
Cancer Sân uterin, col colon |
Mamografie Test PAP Sângerari oculte în scaun Rectosigmoidioscopie |
Anual sau la 2 ani, se continua dupa 70 de ani, la femeile cu speranta de viata. Se întrerupe la 65 de ani la femeile care au fost testate anual si nu au avut probleme pe parcurs. În cazul femeilor care nu au fost testate anterior doua rezultate nomale dupa 65 de ani pot indica întreruperea testarii. Precoce La 3-5 ani |
|
Auz |
Teste auditive/audiograma |
Anual |
|
Vaz |
Aciutatea vizuala |
Anual |
|
Alcoolism |
Chestionarul CAGE |
La prima consultatie si atunci când apar aceste probleme pe parcurs |
|
Gripa |
Vaccinarea antigripala |
Precoce la pacientii institutiona-lizati. La pacientii cu risc (imuno-deprimati) se administeaza aman-tadina sau rimantadina conco-mitent cu vaccinarea si 2 saptamâni dupa. |
|
Infectii pneumococice |
Vaccinarea antipneumococica |
O data la 65 de ani la pacientii vârstnici imunocompetenti, imuno-deprimati sau infectati HIV. Revaccinarea cu vaccin 23-valen trebiue reconsiderata la pacientii vaccinatti cu vaccin 14-valent la pacientii cu risc vital - de ex. la cei splenectomizati. La pacientii cu risc foarte mare revaccinarea cu vaccin 23-valent se face dupa 6 ani, sau la cei care au titrul anticorpilor antipneumococici în declin |
|
Vaccinarea antitetanica |
Scarificare |
La 10 ani su la 15-30 de ani la pacientii corect vaccinati cu 5 doze în copilarie. |
Tab 2. Exercitii si dieta recoandata cu rol preventiv
|
Masuri |
Descriere |
Ratiune |
|
Exercitii aerobice - mersul |
Cel puti 20 min de exrcitii la o frecventa cardiaca de 50-75% din val. max. de 3 x /sapt |
Preventia afectiunior cv. Mentine tonusul muscular si întretine structura osoasa. |
|
Exercitii pentru mentinerea tonusului muscular |
Trei seturi de 8-15 repetitii cel putin de 2 x/sapt. Pntru toate grupele musculare |
Mentine tonusul muscular si întretine structura osoasa. |
|
Exercitii de mentinere a elasticitatii |
Cel putin 15 sec de contractura statica pentru fiecare grup muscular. |
Previne caderile |
|
Terapie de întretinere Dans, taichi, terapie psihica |
Cel puti n de 3 x/sapt |
Previne caderile |
|
Dieta hipolipidica |
Sub 30% din totalulm ratiei calorice, sub 10% grasimi saturate |
Preventia afectiunior c-v. |
|
Dieta hiposodata |
Recomandat 3g Na/zi, greu derealizat, recomandat 4-5g/zi. |
Scade TA. |
|
Dieta bogata în Ca |
1500mg Ca/zi |
Întretine structura osoasa. |
|
Dieta adecvata în minerale si vitamine |
Consum adecvat de fructe si legume, supliment de vitamina D 400-700UI/zi, acid folic sub 200 micrograme/zi, Vit E 200-400 UI/zi, Seleniu 200 micrograme/zi |
Vit D întetine osul Ac.folic previne bolile cv Vitamian E si Seleniul – antioxidanti care previn o serie de boli cronice. |
|
Dieta bogata în fibre |
Consum de fructe, legume, cereale, pâine integrala |
Previne cancerul de colon, influenteaza absorbtia lipi-delor. |
|
Consum moderat de alcool |
50ml vin |
Poate preveni bolile cv. Mai mult este daunator. |
Tabelul 3. Principii de viata cu rol preventiv
|
Preventie |
Masuri de preventie |
|
Atersoscleroza, boala cv., AVC |
Controlul HTA, oprirea fumatului, scaderea ponderala, scaderea colesterolului si a lipidelor saturate, cresterea exercitiilor aerobice |
|
Cancer |
Cresterea exercitiilor aerobice, oprirea fumatului, csaderea lipidelor în alimentatie, reducerea afumaturilor si a alimentelor conservate prin saramura, reducerea expunerii la ardiatiile solare |
|
CPC |
Întreruperea fumatului |
|
DZ tip II |
Scaderea în greutate, preventia ATS prin dita stricta |
|
HTA |
Controlul greutatii, a aportului de Na, |
|
Osteoartroze |
Controlul geutatii, exeritii fizice controlate |
|
Oteoporoza |
Mentinerea aportului da Ca în dieta, exercitiu fizic, oprirea fumatului, evitarea consumului excesiv de alcool |
Preventia bolilor
Preventia primara si secundara
În preventia primara boala este prevenita înainte de debut, de regula prin reducerea sau eliminarea factoruilor de risc: de ex. imunoprofilaxia prin vaccinare; chimoprofilaxia medicamentoasa, schmbarea stilului de viata.
In preventia secundara, boala este detectata si tratata în satdii incipiente, si astfel sunt minimizate morbiditatea si mortalitatea.
Tab 4.
|
Actiune medicala |
Frecventa |
Boli detectate sau prevenite |
Comentarii |
|
Masurarea lipidelor |
La 5 ani |
HLP |
Tratam HLP este util în preventi aprimara si secundara a bolilor cv |
|
Test la glucoza |
Precoce |
DZ |
Este indicat în special la obezi |
|
Tuseu rectal |
Precoce |
Cancer de prostata |
Eficient în depistarea precoce a cc de prostata |
|
Masurarea PSA |
Precoce |
Cancer de prostata |
Eficient în depistarea precoce a cc de prostata |
|
Statusul mintal |
Precoce |
Dementa, delirium |
Este important daca diagnosticul urmat de tratament amelioareza starea paceintilor |
|
Masurarea DEXA osos |
O data dupa 65 ani |
Osteoporoza |
Este scumpa si nu este recomandata pacientelor asimptomatice care au factori multiplii de risc pentru osteoporoza sau la pacientele care consuma glucocorticoizi |
|
Masurarea TSH |
Cel putin la 5 ani |
Hipotiroidism |
Unii recomanda screeningul în cazul tuturor femeilor în vârsta |
|
Screening deficit de vitamina B12 |
La 5 ani |
Anemie pernicioasa |
|
|
Aspirina |
85-325mg/zi |
CIC, AVC, neo colon |
Este ieftina dar riscul sângerarilor GI la vârstnici este semnificativ |
|
Terapia de substitutie cu estrogeni |
Estrogen cu progesteron (la persoane cu uter intact) zilnic sau ciclic |
osteoporoza |
Nu se stie daca este crescut riscul de neoplasm mamar, poate reduce boala Alzheimer. Formele combi-nate cresc riscul cv., embolism pulmonar, cancer de sân |
Screening-ul poate fi considerat o masura preventiva primara sau secundara; poate fi util în depistarea factorilor de risc, în ideea de preventie primara a bolilor sau de detectiea bolilor la pacientii asimptomatici cu factoi de risc care astfel pot fi tratati în stadiile deddebut al bolilor. Unele masuri preventive primare si secundare sunt recomandate tuturor pacientilor vârstnici. (Tab. 1, Tab. 3).
Eficienta altor masuri nu a fost bine stabilita (Tab. 4.)
Calcium and vitamin D: The typical diet of elderly Americans provides only about 600 mg/day of calcium and < 200 IU of vitamin D. Supplemental calcium and vitamin D can reduce the risk of fracture by as much as 30% in elderly persons who have relatively low intakes and limited sun exposure, particularly nursing home residents during winter months. Supplementation can be achieved through increased dietary intake of dairy products and other nutrients rich in calcium and vitamin D or through use of supplements. Some calcium supplements and most multivitamin tablets contain vitamin D. The recommended intake for elderly Americans is >= 1200 mg/day of elemental calcium and >= 400 IU/day of vitamin D; a somewhat larger intake of calcium and vitamin D may be beneficial and is generally considered safe. However, vitamin D intoxication can occur if intake is >= 50,000 IU/week. Calcium supplements are generally well tolerated in the elderly, but gastrointestinal complaints, particularly constipation, are common. In these persons, the use of alternative calcium salts (eg, calcium citrate) and efforts to increase dietary calcium are often effective. A good diet should include an adequate amount of vitamin K, because vitamin K deficiency is associated with increased fracture risk. A limited sodium intake may also be helpful, because high sodium intake can result in increased urinary calcium losses.
Exercise: The effects of weight-bearing and muscle-strengthening exercise on bone density are relatively small. (see page 296) However, improved balance and muscle strength decrease the likelihood of falls and improve cardiovascular health.
Antiresorptive therapy: Persons with low bone mass and multiple risk factors, particularly those who have already had an osteoporotic fracture, should be considered for antiresorptive therapy. Antiresorptive drugs include estrogens, bisphosphonates, selective estrogen receptor modulators, and calcitonin.
Estrogen can prevent menopausal bone loss in most women. Estrogen replacement therapy (ERT) is a treatment option for postmenopausal women (see page 1211), particularly those who had an early menopause, and for women who have had a hysterectomy. ERT is particularly effective during the first few years after menopause when bone loss is most rapid. (see page 469) A potential benefit of ERT is diminished risk of Alzheimer's disease; however, this benefit is not as well established. Hormone replacement therapy (HRT), which contains a combination of estrogen and progestin, is necessary to prevent endometrial hyperplasia and avoid the increased risk of uterine malignancy in women who have a uterus. However, long-term use of HRT is not recommended, because of the increased potential for side effects, including increased risk of coronary artery disease, stroke, pulmonary embolism, and breast cancer.
Epidemiologic studies and the few prospective clinical trials of estrogen suggest that ERT or HRT decreases the risk of osteoporotic fractures by 30 to 50%. Because other antiresorptive drugs may have an additive effect when given with estrogen, combination therapy should be considered in patients who have very low bone density, continue to lose bone, or incur a fracture while taking ERT or HRT.
Bisphosphonates are potent antiresorptive drugs that directly inhibit osteoclast activity. For women who cannot tolerate estrogen or have contraindications (eg, preexisting breast cancer, risk factors for breast cancer), bisphosphonates are considered the next choice; these drugs increase bone mass and decrease the risk of fractures, particularly in patients taking glucocorticoids. Bisphosphonates, particularly alendronate, have also decreased the incidence of vertebral and nonvertebral fractures by >= 50% in large cohorts of postmenopausal women.
Alendronate is used to prevent (5 mg/day) and treat (10 mg/day) osteoporosis. Pamidronate is available IV for treatment of hypercalcemia of malignancy and Paget's disease but has been used in osteoporosis.
A major problem with oral administration of bisphosphonates is poor absorption. Usually < 1% of the drug is absorbed; to achieve optimal absorption, patients must take bisphosphonates without food or other drugs. The major adverse effects with oral use are gastrointestinal, particularly esophageal irritation. Bisphosphonates given IV can cause transient hyperpyrexia, which is usually not severe. Because of the gastrointestinal effects, bisphosphonates are often avoided in patients with gastroesophageal reflux disease, but a cautious trial of these drugs may be justified.
Selective estrogen receptor modulators (SERMs) have been developed that are antiestrogenic in the classic target organs (eg, breast, uterus) but have antiresorptive effects on bone. Raloxifene is approved for prevention of postmenopausal bone loss. It is somewhat less effective as an antiresorptive drug than are estrogens or bisphosphonates but can prevent bone loss and decrease the incidence of vertebral fractures.
SERMs have relatively few adverse effects. However, similar to estrogens, they increase the risk of thromboembolism. A possible advantage of SERMs is an apparent ability to reduce the risk of breast cancer.
Calcitonin has been used for many years in the prevention and treatment of osteoporosis. Salmon calcitonin is available in the USA as a nasal spray or subcutaneous injection. Nasal calcitonin 200 IU/day reduces the incidence of vertebral fractures, although the magnitude of the effect is smaller than that seen with estrogens, bisphosphonates, or SERMs. Nasal calcitonin is generally safe; the major adverse effect is local irritation.
Other therapies: Anabolic therapies are under study; none is approved for osteoporosis. Intermittent injections of parathyroid hormone and fluoride stimulate bone formation and inhibit bone resorption, but their safety and efficacy remain to be established. Thiazides can decrease urinary calcium excretion and slow bone loss. They may be particularly useful in patients with hypercalciuria and osteoporosis (eg, those with idiopathic hypercalciuria).
Semnele obiective si varsta biologica
Prezentari atipice ale bolilor la varstnici
Hipertiroidismul poate sa nu aiba semne clasice (ex.oculare, hipertofie glandulara). Simptomele si semnele pot fi fruste si se rezuma la scadere ponderala, palpitatii, astenie, piele subtite, tremor, fibrilatie atriala si tahicardie. Pacientii vârstnici cu hipertiroidism sunt mai degraba apatici decât hiperkinetici.
Hipotiroidismul la vârstnic poate fi de asemenea indicat de scaderea ponderala mai degraba decât de cresterea în greutate asociat cu pierderea functiilor cognitive, insuficienta cardiaca, bradicardie, constipatie, piele uscata, reflexe întârziate, sau hipotermie.
Hiperparatiroidismul de regula nu are simptome caracteristice la vârstnici. Tabloul clinic este nespecific: astenie, scaderea capacitatii intelectuale, instabilitatea emotionala, anorexie, constipatie si hipertensiune.
Arterita cu celule gigante sau polimialgia reumatica poate fi indicata la pacientii varstnici simptome respiratorii sau alterarea statusului mintal mai frecvent decât de cefalee, claudcatie, tulburari de vedere. Pacuientii acuza cefalee frontala, în vertex, sau în aria occipitala mai frecvent decât în aria temporala considerata tipica.
Fibromialgia la vârstnic are alte manifestari decât la tineri: cefalee cronica, anxietate, simptome meteo-dependente, stres mental, sau tulburari de somn.
Bacteremia poate sa nu induca febra la pacientii vârstnici. Pacientul poate sa aiba manifestari nespecifice: de ex. stare generala alterata, modificari inexplicabile în statusul mintal sa.
Infectile tratctului urinar pot sa fie afebrile, fara disurie, dar cu alterarea starii generale, sindrom confuzional, anorexie, oboseala excesiva.
Meningitia la pacientii vârstnici poate sa nu se asociaeze cu simptomele clasice de sindrom meningeal. Pacientii pot avea febra si modificari în statusul mintal, fara cefalee sau rigiditatea cefei.
Pneumonia poate fi indicata de alterarea starii generale, anorexie, confuzie. Tahicardia si tahipneea sunt frecvente dar febra poate fi absenta. Tuea poate fi usoara fara sputa abundenta sau tipica, uneori ineficieta. Poate masca o TBC pulmonara cu simptome nespecifice (de ex, febra, astenie, confuzie, anorexie).
Apendicita acuta este mai rara la vârstnici dar ea poate fi indicata de dureri abdominale difuze, mult mai frecvente decât cele localizate în fosa iliaca dreapta.
Afectiunile biliare se asociaza cu simptome nespecifice mentale si psihice (confuzie, pierderae mobilitatii) fara icter, febra sau dureri abdominale. Functii hepatice anormale pot fi singurele semne de boala biliara
Infarctul intestinal acut poate fi indicat de un sindrom confuzional acut la pacientii vârstnici. Semmnele directe abdominale pot fi absente (împastarea, durerae abdominala).
Ulcerul peptic potate fi indicat de anorexie; antiinflmatoarele nonsteroidiene pot masca durerea. Sângerarile digestive pot fi nedureroase la paceintii vârstnici. Pirderi mici si repetate duc la anemi progresive freriprive semnificative însotite de dispnee si decompensare cardiaca.
Infarctul miocardic se poate manifesta prin dispnee, sincope, astenie, varsaturi, sau confuzie mai frecvente decât durerile retrosternale.
Insuficienta cardiaca la vârstnici poate fi asociata cu sindrom confuzional, agitatie, anorexie, astenie, insomnie, sau letargie; pacientii pot sa nu prezinte dispnee. Ortopneea poate sa se manifeste prin agitatie nocturna la pacienti cu ementa si IC.
Curs 9-10
PREVENTIA TERTIARA
În preventia tertiara, exista o boala cronica, si masurile preventive se adreseaza prevenirii complicatiilor si a deteriorarii functionale ulterioare.
Pacientii vârstnici care sufera de urmatoarele afectiuni pot beneficia de masurile de preventie tertiara:
Bolile vasculare
Ateroscleroza
Prevenirea complicatiilor aterosclerozei se face prin controlul factorilor de risc cardiovasculari. Principalii factori ce contribuie la aparitia aterosclerozei sunt:
HTA care prin stresul crescut asupra endoteliului vascular initiaza ateroscleroza si favorizeaza accidentele acute.
Hipercolesterolemia cu cresterea LDL si scaderea HDL. LDL crescut ce se depune la nivelul placii de aterom.
Fumatul – nicotina - produce “radicali liberi” care pot produce instabilitate în placa de aterom.
DZ accelereaza aterogeneza.
Factori probabili - infectiile cu herpesvirusuri si chlamydia pneumoniae.
Acesti factori de risc, de obicei prin efectul lor cumulat determina progresia rapida a placii de aterom spre o leziune complicata exprimata constant prin manifestari clinice.
Pacientii vârstnici cu istoric de boli coronariene, boala cerebrovasculara sau boala vasculara periferica sunt considerati pacienti cu risc crescut de accidente care sa duca la invaliditate permanenta.
Acest risc poate fi redus prin controlul factorilor de risc vascular: HTA, întreruperea fumatului, controlul greutatii, controlul dislipidemiilor si a glicemiei, tratament anticoagulant în cazul fibrilatiei atriale cronice, sa).
Principii generale de preventie tertiara a bolilor vasculare:
1. Modificarea stilului de viata
Pacientul trebuie sa-si modifice stilul de viata, considerat un mod foarte eficient de control al manifestarilor cardiovasculare.
O dieta saraca în acizi saturati (grasimi animale) si colesterol poate diminua evolutia aterosclerozei.
Întreruperea fumatului sunt modalitati imperioase care trebuie respectate de catre pacienti.
Efortul fizic controlat poate creste calitatea vietii bolnavului.
Scaderea în greutate pâna la valorile cerute de medic trebuie respectata.
Limitarea stresului
2. Tratamentul medicamentos
Medicamentele folosite au ca obiective reducerea consumului de oxigen al inimii prin:
scaderea necesarului de oxigena miocardului - propanolol, atenolol, metoprolol, verapamil;
cresterea cantitatii de sânge la nivel coronarian - nitroglicerina, isosorbit mononitrat;
controlul strict al valorilor TA;
Sunt importante medicamente care scad colesterolul la persoanele care îl au crescut - fibratii, statinele (lovastatin, simvastatin);
aspirina ca antiagregant plachetar în doza de 75-350mg/zi.
Atentie: Orice medicament se prescrie de catre medic!
Hipertensiunea
Motivele pentru care hipertensiunea trebuie tratata, chiar si la pacientii care nu o simt, sunt urmatoarele:
pacientii hipertensivi decedeaza la vârste mai tinere decât cei cu tensiune normala;
hipertensiunea este un factor de risc foarte important pentru bolile cardiovasculare si cerebrale vasculare;
hipertensiunea poate afecta organele tinta: rinichii, ochii, cordul.
Scopul tratamentului bolii hipertensive include:
scaderea valorilor tensiunii la un nivel de siguranta maxima (mai mic de 140/90 mmHg);
pastrarea tensiunii sub control constant;
reducerea sau prevenirea complicatiilor asupra organelor tinta: insuficienta renala, retinopatia-angiopatia hipertensiva, accidentele acute coronariene si cerebrale, insuficienta cardiaca.
Regimul de tratament al hipertensiunii cuprinde mai multe etape, care trebuie respectate întreaga viata:
modificarea obiceiurilor alimentare;
diminuarea stresului;
exercitii fizice facute cu regularitate;
masurarea cu regularitate a tensiunii arteriale;
controale medicale periodice.
Modificarea dietei
Reducerea sarii din alimentatie. Excesul de sare (sodiu) face ca organismul sa retina lichide, fapt care duce la cresterea TA.
Pentru reducerea consumului de sodiu, este recomandat:
sa nu adaugati sare la alimentele gatite
sa evitate alimentele cu un continut crescut de sare;
nu se folosesc substituenti de sare decât la recomandarea medicului;
se citesc cu atentie etichetele alimentelor preambalate
se evita alimentele prezervate prin sarare.
scaderea greutatii corporale, la indicatia medicului. Obezitatea duce la cresterea tensiunii arteriale.
Dieta de slabire implica cel putin doi pasi:
scadeti cantitatile si tipurile de alimente, pentru a mentine o balanta negativa a caloriilor;
modificati comportamentul alimentar, pentru a va putea tine de regim.
Insuficienta cardiaca
Morbiditatea datorata insuficientei cardiace este semnificativa la pacientii vârstnici, iar moralitatea datorata IC depaseste la pacientii vârstnici multe dintre cauzele de deces prin diferite neoplazii. Un tratament adecvat, în special în cazul disfunctiei sistolice, scade rata declinului functional, durata de spitalizare si rata mortalitatii.
Obiectivele principale ale tratamentului IC sunt îmbunatatirea calitatii vietii pacientului si prelungirea duratei de viata prin schimbarea stilului de viata si prin aplicarea terapiei corespunzatoare.
Acest deziderat poate fi atins prin efortul medicului cât si al pacientului. Pacientul poate minimaliza efectele IC prin controlul factorilor de risc cardiovasculari. Primele atitudini sunt: stoparea fumatului, slabirea în greutate daca este necesar, abtinerea de la alcool si o dieta controlata în sare si grasimi animale.
Exercitiul fizic mediu, facut regulat, este benefic pentru bolnav, dar cantitatea si intensitatea lui trebuie supravegheate cu grija de catre medici. Odata cu modificarea stilului de viata, majoritatea pacientilor trebuie sa primeasca medicatia adecvata.
Medicina moderna dispune de un tratament adecvat si eficient pentru IC:
Diureticele (Furosemid, Nefrix) reduc cantitatea de lichide a organismului, fiind benefice pentru retentia de apa si sare si controlul hipertensiunii arteriale.
Digitala îmbunatateste calitatea vietii si scade numarul spitalizarilor, ameliorând si functia contractila.
Inhibitorii enzimei de conversie ai angiotensinei (captopril, enalapril sa.) cresc supravietuirea pacientilor cu IC si previn deteriorarea functiei de pompa a inimii.
Beta-blocantele (atenolol, metoprolol) trebuie prescrise în IC aproape invariabil si indiferent de stadiul IC.
Mai pot fi folositi nitrati si hidralazina.
Uneori modificarea stilului de viata si terapia medicamentoasa nu pot controla evolutia IC si simptomatologia. În aceste situatii transplantul cardiac pare a fi o ultima solutie.
Care ar trebui sa fie comportamentul bolnavului cu IC?
Pentru a-si îmbunatatii calitatea vietii si sansele de supravietuire, pacientul trebuie :
Sa consulte medicul cu regularitate si sa-i urmeze sfatul.
Sa nu-si administreze singur nici un medicament fara acordul lui.
Sa informeze medicul imediat ce apar modificari ale starii generale.
Sa-si controleze greutatea, sa-si adapteze dieta conform sfatului dat de medic si sa respecte dieta desodata sau aportul de sare de 4-6g NaCl sau strict desodat sub 3.
Sa stopeze fumatul.
Sa reduca consumul de alcool.
Diabetul
Hiperglicemia, mai ales atunci când valorile hemoglobinei glicozilate depasesc (Hb A1c) 7.9%, (un control precar al valorilor glicemiei) exista un risc crescut de aparitie a complicatiilor: retinopatie, neuropatie, nefropatie si boala cardiovasculara. Obiectivul principal este echilibrul diabetului cu valori ale Hb A1c c < 7%. Este importanta educatia pacientilor în ceea ce priveste îngrijirea personala, cu o atentie deosebita acordata examinarii si îngrijirii picioarelor, cu ocazia fiecarei vizite medicale, ceea ce previne ulceratiile.
Controlul greutatii este important în obtinerea controlului glicemic, mai ales la supraponderali prin cresterea raspunsului periferic la insulina, dupa câteva luni de dieta si de scadere a greutatii. Mentinerea greutatii este un obiectiv major la diabeticii vârstnici. În cazul celor tratati cu insulina, aceasta creste de obicei apetitul si contribuie la mentinerea greutatii corporale. Dieta se stabileste de obicei cu un dietetician, si repartitia meselor si controlul principiilor alimentare si a caloriilor este mult mai stricta la cei tratati cu insulina pentru a evita hipoglicemiile sau hiperglicemiile postprandiale.
Exercitiile regulate sunt benefice, mai ales la obezi pentru arderea caloriilor., cresterea raspunsului la insulina, exo sau endogena. Pacientii diabetici exerseaza în limita tolerantei individuale: mers, înot, sau alte exercitii aerobice. La pacientii tratati cu insulina exercitiile fizice pot sa produca hipoglicemie pri esterea absorbtiei rapide ai nsulinei de la locul injectiei.
Farmacoterapia
Antidiabeticele orale: tip II DZ

Aprox 10-20% dintre pacienti nu raspund la sulfoniluree si de regula nici la alte clase de antidiabetice orale. 5 - 10% /an dintre cei acre initial raspund la tratament nu mai raspundsi necesita insulinoterapie.
Hipoglicemia, este cea mai importanta complicatie a tratamentului cu sulfoniluree la vârstnici (glyburide, chlorpropamide). Hipoglicemia este severa si reapare si la câteva zile de la întreruperea tratamentului ceea ce impune monitorizarea acestor pacienti în spital pentru 2-3 zile. Medicatia hipoglicemianta se întrerupe în episodele acute de varsaturi sau de reducere a ratiei alimentare sau în caz de insuficienta renala. Modificarea medicatiei pacientului vârstnic impune spitalizarea.
Educatia pacientului diabetic vârstnic necesita materiale si metode publicitare cu caracter educativ.
Se pot constitui grupe care asigura socializarea si suportul psihologic. Multi diabetici vârstnici sunt dornici sa se implice activ în aspectele legate de tratament. Când sunt suficient de educati pot sa-si faca un autocontrol prin monitorizarea valorilor glicemiei la fel de exact ca si cei tineri.
Ajutorul trebuie
sa fie adecvat în cazul pacientilor cu complicatii invalidante:
vedere, polineuropatii, arterite, gangrene, amputatii de membre, boala
cardiovasculara, mai frecvente
Trebuie acordata o atentie speciala piciorului diabetic.

Curs 11
Bolile articulatiilor
Artritele
Artrita reumatoida (AR) si osteoartritele afecteaza peste 50% dintre pacientii de peste 65 de ani, duc la tulburari de motilitate si invaliditatea în decursul a mai multi ani de zile ceea ce creste riscul de aparitie a osteoporozei, atrofii ale unor grupe musculare.
AR este o suferinta cronica evolutiva caracterizata de o inflamatie cronica infiltrativ-proliferativa a sinovialei articulare. Poate afecta orice articulatie diartrodiala. Distructia cartilajului, afectarea osului, inflamatia capsulei si a tendoanelor, impreuna cu presiunile mecanice si tractiunile tendinoase nefiziologice determinate de eroziunile excentrice ale suportului solid duc la deformari osteoarticulare.
La pacientii vârstnici cu debut tariv, eroziunile cartilaginoase si ale osului sunt insa mai tardive si de intensitate mai mica.
AR are anumite particularitati topografice. Articulatiile mainii, cea radiocarpiana, genunchii si articulatiile piciorului sunt cel mai des interesate cu caracter simetric.
Dintre elementele clinice caracteristice o mare valoare diagnostica o are simetria suferintei articulare si respectarea articulatiilor interfalangiene distale.
- Semnul caracteristic apare la nivelul mâinii - sinovita articulatiei interfalangiene proximale - care da articulatiei un aspect fusiform. Aceasta deformare articulara apare la debutul bolii cu caracter simetric. In timp, distructia osteocartilaginoasa, modificarile pozitionale consecutive ale tendoanelor dau aspect caracteristic articulatiilor (forma in M, in “butoniera”, deviatie ulnar).
- Articulatiile piciorului sunt deseori atinse la inceputul bolii simultan cu cele ale mainii. Sunt afectate mai ales articulatiile metatarso-falangiene. Destul de des se produce bursita retrocalcaneana.
- Genunchii sunt foarte frecvent afectati.
- Artrita soldului (coxita) nu este frecventa. Ea se manifesta clinic mai ales prin dificultate la mers.
- Artrita temporo-mandibulara este frecventa,dar rareori este grava impiedicand alimentarea.Intre articulatiile interesate cel mai rar se numara cele cricoartenoidiene,sternoclaviculare,acromioclaviculare,datorita existen-tei unei sinoviale reduse.
Afectarea articulatiilor coloanei vertebrale este rara.
Anchiloza apare la un numar restrâns de bolnavi si afecteaza mai ales oasele carpului si tarsului.
Guta poate fi asemanatoare poliartritei reumatoide mai ales in forma cronica. Examenul lichidului sinovial cu evidentierea cristalelor urice si cresterea acidului uric în sânge si în urina de 24 de ore (uricuria) permit transarea diagnosticului.
Tratamentul non-farmacologic al AR
Terapia psihica si ocupationala, exercitiile, utilizarea de dispozitive adjuvante, alte modalitati de calmarea durerii (aplicatii locale de comprese, creme, sa) sunt esentiale.
Este necesar repausul atunci când apar durerile severe. Oricum repausul prelungit la pat în cazul vârstnicilor exacerbeaza pierderile normale legate de înaintarea în vârsta a capacitatii si fortei musculare si poate duce la imobilizarea ireversibila.
Terapia farmacologica a AR
Medicamentele nu vindeca boala ci doar permit pacientului sa traiasca cu boala lui. AR debutata la vârstnici nu are acelasi prognostuic ca cea debutata la vârste mai tinere.
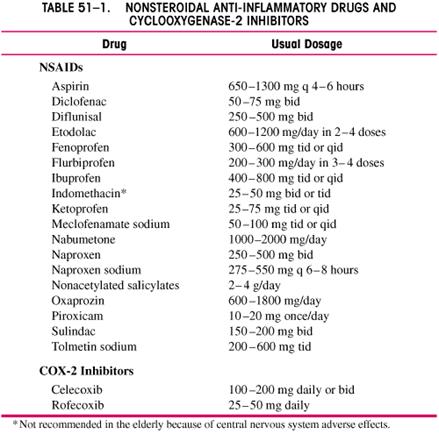
Alte mijloace terapeutice adjuvante:
Kineziterapia : exercitii fizice controlate, miscare, gimnastica si miscari acvale, masaj, ergoterapie.
Procedurile fizioterapice calde (împachetari cu parafina, bai locale etc.) amelioreaza durerea, reduc inflamatia, produc relaxarea musculara si diminueaza redoarea matinala in cazul aplicarii lor imediat dupa sculare.
Gimnastica medicala blânda care sa intereseze toate articulatiile suferinde trebuie aplicata zilnic. Exercitiile fizice de intensitate mare sunt interzise.
Miscarile si tractiunile subacvatice ajuta la relaxarea musculaturii si la indepartarea contracturilor mai ales cand sunt practicate dupa administrare de antialgice si miorelaxante.
Tratamentul chirurgical consta în sinovectomie precoce, artro si tendonoplastie.
Osteoartritele
Artritele degenerative sau osteoartitele pot fi confundate cu poliartrita reumatoida, mai ales când durerile articulare se insotesc cu tumefiere. Elementele care deosebesc cele doua suferinte sunt legate in special de caracterul durerii care dispare dupa repaus (in artroza), numarul mic de articulatii interesate (sub 2), lipsa de simetrie a articulatiilor ,respectarea articulatiilor metacarpofalangiene (exceptie cele ale degetelor 1 si 2). Examenul radiografic arata prezenta osteofitelor marginale iar la explorarile sanguine nu sunt prezente testele de inflamatie.
Gradul de mobilitate articulara trebuie evaluata cu ajutorul unui goniometru, un aparat care masoara amploarea unghiurilor la care se pot desfasura miscarile articulare, înaite si dupa terapie. Chiar la vârstnicii sanatosi, mobilitatea ariculara este mai redusa la anumite articulatii chiar în absenta unor osteopatii, comparativ cu cei de vârsta mai tânara.
Sunt utile exercitii care sa creasca amplitudinea miscarilor sunt indicate pentru toti pacientii vârstnici, chiar la cei cu restrictii functionale, si contraindicate la cei la care deficitul functional este profund.
Miscarile pot fi:
Active, pentru pacientii care pot sa execute miscarile neasistati
Active asistata, pentru pacientii a caror muschi sunt prea afectati ca sa permita miscarea neasistati sau în cazul pacientilor la care miscarea articulatiilor produce disconfort.
Pasive, la pacientii care nu pot sa participe activ.
Artrozele
Afectiunea reprezinta un model de boala cronica prin care pacientii devin proprii lor terapeuti. Intr-un studiu clinic în care se urmarea evaluarea acestui model pe un lot de 211 pacienti cu artroza a genunchiului, Mazzuca si colab au constatat ca, în decurs de un an, de pe urma auto-tratamentului se înregistreaza beneficii mai mari decât în cazul tratamentului standard.
Scaderea concentratiilor de vitamina D se asociaza cu accelerarea progresiunii artrozei genunchiului si a soldului. Cu toate acestea, înca nu exista date care sa sustina faptul ca suplimentele vitaminice ar ameliora simptomatologia.
Dieta
Studiile transversale si cele longitudinale pe loturi mari de pacienti au aratat ca obezitatea sporeste riscul de aparitie a artrozelor genunchiului, atât la barbati, cât si la femei, în special prin cresterea presiunilor la nivelul articulatiei genunchiului. Riscul poate fi amplificat s prin modificarea echilibrului între factorii de crestere, care afecteaza cartilajul si osul subiacent.
Simptomatologia este diminuata o data cu pierderea kilogramelor excedentare, iar capacitatea functionala se amelioreaza. Cresterea aportului de vitamina C se asociaza cu o reducere de trei ori a progresiunii artrozei genunchiului.
Activitatea fizica
Factorii de risc pentru aparitia artrozelor genunchiului sunt reprezentati de antecedentele de interventie chirugicala la nivelul genunchiului, de lovituri, precum si de ocupatiile ce presupun lucrul in genunchi sau in pozitia pe vine. Observatiile extrase din studiul Framingham al inimii confirma faptul ca activitatile fizice intense, practicate fie prin natura meseriei ori in timpul liber predispun, mai ales persoanele obeze, la artroze ale genunchiului.7
Miscarile articulare coordonate presupun integrarea nervilor aferenti de la nivelul fibrelor musculare intrafusale si a receptorilor pentru proprioceptie articulara. Nu se stie daca artroza genunchiului este o cauza sau o consecinta a modificarii fluxului între aceste elemente. Recuperarea bazata pe practicarea exercitiilor fizice poate ameliora controlul neuromuscular. Exercitiile de întarire a musculaturii cvadricepsului au diminuat durerile si au ameliorat functionalitatea si calitatea vietii.
Terapii complementare
Condroitina si glucozamina sunt comercializate ca suplimente alimentare, pe care mijloacele de informare in masa le recomanda in cazurile de dureri articulare. Datorita absentei efectelor secundare, ele sunt metode terapeutice atragatoare. O metaanaliza a evidentiat actiunea lor benefica pe termen scurt, iar un studiu statistic, controlat cu placebo, desfasurat pe o perioada de trei ani a constatat o progresiune radiografica mai lenta a artrozelor genunchiului in cazul persoanelor carora li s-a administrat glucozamina.
Mai multe studii apreciaza ameliorarea simptomatologiei dupa folosirea acupuncturii drept terapie adjuvanta in cazul artrozelor genunchiului.12 Este adevarat ca, in experimentele respective, nu au fost utilizate grupuri de control cu placebo, dar aceeasi carenta se regaseste si in cazul studiilor referitoare la multe dintre procedurile chirurgicale aplicate.
Realizari recente
Simptomatologia artrozelor poate fi îmbunatatita prin scaderea în greutate, fie si numai a unui numar mic de kilograme. Pacientii cu artroza la nivelul genunchiului beneficiaza de pe urma exercitiilor cvadricepsului
Pacientii expusi riscului de aparitie a osteoporozei trebuie identificati precoce. Gama larga a terapiilor de prevenire a osteoporozei ar trebui sa ofere o complianta pe termen lung.
Osteoporoza
Definitie
Osteoporoza este o afectiune a societatii moderne , tributara unui anumit stil de viata (dieta, miscare fizica) dar si prelungirii duratei vietii. Masa osoasa este riscul asa zis masurabil, al riscurilor fracturilor patologice de natura osteoporozica.
Masa osoasa creste în timpul copilariei si adolescentei, atinge un maxim în decada a treia de viata si descreste progresiv dupa aceea. Riscul maxim de boala este apreciat ca apare la femeile albe, asiatice, minione, slabe si cu istoric familial pozitiv. Factorii de risc sunt multipli: deficitul estrogenic pre si postmenopauza, stilul de viata, bolile endocrine, fumatul, alcoolul, cafeaua, afectiunile ginecologice, digestive, respiratorii, etc.
Este o boala caracterizata prin reducerea masei osoase si prin deteriorari microarhitecturale ale tesutului osos ce maresc fragilitatea osului , cu cresterea consecutiva a riscului fracturilor. Din punct de vedere radiologic, se manifesta prin hipertransparenta, densitometric prin scaderea densitatii minerale osoase si clinic prin dureri dorsolombare sau prin fracturi spontane de vertebre, de col femural, de treime distala a radiusului etc.
Osteoporoza atrage dupa sine cresterea riscului de aparitie a fracturilor produse spontan sau dupa traumatisme minime. Fractura de sold este fatala in 30% din cazuri. Ea reprezinta prima cauza de mortalitate la persoane peste 75 ani si a doua cauza la cei in varsta de 45-75 ani. Recuperarea este adesea incompleta si 1/3 din cazuri necesita ingrijiri pe termen lung. Osteoporoza este in consecinta o problema socio-economica , care afecteaza milioane de persoane, cauzeaza o rata inalta de mortalitate si genereaza adesea o dependenta sociala. Se estimeaza ca necesarul de servicii medicale, ca si costurile aferente lor, vor creste semnificativ la inceputul secolului XXI.
Tratamentul profilactic al osteoporozei, care incepe din copilarie, consta in recomandarile privind exercitiul fizic, dieta bogata in calciu, evitarea fumatului si a consumului exagerat de alcool; in cazul femeilor la varsta menopauzei pentru a preveni osteoporoza se recomanda tratament hormonal de substitutie (estrogeni, progesteron) cu supliment de calciu si de vitamina D sau administrarea de calcitonina sau de bisfosfonati.
Modalitatile de profilaxie primara propuse sunt:
identificarea adolescentilor /adultilor supusi la risc, cu valoare clinica pentru predictie si acordarea de sfaturi competente;
inceperea profilaxiei in perioada peripubertara, de la 10 ani, care ar fi cea mai efectiva, cu scopul atingerii masei si densitatii osoase maxime la nivel vertebral, sold etc. pana la varsta de 20 ani; educatia femeilor intre 20 si 30 ani, cu scopul de castigare de masa osoasa suplimentara in aceasta decada, care ar putea prelungi timpul dinainte de atingerea pragului osos de fractura , in perioada post-menopauza; tratament de substitutie strogenica, calciu, vitamina D, calcitonona, bisfosfonati, sub stricta supraveghere medicala si individualizat, in functie de caracteristicile bolnavului.
Clasificare
Osteoporoza comuna este clasic impartita in:
osteoporoza de tip I (de menopauza - afecteaza femeile aflate dupa menopauza) si
osteoporoza de tip II (de varsta). Osteoporoza de tip II predomina la ambele sexe dupa 70 ani.
Trebuie diferentiate de celelalte osteopatii rarefiante (osteoporoza secundara): osteoporoza endocrina, osteomalacia, osteodistrofia renala, osteopenia din bolile maligne etc.
Diagnosticul
Diagnosticul clinic al osteoporozei se pune pe seama prezentei simptomelor clinice (dureri osoase locale sau generalizate), a fracturilor netraumatice (principala complicatie a osteoporozei), si este de regula tardiv, el fiind afirmat numai dupa aparitia comlicatiilor (fracturilor vertebrale, de col femural sau de radius distal); radiografia clasica identifica osteoporoza numai atunci când masa osoasa a scazut cu peste 30%, deci destul de tarziu.
Diagnosticul precoce al osteoporozei inseamna a identifica subiectii cu risc de imbolnavire, a efectua studii densitometrice - metode imagistice complexe ( absorbtiometria bifotonica - DPA, absorbtiometria duala cu raze X - DEXA, tomografia computerizata cantitativa - QCT) si biologice cu markerii biochimici ai metabolismului osos.
Procedura de diagnostic precoce a osteoporozei o reprezinta masurarea densitatii minerale osoase (DMO) care se poate efectua prin absorbtie duala cu raze X (DEXA) si tomografie computerizata.
Ca metoda de screening, masa osoasa poate fi determinata prin absorbtiometrie duala cu raze X (DEXA) la nivelul calcaneului, patelei, tibiei, falangelor sau ulnei. Se masoara doi parametri: viteza semnalului ultrasonic si respectiv atenuarea semnalului (SOS si BUA). Metoda este simpla, neiradianta, echipamentul este portabil, costul este scazut, permitand accesibilitatea larga a populatiei.
Determinarea densitatii minerale osoase reprezinta cel mai bun factor predictiv pentru riscul ulterior de a dezvolta fracturi. Punctul de plecare pentru diagnostic nu trebuie obligatoriu sa conduca la indicatia de administrare a terapiei, aceasta din urma depinzand si de alte investigatii paraclinice si markeri biologici.
Osteopenia este definita printr-un scor T cuprins intre -1 si -2,5 DS si poate constitui o indicatie pentru tratamentul profilactic.
Osteoporoza este definita printr-un scor T mai mic de -2,5 DS
Testele de masurare a densitatilor osoase poate decela osteoporoza înaite de a apare riscul de fracturi patologice. Suplimentul de calciu, exercitiile zilnice, miscarea, si evitarea fumatului sunt masuri de preventia ale osteoporozei, iar tratamentul poate preveni producerea de noi fracturi.
Practic, pana la diagnosticul propriu-zis al bolii se urmareste depistarea precoce a pacientilor cu risc osteoporotic. Astfel, dintre testele de screening utilizate la ora actuala cea mai folosita este debitometria ultrasonica calcaneana.
Preventia in osteoporoza ramane de importanta covarsitoare, atat timp cat nu exista efectiv nici o metoda de restabilire a calitatii osului atins de osteoporoza. Cele mai promitatoare tendinte de profilaxie le reprezinta incercarile de atingere a maximului de masa osoasa scheletica.
Tratamentul medicamentos al osteoporozei este complex, de lunga durata si individualizat in functie de forma de osteoporoza a pacientului si consta in administrarea de :
estrogeni +/- progesteron ( osteoporoza postmenopauza) sau
calcitonina de somon sau umana, injectabila sau spray nasal sau
bisfosfonati sau
florura de sodiu
calciu
vitamina D
androgeni anabolizanti ( Decanofort)
Cofeina a fost asociata cu pierderea de calciu. Intr-un studiu implicind adulti s-a administrat 300 mg. de cafeina, acestia au excretat mai mult decit cantitatea normala de calciu in urina.
O alta indicatie in tratamentul osteoporozei postmenopauza o reprezinta agentii antiresorbtivi, care inhiba activitatea osteoclastelor. La pacientele care nu au avut fracturi vertebrale, alendronatul reduce riscul fracturilor de sold cu 50% si riscul fracturilor vertebrale cu 49%.
Mentinerea unei balante pozitive a calciului in organism (1000 mg/zi la pacientele care urmeaza tratament specific si 1500 mg/zi la pacientele care nu urmeaza tratament), un program zilnic de exercitii fizice (mersul pe jos), expunerea regulata la soare si alegerea unui tratament adecvat de catre medicul specialist reprezinta primele masuri care pot fi luate in vederea evitarii pierderii rapide a masei osoase, prevenind astfel riscul de producere de fracturi.
Complianta pacientelor poate fi
crescuta prin administrarea de SERM (modulatori selectivi ai receptorilor
estrogenici) care are efectele estrogenilor pe anumite tesuturi cum ar fi osul,
aparatul cardiovascular si blocheaza activitatea receptorilor estrogenici la
nivelul uterului si sanilor. Este indicat tratamentul pentru preventia si
tratarea osteoporozei din postmenopauza.
Activitatea modulatorilor selectivi ai receptorilor estrogenici (Raloxifen), la
numai 1 an dupa tratament, reduce cu 68% aparitia fracturilor vertebrale la
pacientele aflate in postmenopauza; de asemenea, reduce cu 55% riscul primei
fracturi vertebrale la femei anterior diagnosticate cu osteoporoza si reduce
riscul fracturilor consecutive cu 30%
Prevention of Frailty
Frailty refers to a loss of physiologic reserve that makes a person susceptible to disability from minor stresses. Common features of frailty include weakness, weight loss, muscle wasting (sarcopenia), exercise intolerance, frequent falls, immobility, incontinence, and instability of chronic diseases.
Exercise and a healthy diet are recommended for preventing or reducing frailty (see Table 5-2), although evidence of effectiveness is limited. Exercise may reduce the risk of becoming frail for young persons and the risk of further functional loss for functionally impaired elderly persons. Older adults who engage in regular aerobic exercise (eg, walking, swimming, running) exhibit up to a 50% reduction in mortality and have less functional decline compared to those who are sedentary. Weight training can aid in increasing bone mass while decreasing the risk of falls and fractures. A healthy diet may prevent or reduce the risk of many disorders that contribute to frailty, including certain cancers (breast and colon), osteoporosis, obesity, and malnutrition, and may reduce morbidity and mortality.
Prevention of Accidents
Falls: The elderly are vulnerable to injury from falls. A falls prevention program should be implemented for persons who are at high risk of a fall or who have already fallen. (see page 199)
Driving hazards: For the elderly, the risk of injuring themselves and others while driving is higher than that for younger persons because of age-associated conditions such as slowed reaction time, sensory deficits, and dementia. (see page 230) Management of specific conditions (when possible) and routine driving tests can minimize risks. All elderly persons should be reminded to use lap and shoulder belts and to refrain from driving when under the influence of alcohol or psychoactive drugs. Sensitivity is required when a health care practitioner must recommend cessation of driving because this recommendation threatens autonomy.
Home hazards: The home may have many hazards. For example, persons with peripheral neuropathy are at increased risk of burns from excessively hot water; burns can be prevented by setting the hot water heater temperature at < 49° C (< 120° F). For persons with dementia, using electrical and gas appliances is particularly dangerous; the use of alarms and automatic shut-off features on appliances can help. Smoke detectors should be installed and maintained. Firearms should be safely stored or removed from the home. All patients or their caregivers can complete a home safety checklist to identify hazards. (see Table 20-3) Physical and occupational therapists may visit a patient's home to assess its safety.
Prevention of Iatrogenic Complications
Risk Factors
The first step in prevention is to identify patients at high risk. Risk factors include the following:
Multiple chronic diseases: The greater the number of chronic diseases, the greater the risk that treatment of one disease will exacerbate others. For example, treatment of arthritis with a nonsteroidal anti-inflammatory drug may exacerbate heart failure or chronic gastritis.
Multiple physicians: Having several physicians can result in uncoordinated care and polypharmacy. Consultation among several physicians every time one of them sees a common patient is difficult. As a result, a patient's therapeutic regimen is frequently changed without the input of the patient's other physicians, thereby increasing the risk of iatrogenic complications.
Multiple drugs (polypharmacy) and use of inappropriate drugs: Taking several drugs concurrently and having several chronic diseases markedly increase the risk of drug-drug or drug-disease adverse interactions. The risk of such interactions is particularly high among patients who are malnourished or who have renal failure. Additionally, certain drugs pose especially high risk of adverse reactions in the elderly. (see page 62)
Hospitalization: Risks due to hospitalization include nosocomial infection, polypharmacy, and transfusion reactions. Hospitalized patients who have dementia or who are immobilized (eg, after surgery) are at high risk of iatrogenic complications.
Medical technology may contribute to iatrogenic complications, including brain damage during CPR, sudden death or myocardial infarction from valvular replacement surgery, stroke from carotid endarterectomy, fluid overload from transfusions and infusions, and unwanted prolongation of life from using feeding tubes.
Interventions
Interventions that can prevent iatrogenic complications include the following:
Case management: Case managers facilitate communication among health care practitioners, ensure that needed services are provided, and prevent duplication of services. Case managers may be employed by physician groups, health plans, or community or governmental organizations. The frail elderly are the greatest beneficiaries of case management.
Geriatric interdisciplinary team: A geriatric interdisciplinary team evaluates all of the patient's needs and develops a coordinated care plan. Because this intervention is resource-intensive, it is best used in very complex cases. (see page 74)
Pharmacist consultation: A pharmacist can help prevent potential complications caused by polypharmacy and inappropriate drug use. (see page 84)
Acute Care for the Elderly (ACE) units: These units are hospital wards designed to manage the needs of elderly patients.
Advance directives: Patients are encouraged to prepare advance directives, including designation of proxies to make medical decisions. (see page 134) These documents can help prevent unwanted treatment for critically ill patients who cannot speak for themselves.
Prevention of Psychosocial Problems
Depression screening is recommended because depression is common among the elderly. Screening is relatively easy (several instruments do not require a physician for administration (see page 43)). For patients who feel lonely or isolated, social worker assistance to increase social contacts may prevent morbidity and postpone death. (see page 80) For those who are depressed, appropriate intervention with counseling or drugs is warranted. (see page 319)
A sense of self-worth may contribute to better health. Remaining productive, engaging in leisure activities, and feeling needed by someone enhance self-worth. Obtaining a pet, contributing to household chores, or performing volunteer work or other activities that confirm a sense of social connectedness may help prevent psychosocial problems (and physical disability).
Comprehensive Geriatric Assessment
Frail elderly patients (generally those > 75 years with multiple chronic health problems complicated by significant functional and psychosocial impairments) are generally classified as 'high risk.' Once identified, high-risk patients are assigned by triage to geriatric care management programs.
Traditional case management and geriatric care management programs differ (see Table 16-2). The content, substance, and emphasis of geriatric care management programs vary greatly, affecting their efficacy. For example, most programs primarily use telephone communication, whereas others may use home visits. Also, some programs depend completely on primary care providers, whereas others focus on patient self-management. (see page 163)
Most primary care providers (particularly those in Medicare fee-for-service programs) do not have the financial incentives, time, resources, or, in some cases, knowledge to practice effective geriatric care management. By developing geriatric care management programs that provide knowledge, access to the geriatric continuum of care, and additional personnel and resources, MCOs enable primary care providers to practice better geriatric care. Various risk-sharing capitation arrangements give primary care providers the incentive to prevent iatrogenic problems, functional decline, hospitalization, and institutionalization.
MCOs have the financial incentive and organizational capacity to develop, through contracting, an effective geriatric continuum of care, which is crucial to an MCO's success. An effective geriatric continuum of care enables the MCO to use the site providing the most cost-effective care while maintaining quality. Unnecessary or preventable hospitalization--the most expensive component of health care (generally accounting for about 40% of costs)--is avoided through innovative use of subacute and home care (eg, for community-acquired pneumonia) and through shortening of hospital stays (eg, for hip fractures and strokes).
Most MCO models develop a continuum of care by contracting with preferred physician providers, including geriatricians, and other providers (eg, hospitals, subacute and long-term care facilities, home care agencies). Effective access to the continuum of care may be managed by the geriatric care management program. MCOs that send more patients to a specific facility generally receive better service.
Long-term care is covered by very few MCOs, but it can be incorporated into the continuum of care through network development, facilitating access for Medicare MCO members. In addition, several programs, such as the Program of All-Inclusive Care for the Elderly (PACE), are beginning to create managed care for long-term care. PACE pools Medicaid and Medicare capitation to provide comprehensive geriatric care to nursing home-eligible patients. Other models manage the Medicare portion of long-term custodial care; these models offer medical care primarily through extensive use of nurse practitioners.
Assessment Domains
|
Principalele
obiective ale asistentei geriatrice sunt legate de abilitatea
functionala, sanatatea psihica, sanatatea
mentala si cognitiva, statusul socioambiental. |
Functional ability: Comprehensive geriatric assessment begins with a review of the major categories of functional ability: activities of daily living (ADLs) and instrumental activities of daily living (IADLs). ADLs are self-care activities that a person must perform every day (eg, eating, dressing, bathing, transferring between the bed and a chair, using the toilet, controlling bladder and bowel). Patients unable to perform these activities and obtain adequate nutrition usually require caregiver support 12 to 24 hours/day. IADLs are activities that enable a person to live independently in a house or apartment (eg, preparing meals, performing housework, taking drugs, going on errands, managing finances, using a telephone). Reliable instruments for measuring patients' abilities to perform ADLs and IADLs and for determining what kind of assistance may be needed include the Katz ADL Scale (see Table 4-3) and the Lawton IADL Scale (see Table 4-4). Deficits in ADLs and IADLs indicate a need for additional information about the patient's socioenvironmental situation. When elderly persons begin to need help performing these activities, their risk of becoming more dependent increases.
Physical health: The approach to the history and physical examination must be geriatric-specific. (see page 24) In particular, vision, hearing, continence, gait, and balance must be considered. The Tinetti Balance and Gait Evaluation (see Table 21-2) is a useful assessment instrument.
Chapter 33. Depression
|
|
Cognitive and mental health: Several screening tests for cognitive dysfunction have been validated; the Mini-Mental State Examination is popular because it efficiently tests most of the major aspects of cognitive function. (see Figure 38-1) Of the several validated screening instruments for depression, the Geriatric Depression Scale and the Hamilton Depression Scale (see Table 33-4 and Table 33-5) are the easiest to use and most widely accepted. However, a two-question screening instrument ('During the past month, have you been bothered by feelings of sadness, depression, or hopelessness? Have you often been bothered by a lack of interest or pleasure in doing things?') is as effective as these longer scales. Specific psychiatric symptoms (eg, paranoia, delusions, behavior abnormalities) are evaluated in the psychologic assessment, but they are less easily quantified and are rarely included in rating scales.
Socioenvironmental situation: Factors that affect the patient's socioenvironmental situation are complex and difficult to quantify. They include the social interaction network, available social support resources, special needs, and environmental safety and convenience, which influence the treatment approach used. Such information can readily be obtained by an experienced nurse or social worker. Several assessment instruments are available, but none is quantitative or clinically useful. A checklist can be used to assess home safety.
Dementa
Definitie
Este un proces patologic definit ca o tulburare persistenta a nivelului intelectual anterior.
- dementa de tip Alzheimer (DTA) este cea mai des întâlnita si se caracterizeaza printr-o deteriorare lenta a functiilor corticale superioare. Gradul de alterare este diferit.
- dementa multi-infarct (DMI) apare ca un rezultat al infarctului clinic sau subclinic de origine aterosclerotica. Deteriorarea functiilor survine pe etape cu perioade de platou clinic.
- dementa subcorticala se manifesta prin aparitia miscarilor patologice si regresie psiho-motorie.
- dementa secundara este un tip de 'dementa reversibila'; procesele cognitive se pot restabili o data cu tratamentul afectiunii primare.
Sistemul afectat: nervos.
Ereditate: cel putin 15% din bolnavii cu dementa de tip Alzheimer au antecedente familiale; persoanele cu boala Down, care supravietuesc 20-30 ani, inevitabil dezvolta dementa progresiva.
Incidenta/Prevalenta: 0,5% din persoanele cu vârsta 60-64 ani si 3,2% la etapa 80-90 ani; 1480 la 100 000 popul.
Predominanta de vârsta: incidenta creste o data cu vârsta, însemnele bolii pot aparea si la tineri (sindromul Down, SIDA).
Predominanta de sex: Barbati = Femei.
Semne si simptome
- tulburari de memorie.
- tulburari de gândire abstracta.
- tulburari de judecata.
- afazie, apraxie, agnozie, anomie.
- schimbari de personalitate.
- disomnii.
- tulburari de dispozitie.
- incontinenta de urina, encopreza.
- rigiditate (mai ales în dementa subcorticala).
- tremor (mai ales în dementa subcorticala).
- halucinatii, comportament paranoic.
- convulsii.
Cauze
- DTA - cu predispozitie genetica în 15%.
- DMI - cauzata de ateroscleroza ori embolii cu infarcturi cerebrale clinice sau sublinice.
- dementa corticala - cauzele includ boala Parkinson, infirmitatea supranucleara progresiva si boala Huntington.
- dementa secundara - prin hipotiroidism, carenta de vitamina B, hidrocefalie, SIDA, sifilis si diferite medicamente. Dementa va asocia în acest caz semnele maladiei primare.
Factori de risc - vârsta înaintata, prevalenta atcrosclerozei în DMI, trisomia 21, antecedente de traume cerebrale, antecedente de infectii ale SNC.
Diagnostic diferential - delirul, schimbarile fiziologice legate cu batrânetea, depresia, schizofrenia, alcoolismul cronic.
Investigatii de laborator
- testarea functiei tiroidiene.
- teste serologice la sifilis.
- nivelele de vitamina B12 si acid folic în ser.
- examenul sumar al sângelui si screeningul tulburarilor metabolice.
Medicamente ce pot schimba rezultatele de laborator: Terapia cu hormoni tiroidieni, preparatele ce contin iod pot denatura indicii functiei tiroidei.
Afectiuni ce pot schimba rezultatele de laborator: Serologic fals pozitiva la sifilis în afectiunile acute, endocardita bacteriana subacuta, tulburarile autoimune.
Schimbari morfologice
- DTA: placi senile nevritice, amiloid microvascular, degenerescenta granuloveziculara.
- DMI: infarcte vechi, boala aterosclerotica.
- dementa corticala: degenerarea neuronilor nigrostriati.
Teste speciale - testarea starii mintale, testarea neuropsihologica, EEG pentru pacientii cu tulburari de constiinta sau convulsii.
Investigatii instrumentale - tomografia computerizata (TC), daca se suspecta o formatiune intracraniana, schimbari neurologice de focar sau dementa este recenta; rezonanta magnetica este o metoda mai sensibila decât TC în detectarea leziunilor tesuturilor moi (microinfarcte, atrofii tisulare).
Masuri generale
- orare zilnice scrise pentru pacientul marcat.
- suportul si educarea persoanelor care îngrijesc un subiect în dementa.
- sugestionarea regimului de nutritie, igiena, securitate personala a pacientului si de supraveghere a lui.
- instruirea membrilor familiei vizând prognosticul bolii.
- socializarea bolnavului (stationar de zi).
- stimulare senzoriala.
- igiena somnului.
- farmacoterapia tulburarilor comportamentale m cazul când metodele nonfarmacologice au esuat.
Regim - fara restrictii, dar cu supraveghere si suport.
Dieta - nu se indica diete speciale.
Complicatii posibile - efect extrapiramidal indus de antipsihotice, caderi, malnutritie, constipatii, infectii diferite.
Prognostic evolutiv
- DTA: evolutie progresiva cu grad diferit de accentuare, dar cu tulburari cognitive inevitabile.
- DM: are o evolutie mai putin progresiva, dar nici îmbunatatiri ale starii nu se întrevad.
- dementa corticala: tratamentul bolii rar are efecte asupra deficitului cognitiv, dar tulburarile cognitive sunt un component tardiv.
- dementa secundara: tratamentul afectiunii de fond poate conduce la îmbunatatiri ale starii.
Diverse stari asociate - depresia, insomnia.
Factori de vârsta - pediatrici: N/I; geriatrici: la batrâni începeti tratamentul cu doze mici, apoi mariti-le treptat. Medicamentele cu o perioada lunga de excretie (Fluoxetin, Lorazepam) necesita o monitorizare mai minutioasa la batrâni; sunt mai adecvate medicamentele cu o perioada scurta de excretie (Temazepam, Paroxetin).
Depresia
Definitie
Depresiile sunt stari afective care se caracterizeaza prin indispozitie, tristete, inhibitie motorie, scaderea libidoului, idei suicidare. Longevitatea unui episod netratat este de la 7 pâna la 14 luni.
Sistemul interesat - sistemul afectiv al psihicului.
Ereditatea - au definitie ereditara psihozele maniaco-depresive.
Predominare de vârsta - mediana de vârsta pentru aparitia primului episod depresiv ar fi cea de 25 ani.
Predominare de sex - pe parcursul vietii vor parcurge perioade de depresie unul din 10 barbati si una din 4 femei.
Semne si simptome - lipsa sentimentului de bucurie cu predominarea tristetii, inhibitia sau dezinhibitia proceselor psihice si motorii, senzatie de disconfort fizic si psihic, dificultati decizionale, pierderea interesului catre îndeletnicirile si lucrurile anterior placute, deprecierea propriei persoane, senzatie de oboseala si surmenaj inexplicabile, insomnie, pierderea apetitului, senzatie de durere, apasare, disconfort, scaderea libidoului si placerii sexuale, sentiment de disperare, diminuarea capacitatilor intelectuale, prezenta ideilor autolitice.
Cauze - factorii psihogeni stresanti, surmenajul fizic si psihic, predispozitie ereditara, boli somatice, afectiuni cerebrale organice, boli psihice (schizofrenia).
Factorii de risc - genul (mai frecvent se întâlneste la femei), vârsta (mai frecvent etape critice), predispozitia ereditara.
Masuri generale - supraveghere de catre membrii familiei, instructaje despre efectele nedorite.
Regim - activitate nelimitata.
Dieta - în lipsa altor maladii de context nu se fac restrictii dietetice.
Educatia pacientului
Informarea pacientului despre: - caracterul bolii; necesitatea utilizarii antidepresivelor dupa o anumita schema; masurile de combatere a efectelor nedorite si a complicatiilor.
Complicatii posibile - retcntie de urina, constipatie, dermatite, hipotensiune, tentative de suicid.
Prognosticul si evolutia - pentru depresiile usoare si moderate - favorabil. Sunt posibile recidive. Depresiile nevrotice au evolutie cronica. Tratamentul de sustinere în depresiile severe va dura pâna la l an. Risc de suicidere.
Stari patologice asociate - anxietate. Raptus melancolic cu risc suicidar.
Factori legati de vârsta
Pediatrici - depresiile la copii nu poarta un caracter profund, sunt tranzitorii, în perioada pubertara sunt posibile depresii profunde trenante.
Geriatrici - la vârstnici depresiile devin de caracter trc-nant, sunt posibile tentative de suicid.
Prevention of Frailty
Frailty refers to a loss of physiologic reserve that makes a person susceptible to disability from minor stresses. Common features of frailty include weakness, weight loss, muscle wasting (sarcopenia), exercise intolerance, frequent falls, immobility, incontinence, and instability of chronic diseases.
Exercise and a healthy diet are recommended for preventing or reducing frailty (see Table 5-2), although evidence of effectiveness is limited. Exercise may reduce the risk of becoming frail for young persons and the risk of further functional loss for functionally impaired elderly persons. Older adults who engage in regular aerobic exercise (eg, walking, swimming, running) exhibit up to a 50% reduction in mortality and have less functional decline compared to those who are sedentary. Weight training can aid in increasing bone mass while decreasing the risk of falls and fractures. A healthy diet may prevent or reduce the risk of many disorders that contribute to frailty, including certain cancers (breast and colon), osteoporosis, obesity, and malnutrition, and may reduce morbidity and mortality.
Prevention of Accidents
Falls: The elderly are vulnerable to injury from falls. A falls prevention program should be implemented for persons who are at high risk of a fall or who have already fallen. (see page 199)
Driving hazards: For the elderly, the risk of injuring themselves and others while driving is higher than that for younger persons because of age-associated conditions such as slowed reaction time, sensory deficits, and dementia. (see page 230) Management of specific conditions (when possible) and routine driving tests can minimize risks. All elderly persons should be reminded to use lap and shoulder belts and to refrain from driving when under the influence of alcohol or psychoactive drugs. Sensitivity is required when a health care practitioner must recommend cessation of driving because this recommendation threatens autonomy.
Home hazards: The home may have many hazards. For example, persons with peripheral neuropathy are at increased risk of burns from excessively hot water; burns can be prevented by setting the hot water heater temperature at < 49° C (< 120° F). For persons with dementia, using electrical and gas appliances is particularly dangerous; the use of alarms and automatic shut-off features on appliances can help. Smoke detectors should be installed and maintained. Firearms should be safely stored or removed from the home. All patients or their caregivers can complete a home safety checklist to identify hazards. (see Table 20-3) Physical and occupational therapists may visit a patient's home to assess its safety.
Prevention of Iatrogenic Complications
Risk Factors
The first step in prevention is to identify patients at high risk. Risk factors include the following:
Multiple chronic diseases: The greater the number of chronic diseases, the greater the risk that treatment of one disease will exacerbate others. For example, treatment of arthritis with a nonsteroidal anti-inflammatory drug may exacerbate heart failure or chronic gastritis.
Multiple physicians: Having several physicians can result in uncoordinated care and polypharmacy. Consultation among several physicians every time one of them sees a common patient is difficult. As a result, a patient's therapeutic regimen is frequently changed without the input of the patient's other physicians, thereby increasing the risk of iatrogenic complications.
Multiple drugs (polypharmacy) and use of inappropriate drugs: Taking several drugs concurrently and having several chronic diseases markedly increase the risk of drug-drug or drug-disease adverse interactions. The risk of such interactions is particularly high among patients who are malnourished or who have renal failure. Additionally, certain drugs pose especially high risk of adverse reactions in the elderly. (see page 62)
Hospitalization: Risks due to hospitalization include nosocomial infection, polypharmacy, and transfusion reactions. Hospitalized patients who have dementia or who are immobilized (eg, after surgery) are at high risk of iatrogenic complications.
Medical technology may contribute to iatrogenic complications, including brain damage during CPR, sudden death or myocardial infarction from valvular replacement surgery, stroke from carotid endarterectomy, fluid overload from transfusions and infusions, and unwanted prolongation of life from using feeding tubes.
Interventions
Interventions that can prevent iatrogenic complications include the following:
Case management: Case managers facilitate communication among health care practitioners, ensure that needed services are provided, and prevent duplication of services. Case managers may be employed by physician groups, health plans, or community or governmental organizations. The frail elderly are the greatest beneficiaries of case management.
Geriatric interdisciplinary team: A geriatric interdisciplinary team evaluates all of the patient's needs and develops a coordinated care plan. Because this intervention is resource-intensive, it is best used in very complex cases. (see page 74)
Pharmacist consultation: A pharmacist can help prevent potential complications caused by polypharmacy and inappropriate drug use. (see page 84)
Acute Care for the Elderly (ACE) units: These units are hospital wards designed to manage the needs of elderly patients.
Advance directives: Patients are encouraged to prepare advance directives, including designation of proxies to make medical decisions. (see page 134) These documents can help prevent unwanted treatment for critically ill patients who cannot speak for themselves.
Prevention of Psychosocial Problems
Depression screening is recommended because depression is common among the elderly. Screening is relatively easy (several instruments do not require a physician for administration (see page 43)). For patients who feel lonely or isolated, social worker assistance to increase social contacts may prevent morbidity and postpone death. (see page 80) For those who are depressed, appropriate intervention with counseling or drugs is warranted. (see page 319)
A sense of self-worth may contribute to better health. Remaining productive, engaging in leisure activities, and feeling needed by someone enhance self-worth. Obtaining a pet, contributing to household chores, or performing volunteer work or other activities that confirm a sense of social connectedness may help prevent psychosocial problems (and physical disability).
Comprehensive Geriatric Assessment
Frail elderly patients (generally those > 75 years with multiple chronic health problems complicated by significant functional and psychosocial impairments) are generally classified as 'high risk.' Once identified, high-risk patients are assigned by triage to geriatric care management programs.
Traditional case management and geriatric care management programs differ (see Table 16-2). The content, substance, and emphasis of geriatric care management programs vary greatly, affecting their efficacy. For example, most programs primarily use telephone communication, whereas others may use home visits. Also, some programs depend completely on primary care providers, whereas others focus on patient self-management. (see page 163)
Most primary care providers (particularly those in Medicare fee-for-service programs) do not have the financial incentives, time, resources, or, in some cases, knowledge to practice effective geriatric care management. By developing geriatric care management programs that provide knowledge, access to the geriatric continuum of care, and additional personnel and resources, MCOs enable primary care providers to practice better geriatric care. Various risk-sharing capitation arrangements give primary care providers the incentive to prevent iatrogenic problems, functional decline, hospitalization, and institutionalization.
MCOs have the financial incentive and organizational capacity to develop, through contracting, an effective geriatric continuum of care, which is crucial to an MCO's success. An effective geriatric continuum of care enables the MCO to use the site providing the most cost-effective care while maintaining quality. Unnecessary or preventable hospitalization--the most expensive component of health care (generally accounting for about 40% of costs)--is avoided through innovative use of subacute and home care (eg, for community-acquired pneumonia) and through shortening of hospital stays (eg, for hip fractures and strokes).
Most MCO models develop a continuum of care by contracting with preferred physician providers, including geriatricians, and other providers (eg, hospitals, subacute and long-term care facilities, home care agencies). Effective access to the continuum of care may be managed by the geriatric care management program. MCOs that send more patients to a specific facility generally receive better service.
Long-term care is covered by very few MCOs, but it can be incorporated into the continuum of care through network development, facilitating access for Medicare MCO members. In addition, several programs, such as the Program of All-Inclusive Care for the Elderly (PACE), are beginning to create managed care for long-term care. PACE pools Medicaid and Medicare capitation to provide comprehensive geriatric care to nursing home-eligible patients. Other models manage the Medicare portion of long-term custodial care; these models offer medical care primarily through extensive use of nurse practitioners.
Assessment Domains
|
Principalele
obiective ale asistentei geriatrice sunt legate de abilitatea
functionala, sanatatea psihica, sanatatea
mentala si cognitiva, statusul socioambiental. |
Functional ability: Comprehensive geriatric assessment begins with a review of the major categories of functional ability: activities of daily living (ADLs) and instrumental activities of daily living (IADLs). ADLs are self-care activities that a person must perform every day (eg, eating, dressing, bathing, transferring between the bed and a chair, using the toilet, controlling bladder and bowel). Patients unable to perform these activities and obtain adequate nutrition usually require caregiver support 12 to 24 hours/day. IADLs are activities that enable a person to live independently in a house or apartment (eg, preparing meals, performing housework, taking drugs, going on errands, managing finances, using a telephone). Reliable instruments for measuring patients' abilities to perform ADLs and IADLs and for determining what kind of assistance may be needed include the Katz ADL Scale (see Table 4-3) and the Lawton IADL Scale (see Table 4-4). Deficits in ADLs and IADLs indicate a need for additional information about the patient's socioenvironmental situation. When elderly persons begin to need help performing these activities, their risk of becoming more dependent increases.
Physical health: The approach to the history and physical examination must be geriatric-specific. (see page 24) In particular, vision, hearing, continence, gait, and balance must be considered. The Tinetti Balance and Gait Evaluation (see Table 21-2) is a useful assessment instrument.
Chapter 33. Depression
|
|
Cognitive and mental health: Several screening tests for cognitive dysfunction have been validated; the Mini-Mental State Examination is popular because it efficiently tests most of the major aspects of cognitive function. (see Figure 38-1) Of the several validated screening instruments for depression, the Geriatric Depression Scale and the Hamilton Depression Scale (see Table 33-4 and Table 33-5) are the easiest to use and most widely accepted. However, a two-question screening instrument ('During the past month, have you been bothered by feelings of sadness, depression, or hopelessness? Have you often been bothered by a lack of interest or pleasure in doing things?') is as effective as these longer scales. Specific psychiatric symptoms (eg, paranoia, delusions, behavior abnormalities) are evaluated in the psychologic assessment, but they are less easily quantified and are rarely included in rating scales.
Socioenvironmental situation: Factors that affect the patient's socioenvironmental situation are complex and difficult to quantify. They include the social interaction network, available social support resources, special needs, and environmental safety and convenience, which influence the treatment approach used. Such information can readily be obtained by an experienced nurse or social worker. Several assessment instruments are available, but none is quantitative or clinically useful. A checklist can be used to assess home safety.
Dementa
Definitie
Este un proces patologic definit ca o tulburare persistenta a nivelului intelectual anterior.
- dementa de tip Alzheimer (DTA) este cea mai des întâlnita si se caracterizeaza printr-o deteriorare lenta a functiilor corticale superioare. Gradul de alterare este diferit.
- dementa multi-infarct (DMI) apare ca un rezultat al infarctului clinic sau subclinic de origine aterosclerotica. Deteriorarea functiilor survine pe etape cu perioade de platou clinic.
- dementa subcorticala se manifesta prin aparitia miscarilor patologice si regresie psiho-motorie.
- dementa secundara este un tip de 'dementa reversibila'; procesele cognitive se pot restabili o data cu tratamentul afectiunii primare.
Sistemul afectat: nervos.
Ereditate: cel putin 15% din bolnavii cu dementa de tip Alzheimer au antecedente familiale; persoanele cu boala Down, care supravietuesc 20-30 ani, inevitabil dezvolta dementa progresiva.
Incidenta/Prevalenta: 0,5% din persoanele cu vârsta 60-64 ani si 3,2% la etapa 80-90 ani; 1480 la 100 000 popul.
Predominanta de vârsta: incidenta creste o data cu vârsta, însemnele bolii pot aparea si la tineri (sindromul Down, SIDA).
Predominanta de sex: Barbati = Femei.
Semne si simptome
- tulburari de memorie.
- tulburari de gândire abstracta.
- tulburari de judecata.
- afazie, apraxie, agnozie, anomie.
- schimbari de personalitate.
- disomnii.
- tulburari de dispozitie.
- incontinenta de urina, encopreza.
- rigiditate (mai ales în dementa subcorticala).
- tremor (mai ales în dementa subcorticala).
- halucinatii, comportament paranoic.
- convulsii.
Cauze
- DTA - cu predispozitie genetica în 15%.
- DMI - cauzata de ateroscleroza ori embolii cu infarcturi cerebrale clinice sau sublinice.
- dementa corticala - cauzele includ boala Parkinson, infirmitatea supranucleara progresiva si boala Huntington.
- dementa secundara - prin hipotiroidism, carenta de vitamina B, hidrocefalie, SIDA, sifilis si diferite medicamente. Dementa va asocia în acest caz semnele maladiei primare.
Factori de risc - vârsta înaintata, prevalenta atcrosclerozei în DMI, trisomia 21, antecedente de traume cerebrale, antecedente de infectii ale SNC.
Diagnostic diferential - delirul, schimbarile fiziologice legate cu batrânetea, depresia, schizofrenia, alcoolismul cronic.
Investigatii de laborator
- testarea functiei tiroidiene.
- teste serologice la sifilis.
- nivelele de vitamina B12 si acid folic în ser.
- examenul sumar al sângelui si screeningul tulburarilor metabolice.
Medicamente ce pot schimba rezultatele de laborator: Terapia cu hormoni tiroidieni, preparatele ce contin iod pot denatura indicii functiei tiroidei.
Afectiuni ce pot schimba rezultatele de laborator: Serologic fals pozitiva la sifilis în afectiunile acute, endocardita bacteriana subacuta, tulburarile autoimune.
Schimbari morfologice
- DTA: placi senile nevritice, amiloid microvascular, degenerescenta granuloveziculara.
- DMI: infarcte vechi, boala aterosclerotica.
- dementa corticala: degenerarea neuronilor nigrostriati.
Teste speciale - testarea starii mintale, testarea neuropsihologica, EEG pentru pacientii cu tulburari de constiinta sau convulsii.
Investigatii instrumentale - tomografia computerizata (TC), daca se suspecta o formatiune intracraniana, schimbari neurologice de focar sau dementa este recenta; rezonanta magnetica este o metoda mai sensibila decât TC în detectarea leziunilor tesuturilor moi (microinfarcte, atrofii tisulare).
Masuri generale
- orare zilnice scrise pentru pacientul marcat.
- suportul si educarea persoanelor care îngrijesc un subiect în dementa.
- sugestionarea regimului de nutritie, igiena, securitate personala a pacientului si de supraveghere a lui.
- instruirea membrilor familiei vizând prognosticul bolii.
- socializarea bolnavului (stationar de zi).
- stimulare senzoriala.
- igiena somnului.
- farmacoterapia tulburarilor comportamentale m cazul când metodele nonfarmacologice au esuat.
Regim - fara restrictii, dar cu supraveghere si suport.
Dieta - nu se indica diete speciale.
Complicatii posibile - efect extrapiramidal indus de antipsihotice, caderi, malnutritie, constipatii, infectii diferite.
Prognostic evolutiv
- DTA: evolutie progresiva cu grad diferit de accentuare, dar cu tulburari cognitive inevitabile.
- DM: are o evolutie mai putin progresiva, dar nici îmbunatatiri ale starii nu se întrevad.
- dementa corticala: tratamentul bolii rar are efecte asupra deficitului cognitiv, dar tulburarile cognitive sunt un component tardiv.
- dementa secundara: tratamentul afectiunii de fond poate conduce la îmbunatatiri ale starii.
Diverse stari asociate - depresia, insomnia.
Factori de vârsta - pediatrici: N/I; geriatrici: la batrâni începeti tratamentul cu doze mici, apoi mariti-le treptat. Medicamentele cu o perioada lunga de excretie (Fluoxetin, Lorazepam) necesita o monitorizare mai minutioasa la batrâni; sunt mai adecvate medicamentele cu o perioada scurta de excretie (Temazepam, Paroxetin).
Depresia
Definitie
Depresiile sunt stari afective care se caracterizeaza prin indispozitie, tristete, inhibitie motorie, scaderea libidoului, idei suicidare. Longevitatea unui episod netratat este de la 7 pâna la 14 luni.
Sistemul interesat - sistemul afectiv al psihicului.
Ereditatea - au definitie ereditara psihozele maniaco-depresive.
Predominare de vârsta - mediana de vârsta pentru aparitia primului episod depresiv ar fi cea de 25 ani.
Predominare de sex - pe parcursul vietii vor parcurge perioade de depresie unul din 10 barbati si una din 4 femei.
Semne si simptome - lipsa sentimentului de bucurie cu predominarea tristetii, inhibitia sau dezinhibitia proceselor psihice si motorii, senzatie de disconfort fizic si psihic, dificultati decizionale, pierderea interesului catre îndeletnicirile si lucrurile anterior placute, deprecierea propriei persoane, senzatie de oboseala si surmenaj inexplicabile, insomnie, pierderea apetitului, senzatie de durere, apasare, disconfort, scaderea libidoului si placerii sexuale, sentiment de disperare, diminuarea capacitatilor intelectuale, prezenta ideilor autolitice.
Cauze - factorii psihogeni stresanti, surmenajul fizic si psihic, predispozitie ereditara, boli somatice, afectiuni cerebrale organice, boli psihice (schizofrenia).
Factorii de risc - genul (mai frecvent se întâlneste la femei), vârsta (mai frecvent etape critice), predispozitia ereditara.
Masuri generale - supraveghere de catre membrii familiei, instructaje despre efectele nedorite.
Regim - activitate nelimitata.
Dieta - în lipsa altor maladii de context nu se fac restrictii dietetice.
Educatia pacientului
Informarea pacientului despre: - caracterul bolii; necesitatea utilizarii antidepresivelor dupa o anumita schema; masurile de combatere a efectelor nedorite si a complicatiilor.
Complicatii posibile - retcntie de urina, constipatie, dermatite, hipotensiune, tentative de suicid.
Prognosticul si evolutia - pentru depresiile usoare si moderate - favorabil. Sunt posibile recidive. Depresiile nevrotice au evolutie cronica. Tratamentul de sustinere în depresiile severe va dura pâna la l an. Risc de suicidere.
Stari patologice asociate - anxietate. Raptus melancolic cu risc suicidar.
Factori legati de vârsta
Pediatrici - depresiile la copii nu poarta un caracter profund, sunt tranzitorii, în perioada pubertara sunt posibile depresii profunde trenante.
Geriatrici - la vârstnici depresiile devin de caracter trc-nant, sunt posibile tentative de suicid.
|
Politica de confidentialitate | Termeni si conditii de utilizare |

Vizualizari: 261
Importanta: ![]()
Termeni si conditii de utilizare | Contact
© SCRIGROUP 2025 . All rights reserved