| CATEGORII DOCUMENTE |
| Comunicare | Marketing | Protectia muncii | Resurse umane |
SISTEMUL SANITAR IN ROMANIA
Sfarsitul anului 1989 a gasit Romania intr-o profunda criza economica, sociala si sanitara. Starea de sanatate a populatiei era submediocra, serviciile medicale subfinantate, lipseau factorii de motivatie pozitiva a personalului, eficienta interna a sistemului era slaba. Schimbarea politica violenta din decembrie 1989 a avut drept prima reactie schimbarea structurilor care tineau de un stat totalitar si odata cu acestea pentru sectorul de sanatate principiile si organizarea unui sistem socialist de sanatate. Principala forta de presiune au format-o medicii, care au dorit introducerea unui sistem de tip Bismark si dezvoltarea sectorului privat sau de practica privata in serviciile publice.
Perioada 1990-1992 s-a caracterizat prin accentuarea crizei si ascutirea dialogului dintre sindicatele sanitare si autoritatile administrative de la nivel national si subnational . In aceasta situatie, din deciziile majore pe care le-a luat Ministerul Sanatatii imediat dupa revolutie au facut parte: evitarea desfiintarii sistemului inainte de formularea unei alte politici sanitare, informarea guvernului si a publicului asupra starii grave in care se gasea sistemul, acordarea unei inalte prioritati controlului epidemiologic al HIV, hepatitei B, reducerii mortalitatii materne prin liberalizarea avorturilor in conditii de securitate medicala, declansarea concursurilor de intrare in specialitate blocate timp de 8-10 ani, liberalizarea miscarii medicilor si descentralizarea acestei operatiuni la nivelul autoritatilor judetene, infiintarea specialitatii de medicina generala si reinfiintarea scolilor sanitare postliceale etc.
Dar principala decizie strategica a constituit-o declansarea unui proces de formare manageriala a noilor directori alesi imediat dupa revolutie, care trebuiau sa gestioneze criza si sa conduca schimbarea.
Principalele dificultati ale primilor doi ani, incomplet lichidate pana astazi au fost: greutatea identificarii problemelor prioritare specifice fiecarei etape si fiecarei zone, incapacitatea absorbtiei si a gestiunii ajutoarelor materiale si financiare, carente grave in domeniul stiintei comunicarii, a negocierii si a stimularii participarii tuturor 'actorilor' la procesul de schimbare.
In competitia pentru prioritate s-au impus criteriile de urgenta si de impact imediat, favorizate de interese conjucturale si politice pe termen scurt.. A castigat deci preocuparea pentru reforma serviciilor de sanatate si nu a sistemului de sanatate.
Riscurile unei asemenea optiuni (D. Enachescu, Cr. Vladescu, S. Radulescu - 1992), confirmata de altfel prin evolutia inregistrata in ultimii doi ani,insemnau:
. omisiunea faptului ca sanatatea este influentata de un complex de factori comportamentali, ambientali, biologici si in ultimul rand de serviciile medicale.
. cultivarea in continuare a unei politici de dezvoltare economica si sociala iara incorporarea dimensiunilor sanatatii, ceea ce influenteaza negativ participarea intersociala;
. crearea unei confuzii posibile asupra finalitatii serviciilor de sanatate care ar fi producerea de servicii si nu producerea sanatatii;
. ignorarea particularitatilor evolutiei starii de sanatate care exprima nevoile si in buna parte cererile, si carora trebuie sa le subordoneze functiile si structura serviciilor de sanatate;
. supraestimarea rolului asistentei medicale curative, in timp ce modelele actuale de morbiditate si mortalitate pledeaza pentru strategii preventive de ingrijiri si de recuperare cu participare comunitara;
consolidarea autoritatii sanitare centrale mai degraba cu un minister al asistentei medicale si nu cu misiunea de a elabora politici si strategii pentru a promova sanatatea;
. continuarea alocarii distorsionate a resurselor destinate sanatatii la nivele intersectorial si intrasectorial etc.
Anul 1991 a fost marcat de incheierea unui acord de imprumut cu Banca Mondiala pentru Reabilitarea sanatatii, acord care viza in cadrul programului: elaborarea unei strategii de sanatate si a unui sistem informational adecvat, dezvoltarea unei scoli pentru sisteme de sanatate si management sanitar, refacerea dispensarelor rurale de medicina generala, imbunatatirea serviciilor de sanatate a reproducerii umane, formarea asistentelor medicale si a medicilor, imbunatatirea asigurarii cu medicamente, vaccinuri, sange si materiale consumabile, ameliorarea asistentei medicale de urgenta, promovarea sanatatii.
Anu11992 a fost cel mai productiv, fiind marcat de elaborarea proiectului unui nou sistem de sanatate. La inceputul anului 1993 Ministerul Sanatatii dispunea de o strategie de reforma a serviciilor de sanatate elaborata de consultanti straini in colaborare cu fostul Institut National pentru Servicii de Sanatate si Conducere (azi L.M.S.S.) si alti specialisti romani, intitulat 'O Romanie Sanatoasa', adaptata specificului si starii sistemului din tara noastra.
Scopul final al reformei sistemului de sanatate viza imbunatatirea starii de sanatate a populatiei , inteleasa ca o 'stare completa de bine din punct de vedere fizic, mintal si social si nu numai absenta bolii si infirmitatii', prin efortul organizat al societatii. Asigurarea sanatatii publice a fost inteleasa ca fiind un atribut al statului cu participarea individului, familiei si comunitatii. Din principiile care trebuiau sa guverneze reforma sistemului serviciilor de sanatate faceau parte:
a) asigurarea echitatii si discriminarii pozitive la asistenta medicala necesara;
b) accesibilitatea neingradita de factorii geografici, economici sau culturali;
c) construirea unui sistem mixt, public si privat;
d) asigurarea calitatii ingrijirilor de sanatate, ameliorarea finantarii sistemului si controlul costurilor;
e) cresterea eficientei interne a sistemului de servicii si profesionalizarea conducerii acestuia;
f) complementaritatea serviciilor preventive, curative si recuperatorii;
g) cresterea gradului de libera alegere a medicului si serviciului preferat;
h) dezvoltarea ingrijirilor primare, a asistentei extraspitalicesti si a medicinei comunitare, separarea furnizorilor serviciilor de sanatate (medici, agenti de asigurare, etc.);
j) descentralizarea controlata a finantarii si gestiunii serviciilor ;
k) promovarea treptata a ideii de autosuficienta sanitara a unor zone circumscrise de regula in jurul centrelor universitare importante.
Principalii factori ai reformei inscrisi in raportul 'O Romanie Sanatoasa' vizau: introducerea unui sistem nou de finantare si organizare a serviciilor de sanatate prin infiintarea Fondului National al Asigurarilor de Sanatate, a unei Agentii de acreditare si asigurare a calitatii, amandoua exterioare Ministerului Sanatatii, dezvoltarea sectorului privat, a practicii medicale independente si a autonomiei in gestiunea spitalelor, dezvoltarea unei noi politici de personal si a unor mecanisme de evaluare a tehnologiilor medicale. In esenta, proiectul urmarea restrangerea monopolului statului si introducerea unor mecanisme contractuale intre furnizorii si cumparatorii de servicii.
Principalele elemente ale reformei au fost incorporate in programul de guvernare a executivului constituit dupa alegerile de la sfarsitul anului 1992, dar realizate in foarte mica masura .
In perioada 1993-1994 s-a constituit la nivelul Ministerului Sanatatii un comitet de conducere a reformei, care initial a functionat multumitor, dar care treptat a obosit; au fost create in cadrul Directiilor Sanitare Judetene compartimente pentru reforma, au fost elaborate proiecte de descentralizare care urmau sa fie experimentate in patru judete pilot, s-a deschis si a functionat pana in luna iulie 1994 o scoala moderna de formare in management sanitar cu asistenta tehnica a unor institutii academice de prestigiu din Anglia, Canada si SUA, in cadrul careia s-au desfasurat: Un program de Master si doua de educatie continua, cu 80 de participanti. Au fost elaborate mai multe proiecte de legi, dintre care cele mai importante vizeaza Asigurarile sociale de Sanatate, aprobat abia in 1997, Reglementarea practicii medicale si infiintarea Colegiului medicilor abia in 1995. Au fost initiate si alte actiuni prevazute in Programul de reabilitare a Sanatatii urmarind mai mult modificari in organizarea serviciilor medicale decat reforma structurala propriu-zisa.
Probabil insa, ca actul decizional cel mai pertinent a fost elaborarea unei hotarari a guvernului care introducea experimental in opt judete un nou sistem de plata a furnizorilor de ingrijiri, in primul rand a medicilor de medicina generala, pe baze contractuale.
La sfarsitul unei perioade de 6-7 ani pare fireasca intrebarea daca reforma a fost eficace si eficienta. Un raspuns ferm este greu de dat. Mai intai pentru ca schimbarile structurale au fost doar declarative si pentru ca esenta a ramas
aceeasi, in ciuda unor experiente ale caror rezultate nu au fost nici infirmate, nici ajustate, nici generalizate.
O apreciere generala arata ca in planul principiilor, reforma propusa pentru Romania a raspuns majoritatii criteriilor prezentate mai sus. In plan practic insa, pana la sfarsitul anului 1996 nu s-a produs nimic important. Schimbarea nu a fost realizata!
Ceea ce a fost pozitiv pentru perioada anilor 1990-1995 se refera la uriasul proces de invatare care a avut loc la toate nivelurile.
Politicienii din serviciile de sanatate nu ar trebui sa promita sau sa incerce sa furnizeze mai multe beneficii decat cele ce pot fi realizate cu fondurile disponibile. In actualele conditii politice turbulente, politicienii, din nefericire, prefera o atitudine vaga, neclara, cu privire la dreptul de beneficii medicale gratuite si echitatea in ingrijirile medicale. Aprecierea realista a ceea ce este sau nu posibil este totusi preconditia pentru a conduce cu succes o politica de sanatate si pentru stabilirea prioritatii in alocarea resurselor financiare.
Realizatorii politicii de sanatate pot sa se ocupe de subfinantarea ingrijirilor medicale prin strategii diferite precum:
- mentinerea cheltuielilor de sanatate si a drepturilor la ingrijiri medicale gratuite la nivelurile existente si continuarea cu metode traditionale de finantare prin taxe, norme planificate si operarea directa a serviciilor de ingrijiri medicale;
- mentinerea cheltuielilor de sanatate reduse, dar devierea responsabilitatii finantarii spre schemele asigurarilor de sanatate;
- mentinerea cheltuielilor de sanatate reduse, dar reducerea beneficiilor ingrijirilor medicale, scaderea capacitatii facilitatilor de sanatate , concedierea surplusului de personal medical si folosirea fondurilor economisite pentru imbunatatirea pozitiei financiare a facilitatilor medicale reduse;
reorientarea fondurilor de sanatate guvernamentale, in favoarea programelor de sanatate publica si ingrijire medicala primara, lasarea altor servicii de ingrijiri medicale spre a fi platite de clienti pe piata libera sau prin schemele de asigurari medicale;
- cresterea gradata a cheltuielilor de sanatate prin finantarea din surse
multiple, precum asigurarea medicala sociala, asigurarea de risc pentru bolile si accidentele profesionale, accidentele rutiere si afectiunile medicale legate de
mediul inconjurator, asigurarea voluntara si schemele de preplata cu organizatii
de ingrijiri de sanatate;
- introducerea economiei de piata in asigurarile de sanatate si furnizarea ingrijirilor medicale, eliminarea reglementarilor si constrangerilor
guvernamentale asupra cheltuielilor de sanatate, liberalizarea preturilor;
- combinarea cresterii graduale a cheltuielilor pentru ingrijiri medicale cu strategii pentru imbunatatirea performantelor ingrijirilor medicale bazate pe libertatea alegerii, autorizarea altor drepturi de sanatate ale oamenilor si competitia intre furnizorii de ingrijiri medicale.
Fiecare dintre strategiile de mai sus prezinta avantaje si dezavantaje.
Strategia de 'a nu schimba nimic'
Strategia de 'a nu schimba nimic' in metodele traditionale de finantare, planificare si furnizare a serviciilor de ingrijiri medicale este convenabila pentru politicieni si guvernanti, supraincarcati cu alte probleme urgente, economice , politice si militare. Totusi, aceasta strategie duce la deteriorarea in continuare a echitatii si calitatii ingrij irilor medicale, inflorind pietele secundare si crescand saracia populatiei. Strategia de 'a nu schimba nimic' in finantarea ingrijirilor de sanatate este periculoasa din punct de vedere politic. Pentru a scapa de problemele si responsabilitatile pentru ingrijirile medicale, unii realizatori ai politicii de sanatate au optat pentru asigurarea de sanatate obligatorie.
Deciziile realizatorilor politicii de sanatate de a abandona finantarea prin taxe si de a introduce asigurarea medicala a fost mai putin inventia lor proprie si mai mult, raspunsul la presiunea institutiilor financiare internationale de a reduce cheltuielile guvernamentale cu programe sociale. Comutarea de la finantarea prin taxe la contributia obligatorie, din nefericire, nu a generat fonduri suplimentare pentru serviciile de ingrijiri de sanatate. In istoria diverselor tari, scopul introducerii asigurarii de sanatate a fost acela de a genera fonduri suplimentare pentru finantarea ingrijirilor medicale personale si nu de a finanta programe de sanatate publica.
Guvernele nu sunt obligate sa finanteze toate ajutoarele pentru ingrijire medicala, dar ar trebui sa sustina financiar programele si masurile necesare in scopul mentineri starii de sanatate a populatiei si sa sprijine asistenta sanitara primara realizata de medicii generalisti.
Propunerile de finantare a serviciilor medicale prin intermediul mecanismelor de piata au aparut la inceputul anilor 80, atunci cand aceste mecanisme si-au dovedit eficienta in promovarea progresului in sectorul economic. Piata se bazeaza pe suveranitatea consumatorului si pe capacitatea cererii acestuia de a genera concurenta preturilor si de a limita costul serviciilor medicale. Masurile de promovare a mecanismelor de piata includ competitia dintre furnizori, un nivel scazut al sumei pentru polita de asigurare si reducerea implicarii guvernului in domeniul practicii medicale si al comercializarii medicamentelor. Este necesar sa fie mentinuta la minim interventia guvernului in ceea ce priveste asigurarile de sanatate, serviciile medicale, produsele farmaceutice si orice alt tip de activitate comerciala in domeniu. Se considera ca numai concurenta este singura in masura sa-i oblige pe furnizori sa ofere servicii de calitate la preturi minime.
Magia mecanismelor de piata le poate seduce pe unele guverne, asa cum s-a intamplat in cateva tari in curs de dezvoltare, spre a-si stabili reformele in domeniul sanitar pe baza principiilor pietei libere, iara insa a intelege conditiile necesare pentru a crea o piata eficienta. Sistemele de sanatate nu sunt simple. Ele sunt alcatuite din mai multe compartimente intre care exista stranse legaturi: asigurarile de sanatate , capitalul, personalul care lucreaza individual sau institutional pentru ingrijirea sanatatii, institutii de cercetare si educatie, produse farmaceutice si echipament medical. Pe langa cerere si oferta, mai exista multi alti factori ce determina eficienta sistemelor sanitare.
In afara de experienta SUA (singura natiune avansata care a fost cea mai
consecventa in aplicarea mecanismelor de piata in sectorul ingrijirilor medicale si a alocat 14% din produsul intern brut, fara a asigura accesul universal si nici controlul costurilor), s-au analizat si experientele a patru natiuni ce si-au obtinut recent independenta, natiuni care, din 1980, au imbratisat cu seriozitate si pe deplin principiile de piata cu scopul revizuirii sistemelor sanitare: Singapore, Coreea de Sud, Chile si Filipine. In cadrul sistemelor aplicate in Singapore si Coreea de Sud, pacientii trebuie sa achite singuri, integral costurile serviciilor medicale la care apeleaza.
In Singapore, guvernul a proiectat un mecanism ingenios pentru finantarea asistentei sanitare, reusind in acelasi timp, sa evite pericolul moral rezultat din asigurare, obligand muncitorii sa-si creeze economii, un cont din care sa-si acopere toate cheltuielile pentru sanatate pe durata vietii. In Chile si Filipine a fost promovata alegerea consumatorului si a fost stimulata concurenta dintre planurile organizatiilor de asigurari private de tip profit si Organizatiile pentru Mentinerea Sanatatii.
Influenta mecanismelor de piata asupra eficientei globale a sistemelor sanitare si asupra limitarii inflatiei costurilor, in aceste patru tari, nu a fost incurajaratoare. In Singapore si Coreea de Sud s-a dovedit ca incercarea de a impune pacientilor sa plateasca direct serviciile de care au beneficiat nu a fost suficienta pentru a reduce puterea furnizorilor de a impune preturi ridicate, de a oferi servicii necesare si de a introduce tehnologie moderna si scumpa spre a-si creste profiturile si prestigiul. In vederea limitarii costurilor si a imbunatatirii eficientei utilizarii sumelor alocate, guvernele au fost nevoite sa reglementeze utilizarea tehnologiei scumpe si stabilirea preturilor. Ceea ce s-a intamplat in Singapore si Coreea de Sud a confirmat experientele din Germania, Canada, Japonia si SUA, care au aratat ca medicii si spitalele pot prezenta cererea de compensare a reducerii veniturilor. Pentru a contracara revendicarea practicienilor si pentru a frana cresterea generala a costurilor, a trebuit sa se introduca bugetarea globala si limitarea capitalului total. Experienta din Chile si Filipine a demonstrat ca piata asigurarilor private este ineficienta in finantarea serviciilor pentru sanatate. Asigurarile private creeaza sisteme de ingrijiri de sanatate cu 'doua viteze'. Grupurile celor bogati, asigurati prin sistemele private sunt refractare la a plati taxe mai mari si a finanta astfel servicii similare pentru grupurile cu venituri mai mici si mai frecvent expuse bolii.
Odata infiintate, serviciile de asigurari private devin grupuri de interes ce se opun feroce oricarei actiuni publice pentru mentinerea sanatatii generale. Republica Ceha a initiat, in 1992, o reforma a sistemului sau sanitar prin intermediul unor elemente de piata. Introducerea reformei a generat imediat explozia costurilor (L.V. Bredow).
Cauzele acestei situatii sunt:
limitarea drepturilor guvernului de a interveni in sectorul sanitar;
descentralizarea proprietatii spitalelor fata de autoritatea municipala;
privatizarea cabinetelor medicilor de familie, ale medicilor stomatologi si a policlinicilor;
remunerarea prin onorariu pentru fiecare serviciu prestat (plata per serviciu) a medicilor din sistemul particular ambulator si liberalizarea preturilor la produsele farmaceutice (L.V. Bredow1996).
Procentul alocat pentru sanatate din Bugetul National a crescut de la 5% in 1989 la 8% in 1992. Bugetul acordat pentru sanatate in 1992 a fost epuizat pe parcursul primelor 4 luni ale anului si a trebuit sa fie replanificat. Bugetul din 1993 a fost consumat in prima jumatate a anului. Venitul medicilor din sectorul privat a crescut rapid, in timp ce salariile doctorilor si asistentelor medicale din spitalele de stat au ramas nesatisfacator de mici.
Chiar si dupa sporul de 10% al salariilor personalului sanitar din mai 1995, medicii angajati ai statului din Republica Ceha castigau numai in jur de 440$/luna.
![]() Cehia, indemnizatia
practicienilor particulari din cadrul asistentei ambulatorii a avut la baza
sistemul onorariului pentru fiecare act medical prestat, acordandu-se pentru
aproximativ 4500 de servicii, in comparatie cu 2500, stabilite in Germania.
Valoarea fiecarui punct descreste pe masura cresterii volumului total. Aceasta
modalitate de plata a incurajat intens supraconsumul
din partea pacientilor si suprautilizarea de catre doctori a procedurilor
medicale cu punctaj valoros. Unii medici au acumulat un numar de puncte echivalent
cu 100 ore pe saptamana. Preturile produselor farmaceutice aproape s-au triplat
fata de 1990. Aproximativ 30% din cheltuielile medicale se consuma pentru
medicamente.
Cehia, indemnizatia
practicienilor particulari din cadrul asistentei ambulatorii a avut la baza
sistemul onorariului pentru fiecare act medical prestat, acordandu-se pentru
aproximativ 4500 de servicii, in comparatie cu 2500, stabilite in Germania.
Valoarea fiecarui punct descreste pe masura cresterii volumului total. Aceasta
modalitate de plata a incurajat intens supraconsumul
din partea pacientilor si suprautilizarea de catre doctori a procedurilor
medicale cu punctaj valoros. Unii medici au acumulat un numar de puncte echivalent
cu 100 ore pe saptamana. Preturile produselor farmaceutice aproape s-au triplat
fata de 1990. Aproximativ 30% din cheltuielile medicale se consuma pentru
medicamente.
Pe parcursul ultimelor doua decenii, tarile industriale dezvoltate din vest au aplicat, dar nu au evaluat, numeroase reforme pentru finantarea serviciilor medicale. In ultima vreme, oamenii de stiinta occidentali incearca post hoc - sa invete din analiza comparativa a reformelor din trecut si sa desprinda lectii pentru imbunatatirea rezultatelor viitoare din acest domeniu. Nu este surprinzator faptul ca diferiti autori si grupuri, reprezentand interese si ideologii diferite, au retinut lucruri diferite din studiul aplicarii reformei in acelasi grup de tari.
1.1 Retele de asistenta sanitara a populatiei
Progresul nelimitat al stiintelor si tehnologiei medicale, schimbarile in starea de sanatate si conditiile de viata vor pune noi probleme si vor cere noi solutii. Din ce in ce mai multe tari incearca sa dezvolte si sa realizeze obiective nationale de sanatate in spiritul strategiei O.M.S. 'Sanatate pentru toti'. Reorientarea politicilor de sanatate din fostele tari socialiste catre asigurarea de noi programe de sanatate publica si de pachete minime de servicii de asistenta medicala, gratuita si echitabila, va necesita noi proiecte. Noile programe de sanatate nu vor mai trebui sa fie desfasurate ca in trecut, prin institutii noi, concret separate si coordonate pe verticala. In primul rand programele trebuie oferite centrelor de ingrijiri primare de sanatate. Cei care platesc pentru aceste programe, fie ca sunt guvernele sau casele de asigurari, companii industriale si comerciale, donatorii straini, nu trebuie sa opereze direct in cadrul programelor.
Exista aproape un consens al institutiilor sanitare in ceea ce priveste necesitatea schimbarii sistemului ingrijirilor de sanatate. In acest scop este necesara examinarea atenta a variantelor, cu avantajele si dezavantajele lor, asa cum rezulta din practica internationala (LW. Salman-1992).
Teoretic, exista putine optiuni in ceea ce priveste sistemele sanitare. Astfel sunt descrise in literatura trei mari sisteme:
- sistemul asigurarilor private de sanatate (modelul 'de piata'), bazat pe asigurari voluntare (SUA);
- sistemul national de sanatate (modelul Beveridge-Anglia}, bazat pe impozite generale;
- sistemul asigurarilor sociale de sanatate (modelul Bismark-Germania), bazat pe asigurari de sanatate obligatori
Principalele criterii in functie de care pot fi evaluate diferitele sisteme de finantare a serviciilor de sanatate sunt:
a) echitatea in finantare;
b) gama serviciilor pe care le acopera;
c) gradul de acoperire a populatiei;
d) eficienta;
e) transparenta;
f) libertatea in alegere;
g) macroeficienta;
h) acceptabilitatea politica;
i) stabilitatea finantarii;
Sistemul asigurarilor private reprezinta exceptia in tarile vestice, exponentul cel mai marcant al acestui model fiind SUA. Principalele neajunsuri ale acestui model sunt accesibilitatea scazuta la asistenta sanitara si costurile ridicate pe care le implica. De exemplu, desi se cheltuieste circa 14% din PIB pentru asistenta medicala, aproximativ 15 % din populatie nu are acces la servicii, fapt ce a determinat includerea reformei sistemului de asistenta sanitara intre temele majore ale dezbaterilor politice pre-si post-electorale.
Principalele avantaje ale asigurarilor private sunt: alegerea furnizorului si a gamei de servicii, transparenta in costurile si beneficiile oferite de sistem si faptul ca finantarea nu depinde de obiectivele politice stabilite pe termen scurt.
Principalele dezavantaje se refera la : lipsa echitatii in contributie, slaba si nereglementata acoperire cu servicii fata de alte sisteme si uneori dificultatea de a controla cheltuielile.
Tinand cont de aceste aspecte, ramaneau ca optiuni reale pentru Romania sistemul asigurarilor sociale de sanatate si sistemul serviciului national de sanatate bazat pe impozite generale;
Sistemul de sanatate tip Beveridge (Anglia, Portugalia, Italia s.a.) are atat o dimensiune economica, cat si una sociala. Astfel, fondurile necesare sanatatii sunt usor de colectat, avand in vedere ca acest lucru se face prin intermediul sistemului fiscal deja existent. In acelasi timp, acoperirea populatiei este generala, pentru accesul la asistenta medicala utilizandu-se alte criterii decat capacitatea de plata. In primul rand este vorba de libera alegere a medicului de medicina generala de catre pacient, cu inscrierea sa pe lista clientilor sai.
Gradul de echitate depinde de modalitatea de impozitare aleasa. Atunci cand impozitele sunt progresive cu cresterea veniturilor, se asigura o redistribuire a finantarii serviciilor sanitare, grupurile cele mai bogate finantand pe cele cu venituri mai scazute.
Sumele alocate asistentei medicale in asemenea sisteme sunt stabilite de Parlament, fapt ce se considera ca ofera o legitimitate democratica asupra cheltuielilor sanitare, facand posibila o distributie a cheltuielilor in conformitate cu valorile sociale si cu resursele financiare ale societatii la un moment dat.
Trebuie mentionat faptul ca finantarea prin impozite generale nu semnifica existenta doar a unui sistem sanitar public. Din respectivele fonduri pot sa fie finantati atat furnizori publici (de stat), cat si furnizori privati. Un exemplu elocvent in acest sens este reprezentat de Canada unde "opereaza un sistem public cu furnizori privati', marea majoritate a medicilor functionand in cabinete private, dar fiind platiti din fondurile publice, pe baze contractuale (Grujica Z.-1998).
De asemenea, finantarea prin impozite nu inseamna neaparat rationalizare. Canada sau Suedia cheltuiesc 9% din PIB pentru sanatate, ca si Germania sau Franta, in care functioneaza sistemele de asigurari sociale. Nivelul cheltuielilor depinde de decizia politica si acceptabilitatea sociala in concordanta cu valoarea acordata de societate sanatatii si asistentei medicale.
Plata medicilor in sistemele de tip Beveridge are la baza, in general, fie capitatia (numarul persoanelor inscrise), corijata in functie de realizarea unor servicii preponderent preventive pentru medicul de medicina generala, fie salariul (pentru medicii din spital).
Avantajele principale ale sistemului de finantare centrala (tip Beveridge) sunt echitatea in finantare, acoperirea larga si reglementata, controlul posibil al cheltuielilor totale.
Dezavantajele principale se refera la: lipsa participarii individuale la deciziile de finantare, lipsa de transparenta in fmantarea aditionala a unor costuri si beneficii si in fine, afectarea facila a finantarii de deciziile politice pe termen scurt.
Sistemele de asigurari sociale de sanatate (modelul Bismarck, Germania), au ca principala sursa de finantare contributiile obligatorii platite de firme sau angajati. Resursele mobilizate prin aceasta metoda sunt dependente de numarul celor care muncesc si cotizeaza, rezultatele fiind legate de echilibrul intre numarul celor ce subscriu si numarul celor ce beneficiaza. Acest aspect face ca asemenea sisteme sa intampine dificultati in perioadele cu rate inalte ale somajului, cand numarul celor care cotizeaza este redus, necesitand interventia de la bugetul statului spre a nu creste prea mult prima de asigurare. Trebuie mentionat ca asistenta medicala pentru categoriile neincluse in piata muncii (someri, pensionari, copii , elevi, etc.) este suportata din bugetul statului.
Diferenta intre acest sistem si cel bazat pe taxe si impozite generale consta in faptul ca fondurile obtinute prin asigurari nu sunt hotarate de Parlament. Sumele incasate de fondurile de asigurari se stabilesc in functie de capacitatea financiara a cetatenilor si nu in functie de starea lor de sanatate, toti trebuind sa aiba acces la ingrijiri de sanatate in functie de necesitati. Se observa si aici principiul solidaritatii intalnit si in sistemele de tip Beveridge, conform caruia la plata serviciilor sanitare contribuie toti indivizii, atat cei bolnavi, cat si cei sanatosi.
Si in acest tip de sistem, practica publica poate coexista cu cea privata. De remarcat ca in ambele sisteme mentionate, practica privata este o activitate nonprofit, spre deosebire de sistemul asigurarilor private in care activitatea pentru profit este cea mai frecventa.
In sistemele bazate pe asigurarile de sanatate plata se face in principiu dupa numarul de prestatii acordate (consultatii, tratamente, etc.). Cum volumul total al cheltuielilor rezulta din produsul numarului de prestatii (variabil si greu controlabil) cu tariful unitar al acestora ( specific si fix), exista riscul real al 'consumului indus' si al 'inflatiei de servicii'.
Avantajele principale ale sistemelor de asigurari sociale de sanatate privesc: transparenta mai mare a contributiilor si beneficiilor, gradul inalt de acoperire, finantarea legata de nivelul venitului si independenta finantarii fata de schimbarile in prioritatile politice.
Dezavantajele se refera la: reducerea bazei de contributii, finantarea puternic legata de gradul de ocupare sau somaj si impune costuri mai mari pentru agentii economici (patroni) si costurile administrarii sistemului adesea ridicate.
Indiferent de modul de colectare a fondurilor, la ora actuala se constata o convergenta a sistemelor serviciilor de sanatate in ceea ce priveste modalitatile de plata a furnizorilor de servicii. In prim plan sunt mecanismele "concurentiale', prin acestea incercandu-se atingerea a cel putin doua obiective: cresterea calitatii actelor medicale si scaderea preturilor acestor prestatii.Un alt aspect implicat in aceasta abordare este cresterea posibilitatilor de alegere din partea pacientului.
In acest context are loc si dezbaterea distinctiei intre sectorul public si cel privat in practica medicala. Abordarea cea mai raspandita este aceea care nu mai face diferentieri intre aceste sectoare, accentul cazand pe calitatea asistentei si pe costurile asociate acesteia. Alegerea medicului ramane la latitudinea pacientului, iar plata se face pe principiul "banii urmeaza pacientul'. Acest principiu permite oamenilor sa-si aleaga medicul si actioneaza ca un stimulent pentru practicile eficiente, permitand dezvoltarea unitatilor de asistenta medicala performante si disparitia sau adaptarea celor necompetitive. (WORLD HEALTH ORGANIZATION, 1996).
Alegerea modului de finantare a sistemului sanitar este considerata de majoritatea specialistilor o optiune politica, insa modalitatea de colectare a resurselor nu conditioneaza, in principiu, modul cum vor fi alocati si utilizati acesti bani. Mai mult, numeroase studii au aratat ca modul in care sunt finantate cheltuielile sanitare nu are nici o influenta asupra cuantumului cheltuielilor totale sau per capital pe termen lung, atata timp cat contributiile sunt obligatorii. Unicul factor care pana acum a influentat nivelul global al cheltuielilor pentru sanatate este nivelul avutiei nationale.
1.1.1 Reteaua sanitara publica in subordinea Ministerului Sanatatii
Problematica multipla a managementului general se regaseste si in sistemul ocrotirii sanatatii din tara noastra.
Probleme si cai de actiune in managementul sanitar pe etape, in perioada de tranzitie spre economia de piata in Romania:
|
ETAPE |
PROBLEME |
CAI DE ACTIUNE |
|
I |
1. Cadrul legislativ 2. Cadrul institutional de pregatire a managerilor sanitari |
a - INSSC - cursuri postuniversitare b - cursuri universitare si postuniversitare in cadrul facultatilor cu profil medical si farmaceutic c - Centrul de Formare in sanatate Publica si Management Sanitar d - Asociatia de Sanatate Publica si Management Sanitar din Romania |
|
II |
3. Reorganizare structurala |
a - sisteme de conducere; - descentralizarea; - subsisteme de conducere; -decizional, operational, informational; -asigurarea unor fluxuri informational rationale la toate nivelurile b - structuri organizatorice - proiectarea si sau rationalizarea structurilor organizatorice existente. proiectarea posturilor rationalizarea incarcaturii posturilor precizarea responsabilitatii si autoritatii reducerea numarului nivelurilor ierarhice, etc |
|
III |
4. Strategia ocrotirii sanatatii in Romania |
1. reconsiderarea conceptului de sanatate publica, 2. evaluarea nevoilor de ingrijiri de sanatate, 3. elaborarea politicilor pe baza studiilor elementelor de: - biologie umana, - mediu, mod de viata, - servicii de sanatate, 4. strategii competitionale in cadrul reformei sistemului de servicii de sanatate |
|
IV |
5. Economic sanitara si finantare |
1. economia politica a ingrijirilor de sanatate, 2. alternative pentru finantarea serviciilor de sanatate, 3. sistemul financiar si bugetarea, 4. decizii de investitii, evaluarea costurilor riscurilor si beneficiilor, marketing: - competitia in cadrul serviciilor de sanatate; - solicitanti si oferta de servicii de sanatate pietele mixte; - comunicarea medic-pacient si educatia sanitara. |
|
V |
6. Managementul resurselor umane |
1 - Planificare 2 - Utilizare rationala |
Tinand seama de perioada actuala de tranzitie a Romaniei spre economia de piata, prima problema ce trebuie rezolvata intr-o prima etapa a programului de reforma, este cadrul legislativ si cadrul institutional de pregatire in domeniul managementului.
Referitor la cadrul legislativ, noua lege sanitara este inca in faza de proiect la Ministerul Sanatatii, iar legea nr. 3/1978, inca in vigoare, nu se mai aplica in totalitate, in asteptarea noii legi si in conformitate cu noua orientare a societatii romanesti.
Referitor la cadrul institutional, a fost infiintat Institutul National pentru Servicii de Sanatate si Conducere (INSSC), care are ca obiect de activitate formarea postuniversitara a personalului din serviciile de sanatate si cercetare in domeniul organizarii si functionalizarii unitatilor sanitare. Totodata institutul isi propune sa acorde asistenta tehnica in domeniul sanatatii publice.
INSSC - functioneaza in subordinea Ministerului Sanatatii si a fost organizat conform H.G.R. nr. 961/1990 privind organizarea si functionarea Ministerului Sanatatii, prin Ord. M.S. nr. 1121/27.IX.1990.
Are in principal urmatoarele atributii:
pregatirea manageriala a personalului de conducere din domeniul sanatatii publice;
- elaborarea unei strategii de ansamblu privind ocrotirea sanatatii la nivel national si monitorizarea realizarii sale;
identificarea si ierarhizarea periodica a problemelor majore de sanatate si asistenta medicala a populatiei;
evaluarea eficientei serviciilor de sanatate sub raport medical si economic;
elaborarea unor criterii pentru planificarea resurselor umane, materiale si financiare necesare dezvoltarii echilibrate a sistemelor de sanatate;
formularea unor solutii alternative pentru luarea de decizii strategice cu caracter reglator;
informatizarea activitatii manageriale;
prestarea, la cerere, de servicii contracost din sfera preocuparilor sale oricaror unitati publice sau particulare cu caracter medico-social.
Institutul indeplineste orice alte atributii prevazute de lege sau stabilite de conducerea Ministerului Sanatatii.
Conducerea (subsistemul decizional) este asigurata de Consiliul de administratie- constituit conform legii, care indeplineste si functia de Consiliu stiintific, iar conducerea operativa este asigurata de Directorul general, ajutat de Directorul general adjunct si contabil sef.
Pentru indeplinirea atributiilor sale, INSSC, are in structura organizatorica 6 laboratoare de specialitate si 3 birouri economico-financiare (Schema nr. 9).
Relatiile INSSC cu unitati de cercetare, de invatamant si de asistenta medicala din subordinea Ministerului Sanatatii, precum si cu institutiile de invatamant superior medical si farmaceutic, sunt relatii de colaborare.
INSSC este unitate cu personalitate juridica (in subordinea M.S.) ceea ce-i confera competenta de a stabili relatii si intelegeri de colaborare, direct, cu institutii sau organizatii cu preocupari similare din strainatate.
Problemele generale ale managementului sanitar in Romania se regasesc si in structura organizatorica a INSSC, fiecarui laborator revenindu-i una pana la trei probleme.
A doua etapa a prograrnului reformei, dupa cum apreciaza specialistii in economie, trebuie sa cuprinda ajustarea structurala, crearea de noi sisteme sau reorganizarea celei existente. Pentru aceasta, este necesara mai intai pregatirea conducatorilor, a managerilor. Desi nu este greu de realizat, aceasta pregatire necesita un timp mai mult sau mai putin indelungat.
Problemele managementului sunt date in tabelul nr. 3, in care noi am redat in cinci etape, sase categorii de probleme, care pot constitui sase capitole in managementul sanitar.
Intre caile de actiune, am redat numai aspectele prioritare, prezentarea amanuntita a acestora urmand a fi facuta in capitolele ce urmeaza.
Pornind de la conceptul de sistem in definirea sistemului sanitar, alaturi de componentele sistemului vom prezenta mai intai obiectivele sale precum si interdependentele intre componentele sanitare si alte componete social-economice, ca o caracteristica a integrarii sistemului sanitar in macrosistemul social-economic national.
Obiectivul major al oricarui sistem sanitar national este ocrotirea sanatatii populatiei, cu cele doua laturi de baza: asistenta sanitara curativa si -profilactica.
Terapeutica moderna pune accent mare pe asistenta sanitara profilactica, demonstrat fiind pretutindeni ca este mai ieftin si mai usor sa previi decat sa vindeci. In acest scop se acorda mare atentie ingrijirilor primare de sanatate pentru care, pe plan mondial, in cadrul QMS (Organizatia Mondiala a Sanatatii) si in cadrul zonelor QMS pe glob, s-au elaborat programe si s-au stabilit obiective pentru imbunatatirea starii de sanatate a populatiei), la care sunt chemate si guvernele sa sprijine realizarea acestor programe.
Organigrama Institutului National pentru servicii de sanatate si conducere
![]()
![]()
![]()
![]()
![]()

In contextul obiectivului major pe care trebuie sa-l realizeze sistemul sanitar se inscriu de asemenea urmatoarele obiective:
a) - combaterea bolilor transmisibile si netransmisibile;
b) - asistenta sanitara, inalt calificata, la momentul oportun pentru ingrijirea populatiei;
c) - asigurarea dezvoltarii echilibrate si sanatoase a natiunii printr-o politica demografica pertinenta, de planificare familiala si propagarea in randul tineretului a unor norme sanitare pentru un mediu de viata si munca sanatos si a unui comportament normal in formarea cuplurilor;
d) - asigurarea asistentei sanitare complete, mamei, copilului si tineretului;
e) - identificarea si inlaturarea factorilor de rise, ce influenteaza negativ sanatatea;
f) antrenarea tuturor categoriilor de cetateni la actiunea de combatere a imbolnavirilor, prin educatie pentru sanatate, pentru pastrarea unui mediu igienic de munca si viata, diminuarea stresului si alte masuri ce pot contribui la o buna stare de sanatate fizica, mentala si psihica.
Ocrotirea sanatatii populatiei ca obiectiv si activitate practica este exercitata de catre personalul sanitar, in cadrul celor doua sisteme, componente ale sistemului sanitar:
A - sistemul farmaceutic
B - sistemul medical (Schema nr. 10)
Asa cum rezulta din schema, sistemul sanitar national este structurat pe trei niveluri administrativ-teritoriale: nivelul national, judetean si nivelul oraselor si comunelor.
La nivel national, conducerea si coordonarea actiunilor de ocrotire a sanatatii, revine Ministerului Sanatatii, iar pentru cele doua subsisteme, Directiilor de specialitate din structura Ministerului.
Al doilea nivel de organizare este diferentiat pentru cele doua subsisteme, in sensul ca pentru sistemul farmaceutic apare nivelul interjudetean datorita faptului ca in tara exista 17 societatii farmaceutice teritoriale, care actioneaza pe teritoriul a 1-4 judete (Societatea SANIFARM S.A. actioneaza intr-un singur judet - Bihor - , iar FARMA S.A. are o arie geografica de 4 judete).
Sistemul farmaceutic national si relatiile intre componentele sistemului
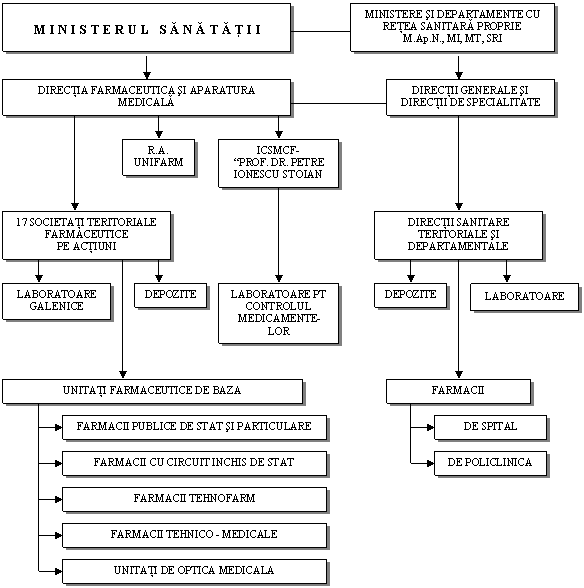
Paralel cu privatizarea dispare aceasta teritorializare interjudeteana, iar societatile farmaceutice pe actiuni (foste Oficii farmaceutice) intra in competitie cu alte unitati farmaceutice de productie si distributie de medicamente nou infiintate.
In orase si comune sistemul sanitar cuprinde unitati farmaceutice de baza (farmacii, unitati Tehnofarm, unitati tehnico-medicale si unitati de optica medicala) si unitati medicale de baza (spitale, policlinici, dispensare, crese, leagane de copii, cabinete medicale).
Organigrama ce urmeaza mai prezinta si interdependentele, figurate prin sageti, intre cele doua subsisteme sanitare si intre acestea si alte domenii economico-sociale.
![]()
![]()
![]()
![]()
![]()



















Dupa cum arata sagetile, la nivel national, Ministerul Sanatatii colaboreaza cu Ministerul Industriei in scopul asigurarii medicamentelor si a altor produse farmaceutice din productia interna; colaboreaza cu Ministerul Invatamantului si stiintei pentru asigurarea personalului sanitar, colaboreaza cu Ministerul Finantelor in problema resurselor financiare necesare sectorului sanitar.
La nivel judetean, organele de specialitate sanitara (Societatile farmaceutice teritoriale S.A. si Directiile Sanitare) colaboreaza cu organele judetene ale administratiei de stat la acest nivel.
In orase si comune colaborarea se realizeaza cu organele locale ale administratiei de stat in ce priveste asigurarea accesibilitatii intregii populatii la asistenta sanitara (medicala si farmaceutica).
Un sistem general de conducere, este format din trei subsisteme (decizional, operational si informational). Delimitarea acestor subsisteme este mai mult teoretica. (Pentru intelegerea functionarii sistemului vezi Schema nr. 8).
Ministerul Sanatatii este organul administratiei publice centrale de specialitate care aplica strategia dezvoltarii si politica Guvernului in domeniul asigurarii sanatatii populatiei si al realizarii procesului de reforma in sectorul sanitar.
In realizarea obiectivului sau de activitate, Ministerul Sanatatii are urmatoarele atributii:
asigura si raspunde de organizarea activitatii de asistenta medicala preventive, de urgenta, curativa si de recuperare medicala ce se acorda prin unitatile sanitare;
stabileste principalele obiective de etapa si pe termen lung in domeniul asigurarii sanatatii populatiei si al reformei in sectorul sanitar;
indruma si controleaza modul de aplicare a normelor de igiena si sanitaro-antiepidemice in mediul de viata al populatiei si la locul de munca; indeplineste, prin organele sale de specialitate, functia de inspectie sanitara de stat; dispune in situatii deosebite, masuri antiepidemice;
stabileste si urmareste, impreuna cu organele competente, folosirea energiei nucleare in scopuri medicale;
coordoneaza, indruma si controleaza activitatea unitatilor de ocrotire si asistenta medicala a mamei si copilului, asistenta medicala de urgenta si la locul de munca;
colaboreaza la utilizarea rationala a factorilor de mediu si avizeaza utilizarea si functionarea statiunilor balneoclimaterice;
coordoneaza si indruma, impreuna cu organele competente, activitatea de medicina a culturii fizice;
autorizeaza producerea, inregistrarea, introducerea si folosirea, in practica medicala, a medicamentelor, produselor biologice de uz uman si reactivilor, a plantelor medicinale si cosmeticelor, precum si a echipamentelor medicale;
organizeaza, indruma si controleaza, prin lnspectia de farmacie, activitatea in reteaua farmaceutica; organizeaza si raspunde de controlul calitatii medicamentelor; coordoneaza importurile de medicamente, aparatura medicala si alte produse necesare retelei sanitate, prin agenti economici;
-coordoneaza si supravegheaza regimul substantelor si al produselor stupefiante, psihotrope si toxice, in conformitate cu prevederile legale;
intocmeste anual Nomenclatorul de medicamente si produse biologice de uz uman; coordoneaza si urmareste aprovizionarea cu medicamente, echipamente medicale, reactivi, in unitatile sanitare de stat;
-organizeaza, in situatii deosebite, asistenta medicala, asigurand rezerva de mobilizare cu medicamente si materiale sanitare;
organizeaza si elaboreaza, impreuna cu Academia de Stiinte Medicale, strategia si orientarea activitatii de cercetare stiintifica;
-initiaza, negociaza si incheie, din imputernicirea Guvernului, documentele de cooperare internationala in domeniul ocrotirii sanatatii;
sprijina informarea si documentarea personalului sanitar in probleme de specialitate si organizarea manifestarilor stiintifice;
analizeaza si evalueaza periodic criteriile de performanta ale unitatilor medicale si indicatorii starii de sanatate;
indruma si controleaza activitatea privind deontologia medicala si etica profesionala a personalului sanitar;
emite norme in conformitate cu reglementarile legale, de formare, angajare, promovare, transferare si detasare a personalului sanitar; stabileste specialitatile medico-sanitare, organizeaza concursuri si examene pentru ocuparea posturilor vacante si acordarea specialitatilor medicale sau farmaceutice;
stabileste structura organizatorica, normele de organizare si functionare, precum si normativele de personal ale unitatilor sanitare din sectorul public; avizeaza infiintarea, schimbarea sediului, profilului si structurii unitatilor sanitare;
avizeaza si aproba, dupa caz, proiectarea si realizarea investitiilor in domeniul sanitar;
avizeaza activitatile bazate pe libera initiativa in domeniul medical si farmaceutic, vegheaza asupra climatului de concurenta loiala si ia masuri de protejare a intereselor bolnavilor si ale populatiei;
emite, in vederea aplicarii legii, norme obligatorii pentru sectorul sanitar, celelalte sectoare si pentru populatie; avizeaza proiecte de acte normative elaborate de alte organe ale administratiei publice, care intereseaza sanatatea;
initiaza sau elaboreaza, ori, dupa caz, avizeaza proiecte de acte normative, legi si hotarari ale Guvernului;
-conlucreaza cu organizatiile si institutiile de specialitate pentru formarea si perfectionarea pregatirii profesionale a personalului;
in exercitarea atributiilor sale, Ministerul Sanatatii colaboreaza cu celelalte ministere si organe centrale de specialitate din subordinea Guvernului, cu autoritatile publice locale si cu alte organisme interesate;
exercita atributiile ce-i revin, potrivit legii, ca organ de specialitate al administratiei publice centrale sub a carei autoritate functioneaza regiile autonome din domeniul sau de activitate;
reprezinta interesele statului in diferite organe si organisme internationale, in conformitate cu acordurile si alte intelegeri stabilite in acest scop si dezvolta relatii de colaborare cu organe si organizatii similare din alte state si cu organisme internationale interesate de activitatea de sanatate;
editeaza publicatii de specialitate si de informare specifice;
- indeplineste orice alte atributii prevazute de lege.
Structura organizatorica a Ministerului Sanatatii, ca element component al structurii de conducere se compune din directii de specialitate coordonate de catre ministru si ministrii secretari de stat.
Componentele sistemului de conducere



![]()
![]()
Sistemul de conducere cuprinde o componenta constructiva - structura de conducere si o componenta functionala - procesul de conducere.
Structura de conducere a sistemului asigura cadrul de exercitare a procesului de conducere.
In structura organizatorica a Ministerului Sanatatii pot functiona directii generale, directii, servicii si birouri.
Structura organizatorica a Ministerului Sanatatii este prevazuta in Schema nr. 12. in cadrul acesteia, prin ordin al Ministrului Sanatatii se pot organiza numai servicii sau birouri, precum si colective temporare, in conformitate cu prevederile art. 9 din Legea nr. 40/1991, republicata.
Numarul maxim de posturi este de 185, exclusiv demnitarii.
Conducerea Ministerului Sanatatii este asigurata de ministru. Pe langa ministru functioneaza un colegiu al ministerului, ca organ consultativ. Componenta colegiului se stabileste prin ordin al ministrului sanatatii.
Atributiile si sarcinile secretarilor de stat se stabilesc prin ordin al ministrului sanatatii.
Atributiile si sarcinile compartimentelor din aparatul propriu se stabilesc prin regulamentul de organizare si functionare a ministerului si se aproba prin ordin al ministrului sanatatii.
Ministrul conduce intreaga activitate a ministerului, il reprezinta in raporturile cu celelalte ministere, alte autoritati publice si organizatii, precum si cu persoane juridice si fizice, din tara si strainatate.
Directiile sanitare, judetene si a municipiului Bucuresti, persoane juridice, sunt servicii publice descentralizate al Ministerului Sanatatii, in subordinea carora functioneaza unitati sanitare cu personalitate juridica.
Ministerul Sanatatii are in subordine institutii stiintifice si unitati sanitare bugetare si unitati care functioneaza pe principiul gestiunii economice
Pentru realizarea problemelor de larg interes ale ocrotirii sanatatii se constituie prin Ordin al ministrului, Colegiul de conducere al Ministerului Sanatatii, care adopta hotarari corespunzatoare cu privire la:
ocrotirea si asistenta medicala a mamei, copilului si adolescentului;
programe pe termen lung privind combaterea bolilor transmisibile si cronice;
asistenta medicala a handicapatilor, copii, adulti si a persoanelor varstnice;
- formarea si perfectionarea pregatirii profesionale a personalului sanitar;
probleme sociale ale personalului sanitar.
Infiintarea si desfiintarea unitatilor subordonate, obiectul lor de activitate, structurile organizatorice, normativele de personal, se aproba de catre Ministerul Sanatatii.
Infiintarea unitatilor finantate de la bugetul de stat se poate face numai cu acordul Ministerului Finantelor.
Ministerul Sanatatii adapteaza permanent politica de sanatate si legislatia sanitara in raport cu dezvoltarea socio-economica a tarii si cu strategiile si obiectivele Organizatiei Mondiale a Sanatatii, la formularea carora Romania a luat parte.
In vederea asigurarii si respectarii normelor morale si ale deontologiei medicale, precum si pentru aplicarea regulilor de buna practica a profesiunilor de catre personalul medico-sanitar si farmaceutic, functioneaza Colegiul central si colegiile judetene si al municipiului Bucuresti; modul de organizare si functionare a acestor colegii se stabileste prin regulament aprobat de Ministrul Sanatatii.
In exercitarea atributiilor sale, ministrul sanatatii emite ordine si instructiuni.
Pentru realizarea obiectivelor sale, Ministerul Sanatatii poate constitui comisii de specialitate in domeniul sanitar.

![]()
![]()

![]()

![]()
![]()

1.1.2. Retele sanitare ale unor ministere si departamente in sectorul public
In tara noastra, asistenta de sanatate publica este asigurata de Ministerul Sanatatii, prin unitati specializate proprii sau private, in baza Contractului - Cadru anual.
In conformitate cu HG nr. 743/2003 privind organizarea si functionarea Ministerului Sanatatii, ministerele cu retea sanitara proprie elaboreaza norme proprii de aplicare a Contractului - Cadru, pe care le supune spre aprobare Ministerului Sanatatii.
De altfel, intreaga activitate medicala in cadrul acestor retele este coordonata de Ministerul Sanatatii.
Alte ministere si departamente din sectorul public, cu retea sanitara proprie sunt:
- Ministerul Apararii Nationale, conform OUG 14/2001;
- Ministerul Administratiei si Internelor, conform Legii 604/2003;
- Ministerul Justitiei, conform HG 736/2003;
- Serviciul Roman de Informatii, conform Legii 14/1992;
- Serviciul de Telecomunicatii Speciale, conform Legii 92/1996;
- Serviciul de Informatii Externe, conform Legii 1/1998;
- Serviciul de Protectie si Paza, conform Legii 191/1998.
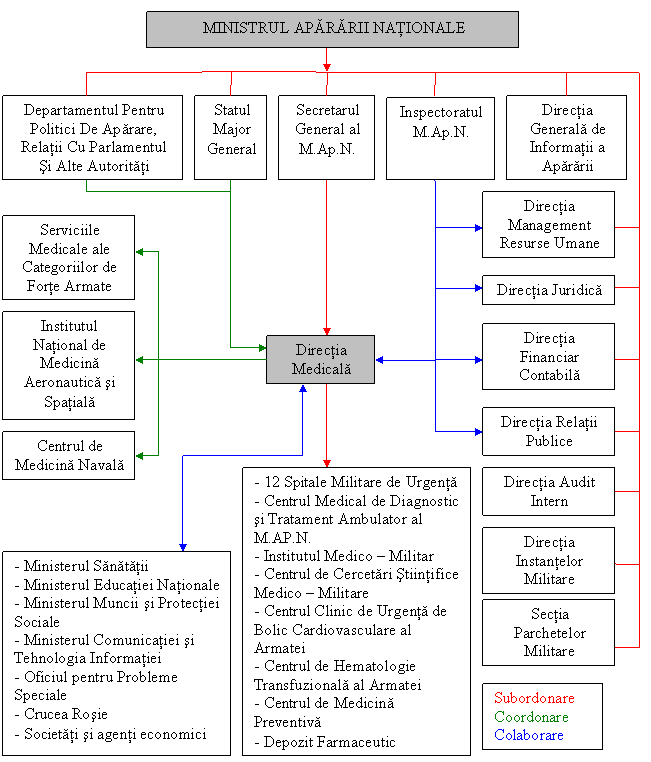
Dintre acestea, cel mai bine reprezentat la nivel national este Ministerul Apararii Nationale, cu o retea sanitara completa, care include spitale, farmacii de circuit inchis si de spital, depozite farmaceutice, sanatorii.
Organul de specialitate al Ministerului Apararii Nationale este Directia Medicala, unitate organizata si care functioneaza potrivit prevederilor OUG 14/2001 privind organizarea si functionarea M.Ap.N. si HG 217/2001 privind structura organizatorica si efectivele M.Ap.N..
Directia Medicala isi exercita functia principala si functiile complementare din domeniul organizarii, coordonarii si controlului sistemului de asistenta medicala in armata pe timp de pace, in situatii de criza si la razboi.
In activitatea specifica, Directia Medicala coopereaza cu structurile de conducere militare, Casa Asigurarilor de Sanatate a Apararii, Ordinii Publice, Sigurantei Nationale si Autoritatii Judecatoresti, precum si cu autoritatile civile care au responsabilitati in activitatea de asistenta medicala, sanitar - veterinara si sanitar - farmaceutica.
Directia Medicala a M.Ap.N. elaboreaza conceptia unitara pentru organizarea, dotarea si functionarea sistemului de asistenta medicala si sanitar - veterinara in armata, precum si pentru perfectionarea si modernizarea continua a activitatilor de asistenta medicala, in scopul prevenirii imbolnavirilor, pastrarii si imbunatatirii starii de sanatate, pentru mentinerea permanenta a unei capacitati ridicate de lupta a efectivelor armatei.
Tipurile de activitati specifice domeniului de asistenta medicala si sanitar - veterinara sunt urmatoarele:
a. Asistenta medicala curativa si de recuperare medicala
b. Medicina preventiva
c. Expertiza medico - militara
d. Asigurare cu materiale sanitar - farmaceutice (Marketingul suportului medical)
e. Asistenta sanitar - veterinara
f. Pregatirea operativa pentru lupta si de specialitate
g. Management resurse umane si mobilizare
h. Invatamant medico - militar
i. Cercetare stiintifica medicala si medico - militara
j. Activitate economico - financiara si logistica
k. Informatica medicala
Indeplinirea activitatilor in domeniul asistentei medicale in armata se realizeaza prin folosirea de resurse umane, materiale si financiare, pe mai multe nivele, dupa cum urmeaza:
1. Asistenta medicala primara:
- resursele umane - ofiteri medici, subofiteri sanitari - asistenti medicali, militari angajati pe baza de contract si militari in termen - sanitari din structura serviciilor medicale ale unitatilor din structura statelor majore ale fortelor armate;
- resurse financiare - bugetul pentru aparare si fonduri din bugetul asigurarilor sociale de sanatate;
- resurse materiale - medicamente si materiale sanitar - farmaceutice asigurate prin spitalele militare care unitatile sunt arondate pe principiul teritorial.
2. Asistenta medicala secundara si tertiara:
- resursele umane - ofiteri medici, subofiteri sanitari - asistenti medicali, asistente medicale ;I personal auxiliar din structura unit['ilor sanitare;
- resurse financiare - din venituri extrabugetare prin sistemul asigurarilor sociale de sanatate, din venituri proprii obtinute in conditiile legii, din alocatii si transferuri de la bugetul de stat pentru activitatile specifice;
- resurse materiale - medicamente si materiale sanitar - farmaceutice asigurate prin depozitele farmaceutice proprii, prin achizitii centralizate la nivelul Directiei Medicale si prin achizitii proprii.
3. Structuri de medicina preventiva, politie sanitara si politie sanitar - veterinara:
- resursele umane - ofiteri medici, medici veterinari, subofiteri sanitari - asistentie medicali, asistentie veterinari, salariati civili - medici, medici veterinari din structura proprie;
- resurse financiare - bugetul pentru aparare;
- resurse materiale - medicamente si materiale sanitar - farmaceutice asigurate prin depozitele farmaceutice proprii, prin achizitii centralizate la nivelul Directiei Medicale si prin achizitii proprii.
4. Structuri de suport logistic medical - Centrul de Hematologie Transfuzionala al Armatei si depozitele farmaceutice proprii:
- resursele umane - ofiteri medici, ofiteri farmacisti, subofiteri sanitari - asistenti medicali si de farmacie si personal auxiliar din structura unitatilor sanitare;
- resurse financiare - bugetul pentru aparare;
- resurse materiale - medicamente si materiale sanitar - farmaceutice asigurate prin achizitii centralizate la nivelul Directiei Medicale si prin achizitii proprii.
5. Structuri de recuperare medicala
- resursele umane - ofiteri medici, subofiteri sanitari - asistenti medicali, salariati civili, asistente medicale, kinetoterapeuti si personal auxiliar din structura sanatoriilor;
- resurse financiare - din venituri extrabugetare, prin sistemul asigurarilor sociale de sanatate, din venituri proprii obtinute in conditiile legii, din alocatii si transferuri de la bugetul de stat pentru activitatile specifice;
- resurse materiale - medicamente si materiale sanitar - farmaceutice asigurate prin achizitii centralizate la nivelul Directiei Medicale si prin achizitii proprii.
6. Aprovizionarea cu materiale sanitar - farmaceutice, sanitar - veterinare si aparatura medicala cuprinde totalitatea masurilor si activitatilor planificate, organizate si desfasurate intr-o conceptie unitara, cu scopul de a crea serviciului medical baza materiala necesara pentru acordarea oportuna si eficienta a ajutorului medical acordat ranitilor si bolnavilor, precum si pentru prevenirea si combaterea bolilor contagioase. Include aprovizionarea continua a formatiunilor medicale si a trupelor cu materiale sanitare, farmaceutice si aparatura medicala, precum si restabilirea starii de functionare a tehnicii medicale, aparaturii si instrumentarului medical deteriorat.
Mentenanta tehnicii medicale din dotarea formatiunilor medicale si a infirmeriilor de unitate cuprinde ansamblul de masuri, activitati si operatiuni care se planifica, organizeaza si executa in scopul exploatarii rationale a mijloacelor tehnice de resort medical din inzestrarea acestora, si pentru asigurarea conditiilor de lucru formatiunilor medicale.
In vederea realizarii normelor privind mentenanta dispozitivelor medicale s-au stabilit urmatoarele obiective:
redactarea nomenclatorului tehnicii din domeniul medico - militar;
stabilirea metodologiei de aplicare a normelor de mentenanta a dispozitivelor medicale;
stabilirea durate de viata a dispozitivelor medicale si a tehnicii din domeniul medico - militar in misiunile internationale, in situatii de criza si razboi.
DIAGRAMA DE RELATII FUNCTIONALE A DIRECTIEI MEDICALE

1.1.3 Unitati de asistenta sanitara in sistem privat, pentru populatie
Sistemul asigurarilor private reprezinta exceptia in tarile vestice, exponentul cel mai marcant al acestui model fiind SUA.
Principalele neajunsuri ale acestui model sunt accesibilitatea scazuta la asistenta sanitara si costurile ridicate pe care le implica. In SUA, de exemplu, desi se cheltuieste circa 14% din PIB pentru asistensa medicala, aproximativ 15% din populatie nu are acces la servicii, fapt ce a determinat includerea reformarii sistemului de asistenta sanitara intre temele majore ale dezbaterilor politice pre- si post- electorale.
Principalele avantaje ale asigurarilor private sunt: alegerea furnizorului si a gamei de servicii, transparenta in costurile si beneficiile oferite de sistem, si faptul ca finantarea nu depinde de obiectivele politice stabilite pe termen scurt.
Principalele dezavantaje se refera la: lipsa echitatii in contributie, slaba si nereglementata acoperire cu servicii fata de alte sisteme si uneori dificultatea de a controla total cheltuielile.
Tinind cont de aceste aspecte, ramaneau pentru Romania sistemul asigurarilor sociale de sanatate si sistemul serviciului national de sanatate bazat pe impozite generale.
Recent a fost adoptata si in Romania Legea asigurarilor private de sanatate nr. 212/2004, un pas inainte atat in dezvoltarea pietei asigurarilor, cat si in dezvoltarea sistemului sanitar privat, foarte putin reprezentat pana in prezent.
|
Politica de confidentialitate | Termeni si conditii de utilizare |

Vizualizari: 3546
Importanta: ![]()
Termeni si conditii de utilizare | Contact
© SCRIGROUP 2026 . All rights reserved