| CATEGORII DOCUMENTE |
| Alimentatie nutritie | Asistenta sociala | Cosmetica frumusete | Logopedie | Retete culinare | Sport |
Diabetul zaharat
Definitie
Diabetul zaharat (DZ) este un sindrom heterogen din punct de vedere etiologic, patogenic, clinic si terapeutic, caracterizat prin hiperglicemie cronica, determinata de scaderea secretiei de insulina si/sau de reducerea sensibilitatii la insulina a diverselor tesuturi (insulinorezistenta), in special a celui muscular, adipos si hepatic. Consecutiv hiperglicemiei, deficitului de insulina si hiperinsulinemiei (ca manifestare secundara a insulino-rezistentei) apar si perturbari ale metabolismului protidic, lipidic si hidroelectrolitic, conducand in final la o tulburare complexa a metabolismului energetic al organismului.
Hiperglicemia si celelalte anomalii asociate conduc la complicatii acute si cronice grave care determina reducerea duratei si a calitatii vietii pacientilor cu DZ.
Clasificarea perturbarilor metabolismului glucidic
In prezent, se foloseste clasificarea DZ intocmita in 1997 de Comitetul de Diagnostic si Clasificare ADA (Asociatia Americana de Diabet), adoptata de Organizatia Mondiala a Sanatatii (OMS) in 2000 si modificata ulterior in 2005; la DZ se adauga si alte perturbari glicemice, mai usoare decat DZ, denumite generic prediabet
Clasificarea etiologica a DZ
|
I. Diabet zaharat tip 1 (distructie de celule β, ce duce de regula la deficit absolut de insulina) A. Autoimun B. Idiopatic II. Diabet zaharat tip 2 (in care predomina fie insulinorezistenta cu deficit de secretie a insulinei sau predomina deficitul secretiei de insulina cu un grad variat de insulino-rezistenta) III. Alte tipuri specifice A. Defect genetic al functiei celulei = diabetul de tip adult al tanarului (MODY = maturity onset diabetes of the young): cromozomul 12, HNF-1 (MODY3), cromozomul 7, glucokinaza (MODY2), cromozomul 20, HNF-4 (MODY1), comozomul 13, IPF-1 (insulin promoter factor-1) (MODY4), cromozomul 17, HNF-1 (MODY5), cromozomul 2, Neuro D1 (MODY6), AND mitocondrial etc. |
Tabelul 1 (continuare)
|
B. Defecte genetice ale actiunii insulinei: insulinorezistenta tip A, leprechaunism, sindrom Rabson-Mendenhall, diabet lipoatrofic etc. C. Boli ale pancreasului exocrin: pancreatita cronica, pancreatectomie, fibroza chistica, hemocromatoza, pancreatopatie fibrocalculoasa, neoplasm, altele. D. Endocrinopatii: acromegalie, sindrom Cushing, hipertiroidism, feocromocitom, glucagonom, somatostatinom, altele. E. Diabet
indus de droguri si substante chimice: glucocorticoizi, hormoni
tiroidieni, diazoxid, diuretice tiazidice, -interferon,
acid nicotinic, vacor, pentamidina, agonisti F. Infectii: rubeola congenitala, citomegalovirus, altele. G. Forme rare de diabet indus imun: sindromul barbatului rigid (stiff-man syndrome), anticorpi antireceptori de insulina, altele. H. Alte sindroame genetice asociate cu diabetul zaharat: sindrom Down, sindrom Klinefelter, sindrom Turner, sindrom Wolfram, ataxie Friedreich, sindrom Laurence-Moon-Biedl, sindrom Prader-Willi, porfirie, distrofie miotonica etc. |
|
IV. Diabet zaharat gestational V. Prediabet A. Modificarea glicemiei bazale (MGB impaired fasting glucose = IFG): glicemia jeun: 110-125 mg%. B. Scaderea tolerantei la glucoza (STG impaired glucose tolerance = IGT): glicemia la 2 ore in timpul testului de toleranta la glucoza oral (TTGO): 140-199 mg%. |
DZ tip 1, denumit anterior DZ insulinodependent, cuprinde 5-10% din totalul pacientilor cu DZ. Administrarea insulinei exogene este indispensabila pentru supravietuire; in lipsa sa pacientii decedeaza in scurt timp. In cadrul sau se disting doua subtipuri:
autoimun (1A) - distrugerea celulelor β pancreatice este realizata prin mecanisme autoimune, markerii procesului autoimun fiind reprezentati de autoanticorpi: anticelule insulare, antiinsulina, antidecarboxilaza a acidului glutamic (GAD65), antitirozinfosfataza IA-2 si IA-2β;
idiopatic
(1B) - mecanismele care realizeaza distructia celulelor
β pancreatice nu sunt cunoscute.
DZ tip 2, denumit anterior DZ neinsulinodependent, include 90-95% dintre toti pacientii cu DZ.
Din punct de vedere terapeutic, DZ tip 2 cuprinde pacienti:
a) tratati numai cu regim alimentar (majoritatea);
b) tratati cu regim alimentar si medicatie antidiabetica orala;
c) tratati cu insulina (DZ tip 2 insulinonecesitant sau cu insulino-dependenta secundara), administrarea acesteia fiind necesara (dar nu indispensabila ca in DZ tip 1) pentru echilibrare metabolica si, implicit, pentru reducerea riscului complicatiilor cronice. Diabetul zaharat insulino-necesitant cuprinde, probabil, si cazuri de DZ tip 1, posibil la orice varsta, cu evolutie lenta catre momentul in care administrarea insulinei devine obligatorie si indispensabila supravietuirii, forma denumita diabet autoimun latent al adultului (LADA).
DZ tip 2 are diverse forme de severitate, de la cazuri usoare, cu glicemii jeun putin crescute (<140-150 mg%), la cele moderate si, respectiv, severe (cu glicemii >300 mg%), la care se impune a fi folosita insulinoterapia.
De remarcat este, de asemenea, ca DZ tip 2 se agraveaza pe parcursul evolutiei prin scadere progresiva a insulinosecretiei, ceea ce face ca, dupa 10-15 ani de durata a bolii, insulinoterapia sa fie necesara la aproape 70- 80% dintre cazuri.
Alte tipuri specifice de diabet cuprind DZ asociat cu unele stari patologice si sindroame, si era denumit, nu cu multi ani in urma, DZ secundar (unor cauze bine conturate), spre deosebire de DZ primar, esential, idiopatic in care cauzele si mecanismele nu erau evidente.
Diabetul gestational este definit ca orice grad de perturbare a metabolismului glucidic (intoleranta la glucoza) care se manifesta sau este recunoscuta prima data in cursul sarcinii. In unele situatii, poate fi vorba si despre un diabet preexistent, dar necunoscut, nediagnosticat pana atunci. Din aceste motive, femeia considerata a avea diabet gestational trebuie dispensarizata si supravegheata ani de zile dupa sarcina. Diabetul gestational complica 1-5% dintre sarcini. DZ cunoscut, preexistent sarcinii nu va fi etichetat ca diabet gestational.
Prediabetul, termen care s-a impus in ultimii ani, cuprinde stari patologice caracterizate prin niveluri ale glicemiei ( jeun si/sau la 2 ore in cursul TTGO) peste cele considerate normale, dar sub cele necesare diagnosticului de DZ. Din cadrul prediabetului fac parte:
a) modificarea glicemiei bazale (MGB) definita prin glicemie jeun de 110-125 mg%. Asociatia Americana de Diabet (ADA) si Federatia Inernationala de Diabet (IDF) au propus, in 2004, modificarea criteriilor de diagnostic a MGB la 100-125 mg%, propunere ce nu a fost adoptata, inca, de OMS;
b) scaderea tolerantei la glucoza (STG) definita printr-o glicemie la 2 ore in timpul testului de toleranta la glucoza oral (TTGO) de 140-199 mg%.
Persoanele cu MGB si/sau STG au risc crescut de a dezvolta DZ, riscul lor cardiovascular fiind crescut, asemanator cu al celor cu DZ.
Diagnostic
Diagnostic pozitiv
Diagnosticul pozitiv se bazeaza pe semne clinice si pe explorari de laborator.
Circumstantele de diagnostic pozitiv al DZ:
a) in prezenta semnelor clinice revelatoare, diagnosticul fiind, de regula, tardiv;
b) intamplator, cand bolnavului i se efectueaza un set de analize de laborator, intre care si glicemia, semnele clinice fiind discrete sau absente;
c) in prezenta complicatiilor DZ, diagnostic, de asemenea, tardiv;
d) activ, la persoanele cu risc crescut de DZ.
A. Tablou clinic
Este tipic in aproximativ 50% dintre cazuri, in rest fiind putin exprimat sau absent.
Principalele semne sunt:
a) poliuria (diureza >2000 ml/24 ore) produsa prin mecanism osmotic;
b) polidipsia;
c) scaderea ponderala (rezultat al exagerarii catabolismului proteic si lipidic si al deshidratarii). In general, este mai frecventa in DZ tip 1 si poate sa fie moderata sau foarte exprimata (10-20 kg in cateva saptamani sau luni);
d) astenia, scaderea fortei fizice si intelectuale;
e) polifagia insoteste unele cazuri de DZ tip 1 la debut.
f) semnele complicatiilor infectioase si degenerative (balanopostita, vulvovaginita, gangrena etc.).
Poliuria, polidipsia si scaderea inexplicabila in greutate sunt considerate semnele clasice, hippocratice ale DZ.
B. Diagnostic de laborator
Examenele de laborator confera certitudinea existentei DZ.
a) glicemia din plasma, recoltata intamplator (in orice moment al zile, indiferent de intervalul de timp fata de ultima masa):
glicemie <140 mg% = normal
glicemie ≥200 mg% = DZ
b) glicemia din plasma, recoltata jeun (fasting pe nemancate, la cel putin 8 ore de ultima masa)
glicemie <110 mg% = normal
glicemie 110-125 mg% = modificarea glicemiei bazale (MGB)
glicemie ≥126 mg% = DZ
c) testul de toleranta la glucoza pe cale orala TTGO) - se indica in urmatoarele situatii: cand laboratorul arata valori ale glicemiei jeun intre 100 si 125 mg%; la persoane cu risc diabetogen crescut, indiferent de valoarea glicemiei jeun (ereditate diabetica certa, obezitate, femei care au nascut copii cu greutatea peste 4000 g); pentru diagnosticul DZ gestational si in orice alta situatie ce ridica suspiciunea de DZ.
TTGO se efectueaza si se interpreteaza dupa criterii OMS: cu trei zile inainte de testare se indica o alimentatie cu cel putin 150 g de glucide (deci nu post sau cura de slabire); in ziua TTGO, se recolteaza sange venos pe anticoagulant pentru dozarea glicemiei jeun din plasma rezultata; imediat dupa aceasta subiectul va trebui sa ingere o solutie din 75 g de glucoza pulvis dizolvata in 300 ml de apa (concentratie 25%) in decurs de 5 minute. Dupa doua ore se repeta prelevarea de sange in acelasi mod. Dozarea glicemiei se face prin metoda enzimatica, cu glucozoxidaza.
Interpretarea rezultatelor se face in functie de valoarea glicemiei la 2 ore:
glicemie <140 mg% = normal
glicemie 140-199 mg% = scaderea tolerantei la glucoza (STG)
glicemie ≥200 mg% = DZ
In prezent, se considera ca efectuarea TTGO nu aduce beneficii notabile fata de glicemia jeun. Totusi, se considera ca este util la:
1. Orice individ in varsta de peste 45 de ani (cu repetare din 3 in 3 ani).
2. Subiecti cu risc crescut pentru DZ
a) persoane cu ereditate sigura la rude de gradul I;
b) supraponderali si obezi;
c) femei care au nascut copii macrosomi ( 4000 g la termenul de 9 luni) sau au fost diagnosticate cu diabet gestational;
d) hipertensivi ( 140/90 mmHg);
e) subiecti cu HDL 35 mg% si/sau trigliceride 250 mg%;
f) pacienti cu STG sau MGB diagnosticati in prealabil.
TTGO 2h (mg%)
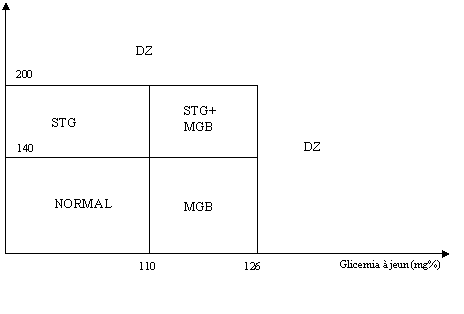
![]() Categoriile de
toleranta la glucoza in functie de
Categoriile de
toleranta la glucoza in functie de
glicemia jeun si glicemia la 2 ore in cursul TTGO
C. Criterii de diagnostic al diabetului zaharat
1. simptome de DZ plus glicemie in orice moment al zilei ≥200 mg% (11,1 mMol/L)
sau
2. glicemie jeun ≥126 mg% (7 mMol/L)
sau
3. glicemia la 2 ore din cursul TTGO ≥200 mg% (11,1 mMol/L)
In absenta simptomelor clinice evocatoare sau a unei hiperglicemii indubitabile, testele trebuie sa fie reconfirmate prin repetarea lor, in aceleasi conditii, in alta zi (pentru a exclude o eventuala eroare de laborator).
Diagnosticul de tip al diabetului zaharat
In cadrul heterogenitatii clinice a DZ, trebuie deosebite, in primul rand, cele doua mari forme clinice ale sale: DZ tip 1 (5-10%) si DZ tip 2 (90-95%).
Diagnosticul diferential intre DZ tip 1 si DZ tip 2
|
Caracteristica |
DZ tip 1 |
DZ tip 2 |
|
Varsta la debut |
de obicei sub 30 de ani |
de obicei peste 40 ani |
|
Tendinta spre cetoza |
mare |
rara, dar posibila |
|
Tablou clinic |
semne evidente, frecvente dezechilibre |
variabil, rareori semne severe |
|
Greutate corporala |
normo- sau subponderal* |
frecvent obez (80%) |
|
Insulinemie |
deficit absolut, sever |
variata (hipo-, normo-, hiperinsulinemie) |
|
|
da |
nu |
|
Asociere cu alte boli autoimune |
da |
nu |
|
Tratament cu insulina |
indispensabil |
frecvent (DZ insulinonecesitant) |
*Specificam ca prezenta obezitatii nu infirma, totusi, diagnosticul de DZ tip 1.
Cetoacidoza diabetica (CAD)
CAD este cea mai frecventa complicatie acuta metabolica in DZ. Pentru definirea ei este obligatorie prezenta a doi factori: hiperglicemia si cetoza (cresterea productiei si concentratiei corpilor cetonici in sange). La acestia se adauga de multe ori si un al treilea: acidoza.
Hiperglicemia este cauzata atat de scaderea utilizarii periferice a glucozei, cat si de cresterea productiei sale (prin glicogenoliza si prin gluconeogeneza pe seama glicerolului si a aminoacizilor glucoformatori). Ea determina restul perturbarilor metabolice din CAD.
Cresterea concentratiei corpilor cetonici (acidul acetoacetic, acidul betahidroxibutiric si acetona) in sange cu aparitia lor in urina este rezultatul sintezei din acizi grasi liberi, proveniti prin lipoliza intensa, secundara deficitului de insulina. Primii doi sunt nevolatili; acetona este volatila si confera halena caracteristica din CAD.
Acidoza este consecinta cresterii concentratiei corpilor cetonici. Ea poate lipsi in formele usoare (cetoza).
CAD se caracterizeaza si prin existenta unor tulburari hidro-electrolitice, care pot fi extrem de severe. Cand glicemia depaseste pragul renal (180 mg%), apare glicozuria, cu atat mai marcata cu cat valorile glicemice sunt mai mari. Prin mecanism osmotic, glicozuria induce poliurie si, in lipsa aportului hidric corespunzator, deshidratare celulara si extracelulara, cu hipovolemie. Se explica, astfel, senzatia de sete intensa a pacientilor cu CAD, precum si uscaciunea tegumentelor si mucoaselor prezenta in formele severe.
Prin diureza abundenta se pierd si electroliti in cantitati mari. Dintre acestia, deficitul de K+ are un rol important: pacientii cu CAD au intotdeauna un capital potasic scazut, lucru de care trebuie tinut cont atunci cand se conduce terapia.
Hipovolemia determina hipoperfuzie renala si insuficienta renala, care agraveaza, la randul sau, acidoza.
Factorii favorizanti sau precipitanti ai CAD sunt: intreruperea tratamentului insulinic in DZ tip 1, infectiile acute severe, infarctul miocardic acut, pancreatitele acute, stresul chirurgical sau traumatic etc. Alteori, cetoacidoza se instaleaza la un diabetic inca necunoscut, diagnosticul fiind stabilit cu aceasta ocazie (cetoacidoza inaugurala).
Stadializarea CAD
Stadializarea cetoacidozei diabetice
|
Stadiul |
pH |
CO2 total (mmol/L) |
Baze-exces (mmol/L) |
|
Cetoza | |||
|
Precoma | |||
|
Coma cetoacidozica |
Diagnosticul CAD se bazeaza pe semnele clinice si, mai ales, de laborator.
1. Cetoza poate sa nu prezinte semne clinice sau acestea sunt reprezentate de poliurie accentuata, polidipsie, astenie, eventual deshidratare usoara si halena de acetona. Glicemia este cuprinsa, de obicei, intre 250 si 300 mg%, este prezenta glicozuria, pH-ul este 7,31 si CO2 total normal sau moderat scazut.
2. Precoma diabetica determina intotdeauna simptome si semne:
a) aspect general modificat, cu facies palid sau, din contra, vultuos, uneori cu extremitati reci;
b) semne de deshidratare: limba uscata, prajita, cu depozite alb-galbui, tegumente uscate cu pliu persistent, globi oculari hipotoni, tahicardie, tendinta la hipotensiune arteriala, oligurie;
c) respiratie Kussmaul ca semn de acidoza;
d) semne digestive: greturi, varsaturi (prin pareza gastrica), dureri abdominale intense si chiar aparare musculara (pseudoabdomen acut, ce poate duce la confuzia cu abdomenul acut chirurgical si la laparotomii inutile, mai ales in cetoacidozele inaugurale);
e) semne neurologice: astenie accentuata, scadere a tonusului muscular, reducere pana la abolire a reflexelor osteotendinoase, dezorientare si somnolenta (aceste manifestari sunt cauzate de deshidratare, acidoza si cresterea osmolaritatii serului). Biologic, in CAD avansata se intalnesc: hiperglicemie, de regula peste 500 mg% (400-700 mg%), glicozurie, cetonurie extrem de intensa, pH intre 7,30 si 7,21, CO2 total intre 15 si 11 mmol/L si tulburari electrolitice ca in coma diabetica.
3. Coma diabetica cetoacidozica este o stare extrem de grava, ce pune in pericol viata bolnavului in absenta unui tratament competent. Profunzimea tulburarilor metabolice este atat de mare, incat aceasta coma este considerata o adevarata furtuna metabolica. De aceea, reprezinta o mare urgenta medicala, al carei tratament trebuie sa inceapa la locul diagnosticului (domiciliul bolnavului, cabinetul medicului de familie, unitatea de primire a urgentelor etc.).
Semnele clinice sunt asemanatoare cu cele din precoma diabetica, dar mult mai intense. Deshidratarea este maxima, dispneea Kussmaul devine impresionanta prin frecventa si amplitudinea respiratiilor, simptomatologia digestiva este severa. Bolnavul este inert, flasc, cu sau fara pierdere de constienta. Trebuie mentionat faptul ca termenul de coma, in acest caz, nu are semnificatia clasica, aceea de pierdere a constientei. Aceasta este abolita numai in foarte putine cazuri (sub 10%).
Definitia comei este eminamente biologica: pH 7,20, CO2 total 10 mmol/L. Laboratorul mai arata hiperglicemie peste 700-800 mg%, glicozurie si cetonurie intense, precum si tulburari hidroelectrolitice. In precoma si coma, capitalul total al K+ este intotdeauna foarte scazut. Potasemia, in schimb, poate fi normala sau chiar crescuta, deoarece acidoza determina extragerea acestui ion din celule. Desi nu exista un paralelism riguros intre capitalul K+ si potasemie, se poate spune astfel: daca potasemia este usor crescuta, capitalul total este putin scazut; cand potasemia este in limite normale (3,5-5,3 mmol/L), capitalul de K+ este redus moderat; daca potasemia este scazuta, capitalul este foarte diminuat. Aprecierea potasemiei prin dozari repetate este extrem de importanta pentru conducerea tratamentului, iar hipopotasemia trebuie corectata prompt, din cauza riscului mare al aritmiilor ventriculare. Sodiul total este scazut, dar natremia este fie normala, fie diminuata (mai rar crescuta). Reducerea natremiei este cauzata de hemodilutia indusa de hiperglicemie: 1 g/l (sau 100 mg%) de glucoza in plus in spatiul extracelular reduce concentratia Na+ cu 2 mEq/l, prin dilutie cu lichidul extras din celule. Osmolaritatea plasmei (normala intre 280 si 310 mOsm/L) creste prin deshidratare, hiperglicemie si hipercetonemie. In clinica, aceasta va fi calculata cu ajutorul unei formule:
glicemie (mg%) uree (mg%)
![]()
![]() Osm (mOsm/L) = 2 (Na+ + K+)
+ +
Osm (mOsm/L) = 2 (Na+ + K+)
+ +
18 6
Alte teste de laborator modificate: leucocitoza (10.000-20.000/mm3, prin hemoconcentratie, valori mai mari semnificand, de obicei, o infectie asociata); cresterea ureei sanguine (deshidratare); creatinina fals crescuta la diabetici cu functie renala normala (prin interferenta de culoare a acetoacetatului cu acidul picric, folosit de metoda de dozare); amilazele moderat, dar fals, crescute (componenta parotidiana si interferenta cu corpii cetonici), insa si reale si cu valori deosebit de mari in pancreatitele acute adevarate.
Diagnosticul diferential al comei diabetice
In prezenta unei come la un pacient diabetic, mai ales daca acesta este tratat cu insulina, primele diagnostice luate in considerare sunt coma hipoglicemica si coma cetoacidozica.
Diferentierea comei cetoacidozice de cea hipoglicemica
|
Criteriul |
Coma cetoacidozica |
Coma hipoglicemica |
|
Debut |
lent, progresiv |
rapid (minute), uneori neprecedata de semne de alarma |
|
Hidratare |
deshidratare |
normala, transpiratie adesea, dar neobligatorie in comele prelungite sau la cei cu anhidroza prin neuropatie vegetativa |
|
Tonus muscular |
scazut |
crescut, contracturi |
|
Neuropsihic |
linistit, aton |
agitat, adesea, cu convulsii si semnul Babinski (bilateral sau unilateral), putand mima o coma neurologica |
|
Biologic |
hiperglicemie, glicozurie, cetonurie |
hipoglicemie (sub 50 mg%), de regula, fara glicozurie si fara cetonurie |
Nu trebuie omis faptul ca diabeticii pot dezvolta si come de alta natura:
come neurologice (frecvente);
come acidotice de alta etiologie: uremica, intoxicatii exogene (etanol, metanol, antigeluri etc.);
coma hiperglicemica hiperosmolara (vezi mai jos);
coma mixta, diabetica si lactica (vezi mai jos);
orice alta coma.
Tratamentul CAD
Tratamentul CAD se face tinand cont de faptul ca factorul determinant este deficitul sever de insulina, ca in CAD exista frecvent tulburari hidroelectrolitice si acidobazice (deshidratare, deficit de K+, acidoza metabolica) si ca, adeseori, exista un factor precipitant (infectie, infarct miocardic acut, pancreatita acuta etc.).
Mijloacele terapeutice sunt reprezentate de:
insulina;
solutii perfuzabile (NaCl 9, glucoza 5-10%);
solutii electrolitice;
bicarbonat de Na (solutie 14) sau 8,4%;
dieta anticetogena;
terapia factorilor precipitanti.
Terapia este nuantata in functie de gradul de severitate a CAD si, mai ales, de prezenta sau absenta tolerantei digestive.
Daca pacientul are toleranta digestiva (cazul cetozei sau, uneori, al precomei), se vor lua urmatoarele masuri terapeutice:
1. Dieta anticetogena pe perioada cat persista cetonuria, formata din 250 g de glucide, lipsita de proteine si lipide. Exemple de alimente permise: gris si orez fierte in apa, legume si fructe crude sau fierte, cartofi, paste fainoase, paine.
2. Administrarea obligatorie a insulinei cu actiune scurta (insulina regular), in patru injectii s.c., la interval de 6 ore. Insulinoterapia se administreaza astfel atat timp cat exista cetonurie. Ulterior, se trece la o schema uzuala iar in cazul pacientilor cu DZ tip 2, dupa caz, se poate administra medicatie orala sau chiar numai dieta.
3. Tratamentul cauzei precipitante, daca aceasta exista.
Daca pacientul nu are toleranta digestiva
Obiectivele terapeutice urmarite sunt:
1. Restabilirea metabolismului intermediar si, in special, a utilizarii glucozei, prin insulinoterapie, sub forma insulinei regular administrata obligatoriu i.v. Doza initiala este de 0,3 u/kgc, in bolus, urmata de 0,1 u/kg corp/ora (administrata de preferat cu injectomatul sau in solutiile perfuzate). Este de dorit ca ritmul de scadere a glicemiei sa nu fie mai mare de 75-100 mg%/ora, fiindca o prabusire rapida a acesteia favorizeaza aparitia edemului cerebral.
2. Refacerea deficitului de apa si electroliti
Deficitul hidric din CAD poate ajunge la 5-10 litri si trebuie refacut rapid. Solutia administrata initial este NaCl 9 ; concentratia de 4,5 se indica numai daca natremia este mai mare de 150 mmol/L.
Ritmul perfuziei de lichide este rapid la inceput (2 litri in primele doua ore), daca starea hemodinamica o permite, apoi mai lent, adica 500 ml pe ora in urmatoarele 4 ore si ulterior 250 ml pe ora, pana la cantitatea de 5-10 litri in primele 18-24 de ore.
Atunci cand glicemia se reduce sub 250 mg%, se alterneaza perfuziile de solutie de NaCl 9 cu cele de glucoza izotona (5%) sau hipertona (10-20%). Pentru acestea din urma, se injecteaza o cantitate suplimentara de insulina (1 u pentru 2 g de glucoza).
Combaterea tulburarilor potasiului reprezinta un obiectiv esential al terapiei. K+ se poate administra atunci cand se cunosc valorile potasemiei si cand exista diureza. Forma sub care se indica este in special solutia de KCl 7,45% (1 ml solutie contine 1 mmol K+), cu exceptia hipofosfatemiilor, cand primii 40 mmol de K+ se administreaza ca fosfat de K+. In general, cantitatea de K+ injectata nu trebuie sa depaseasca 150 mmol/24 ore.
3. Combaterea acidozei.
Acidoza exercita efecte negative asupra aparatului cardiovascular, aparatului respirator si sistemului nervos central. De cele mai multe ori, ea se corecteaza dupa ce pacientului i se administreaza insulina si este hidratat corespunzator.
Folosirea bicarbonatului de sodiu ca masura de rutina este discutabila. Justificarea acestei prudente este riscul alcalinizarii rapide, ce poate induce trei inconveniente majore: hipoxia tisulara, alcaloza hipocloremica si acidoza sistemului nervos central.
In prezent, se admite ca alcalinizarea cu bicarbonat de sodiu sa se efectueze cu prudenta si numai la pH <7. Forma sub care se administreaza este solutia NaHCO3 14 (6 ml solutie contin 1 mmol HCO3-) sau 8,4% (1ml contine 1 mmol HCO3-). Deficitul de bicarbonat se calculeaza dupa formula:
(Rezerva alcalina normala rezerva alcalina reala) x G x 0,35 = mmol HCO3-
Desi aceasta cantitate ar normaliza bicarbonatul, in practica se administreaza numai o treime din ea, cu deosebita prudenta. De exemplu, la o rezerva alcalina de 5 mmol/L si o greutate de 60 kg, deficitul de bicarbonat este (26-5) x 60 x 0,35 = 441 mmol HCO3-. Se vor administra doar 441 : 3 = 147 mmol NaHCO3-.
4. Tratamentul factorilor predispozanti, atunci cand acestia exista, este obligatoriu.
5. Evitarea complicatiilor terapiei. Tratamentul rau condus, fie insuficient, fie intempestiv, al precomei si comei diabetice, poate determina o serie de complicatii terapeutice: edem cerebral, hipoglicemie, hipo-potasemie, hiperhidratare, alcaloza hipocloremica etc.
Dintre acestea, cea mai de temut complicatie este edemul cerebral. Acesta apare mai ales la copil, are o rata a mortalitatii crescuta (chiar 70%) dar, din fericire, este rar. Din punct de vedere clinic, tabloul edemului cerebral se instaleaza dupa un interval de 2-16 ore de tratament al comei, fiind relativ caracteristic: dupa ce au aparut ameliorari, atat clinice, cat si biologice (ale glicemiei, osmolaritatii, potasemiei), urmeaza o recadere, cu reinstalarea starii de coma, hiperpirexie, edem papilar, midriaza. Decesul se produce prin stop respirator. Mecanismele de aparitie a edemului cerebral nu sunt prea clare, fiind incriminata scaderea rapida a glicemiei si, deci, a osmolaritatii extracelulare, cu hiperhidratare consecutiva a sistemului nervos central.
Dupa ameliorare clinica si reluarea tolerantei digestive, se trece la alimentatie orala si administrarea s.c. a insulinei, dupa cum am descris la tratamentul cetozei.
Coma diabetica hiperosmolara
Se defineste prin urmatoarele elemente:
a) glicemie >600 mg%;
b) osmolaritate a serului >350 mOsm/L;
c) bicarbonat seric >15 mmol/L;
d) pH >7,30;
e) cetonurie absenta;
f) deprimare moderata sau severa a constientei (coma clinica).
In mod tipic, coma diabetica hiperosmolara apare la pacienti in varsta, adesea cu DZ tip 2 necunoscut pana atunci, cu factori precipitanti ca infectii diverse sau infarct miocardic acut. Pacientii prezinta tabloul unei deshidratari importante fara acidoza (respiratia Kussmaul lipseste) si fara corpi cetonici in urina.
Prognosticul este foarte grav, decesul producandu-se in peste 50% dintre cazuri. Tratamentul este acelasi cu cel al CAD, fara administrarea de alcaline.
Coma mixta (diabetica cu acidoza lactica)
Este o complicatie metabolica acuta foarte rara, dar extrem de grava, fiind un exemplu tipic de acidoza de provenienta dubla, produsa prin asocierea celei induse de hiperglicemie cu cea determinata de acidul lactic.
Criteriile de diagnostic al acidozei lactice sunt:
a) concentratia sanguina a lactatului (normal: 0,7-1,2 mmol/L) peste 5 mmol/L; intervalul 2-5 mmol/L este interpretabil in functie de contextul clinic;
b) pH arterial <
Cauzele acidozei lactice sunt: socul de diverse cauze, anemiile severe, hipoxiile severe, intoxicatia cu monoxid de carbon, diverse carcinoame, unele afectiuni hepatice, unele medicamente (biguanide, acetaminofen, salicilati), etanolul, metanolul si unele defecte metabolice congenitale.
Din punct de vedere clinic, acidoza lactica asociata diabetului debuteaza brutal (in cateva ore), cu astenie rapid progresiva, urmata de crampe musculare si abdominale, polipnee si coma profunda cu tendinta la soc, oligurie si hipotermie. Diagnosticul de certitudine se stabileste prin dozarea lactatului, dar este sugerat de existenta unei acidoze severe, disproportionata fata de valoarea hiperglicemiei, ca si de prezenta cauzelor citate anterior. Mortalitatea este extrem de ridicata.
Tratamentul urmareste:
a) indepartarea cauzei declansante;
b) mentinerea debitului cardiac si refacerea perfuziei tisulare (combaterea socului, oxigenoterapia);
c) alcalinizarea cu refacerea pH-ului prin administrarea de solutii alcaline ca THAM, amestec de bicarbonat de sodiu si carbonat de sodiu, si chiar numai bicarbonat de sodiu 14 ;
d) administrarea dicloroacetatului, substanta ce creste utilizarea lactatului si oxidarea piruvatului;
e) efectuarea dializei extrarenale.
Hipoglicemia postinsulinica
Hipoglicemia reprezinta cel mai frecvent si cel mai grav efect advers, uneori mortal; al tratamentului cu insulina. Ea se defineste prin glicemii mai mici de 65 mg% (3,6 mmol/L).
Hipoglicemiile pot aparea dupa orice tip de insulina si au ca efect principal suferinta cerebrala (glucoza fiind singurul substrat energetic al neuronului) prin scaderea consumului de oxigen al creierului, cu atat mai grava cu cat glicemia este mai mica.
Desi nu exista diabetic tratat cu insulina (DZ tip 1 sau DZ tip 2) care sa nu fi prezentat hipoglicemii, este important ca acestea sa fie extrem de rare, fiindca fiecare episod determina deteriorarea unui numar de neuroni in plus. Uneori, dupa ani de zile de boala, capacitatea intelectuala scade foarte mult la varste relativ tinere (in jur de 50 de ani), situatie numita encefalopatie cronica posthipoglicemica.
Factorii care favorizeaza aparitia hipoglicemiilor postinsulinice sunt foarte variati: a) supradozajul insulinei, mai frecvent in tratamentul intensiv;
b) intervalul prea mare dintre injectia de insulina si masa cu glucide sau cantitatea prea mica a acestora;
c) nealimentarea (adormire);
d) injectarea intr-un vas de sange;
e) efortul fizic mai mare decat cel obisnuit, fara masuri de precautie;
f) asocierea de varsaturi si diaree;
g) ingestie de alcool etc.
Manifestarile clinice sunt extrem de polimorfe, in functie de valoarea glicemiei si de factori individuali. Semnele si simptomele hipoglicemiei sunt determinate prin doua mecanisme:
- scaderea substratului energetic al celulei nervoase (simptome neuroglicopenice): oboseala neobisnuita si rapid instalata, neatentie, cefalee, mai ales frontala si cu orar fix, diplopie, dezorientare, parestezii peribucale, putand merge pana la coma, convulsii. Se pozitiveaza semnul Babinski.
- secretia hormonilor de contrareglare (primul se secreta adrenalina, apoi urmeaza STH si glucocorticoizii), care tind atat sa creasca glicemia, cat si sa semnaleze organismului o stare de stres: transpiratii, tremuraturi, iritabilitate, agitatie, palpitatii. Acesti hormoni determina o reactie din partea ficatului, in prima etapa se produce o eliberare a glucozei stocate sub forma de glicogen, prin glicogenoliza, iar, ulterior, daca hipoglicemia persista, are loc si gluconeogeneza.
Din punctul de vedere al severitatii, hipoglicemiile pot fi usoare, moderate si severe.
In formele usoare si moderate pot aparea: transpiratii, tremuraturi, dureri epigastrice, senzatie de foame imperioasa, parestezii peribucale,
In formele severe se adauga pierderea constientei (coma) si convulsiile, semnul Babinski bilateral.
Daca nu este depistat la timp, diabeticul in coma hipoglicemica poate deceda prin decerebrare.
Este important de notat faptul ca unii pacienti isi pierd semnele de alarma ce apar in formele usoare prin perturbarea contrareglarii adrenergice, fenomen ce poarta numele de hypoglycemia unawareness, acestia intrand rapid in coma. In aceste situatii, pentru perceperea hipoglicemiilor, se pot efectua antrenamente de sesizare a hipoglicemei, de exemplu, prin efectuarea mentala a unor calcule matematice extrem se simple la orice suspiciune de hipoglicemie. Daca, intr-adevar este vorba despre o hipoglicemie, aceste calcule vor fi dificile.
Mai trebuie spus ca unii diabetici raman asimptomatici la glicemii incredibil de scazute (sub 30 mg%), iar altii prezinta semne usoare si moderate la glicemii aflate in zona normalului.
Tratamentul hipoglicemiilor usoare si moderate: ingestia de glucoza sau zahar, ca atare, sau ceai indulcit, siropuri, bauturi dulci (sucuri de fructe, Coca Cola, Fanta, Pepsi) etc. Aceasta masura este urgenta, evolutia spre coma fiind rapida. De aceea, toti diabeticii trebuie sa poarte asupra lor in permanenta glucoza, zahar, bomboane moi, precum si o legitimatie din care sa reiasa ca urmeaza tratament insulinic.
In coma hipoglicemica se administreaza glucagon 1-2 mg i.m., el crescand glicemia datorita eliberarii glucozei din glicogenul hepatic; daca nu exista glucagon, se injecteaza solutie de glucoza hipertona (33% in Romania) i.v., pana la revenirea din aceasta stare (uneori peste 300 ml). Deoarece este vorba despre o mare urgenta, tratamentul se efectueaza imediat la locul diagnosticului. Glucoza 33% determina o revenire mai rapida datorita actiunii ei instantanee de crestere a glicemiei, pe cand, dupa administrarea de glucagon trec 15-20 de minute pana la aparitia efectului.
Daca in primul moment nu se poate face diferentierea sigura intre coma hiperglicemica si cea hipoglicemica (datorita, in special, anhidrozei) si in lipsa dozarii glicemiei, coma se trateaza ca si cum ar fi vorba despre hipoglicemie: 50-100 ml glucoza 33%, deoarece nu dauneaza celei dintai, fiind in schimb salvatoare in cea de-a doua eventualitate. Acest aspect este extrem de important, deoarece, deseori, nu este posibila dozarea glicemiei, iar coma hipoglicemica necesita un tratament rapid.
Dupa revenirea dintr-o coma hipoglicemica, se indica internarea pentru elucidarea factorilor ei favorizanti si pentru reluarea insulinoterapiei sub control strict, fiindca in practica, adesea, de teama unor noi hipoglicemii, se intrerupe pentru prea mult timp administrarea insulinei, ceea ce in DZ tip 1 poate determina trecerea in cetoacidoza, uneori severa.
|
Politica de confidentialitate | Termeni si conditii de utilizare |

Vizualizari: 4237
Importanta: ![]()
Termeni si conditii de utilizare | Contact
© SCRIGROUP 2025 . All rights reserved