| CATEGORII DOCUMENTE |
| Alimentatie nutritie | Asistenta sociala | Cosmetica frumusete | Logopedie | Retete culinare | Sport |
FIZIOLOGIA APARATULUI DIGESTIV
Functia de secretie
Saliva: proprietati, compozitie, rol, mecanism de elaborare, reglare
Sucul gastric: proprietati, compozitie, rol, mecanismul de elaborare al HCl, reglarea secretiei gastrice (faza cefalica, faza gastrica, faza intestinala)
Sucul pancreatic: proprietati, compozitie, rol, mecanism de elaborare, reglarea secretiei pancreatice
Sucul intestinal: proprietati, compozitie, rol, reglarea secretiei intestinale
 Bila:
proprietati, compozitie, rol, mecanismul colerezei, reglarea secretiei biliare
Bila:
proprietati, compozitie, rol, mecanismul colerezei, reglarea secretiei biliare
1. SECRETIA SALIVARA
1.1. Structura glandelor salivare
Glandele salivare sunt reprezentate de glandele parotide, submaxilare si sublinguale, precum si de glandele salivare mici diseminate la nivelul mucoasei bucale. Au o structura tubulo-acinoasa, fiind alcatuite din lobuli care reprezinta unitatea morfo-functionala. Fiecare lobul este alcatuit din acini, ducte intercalate si ducte striate. Mai multe ducte lobulare formeaza ductul excretor principal.
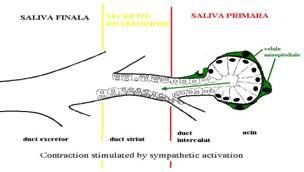
Celulele acinare secretoare sunt de doua tipuri: seroase si mucoase. Celulele seroase contin granulatii mici cu zimogen si secreta amilaza salivara. Celulele mucoase secreta mucus. Glandele parotide sunt exclusiv seroase, glandele submaxilare si sublinguale sunt mixte, seroase si mucoase, iar micile glande salivare din cavitatea bucala sunt exclusiv mucoase.
1.2. Proprietati, compozitie, rol
Proprietati
Volumul salivei este de aproximativ 1-1,5 l/zi dar poate varia in functie de anumite stari: in repaus alimentar - 0,3-0,5 ml/min, in somn - 0,08 ml/min, iar in urma stimularii alimentare poate ajunge pana la 2-7 ml/min.
Aspectul salivei este opalescent, filant.
pH-ul salivei este de 6,7 (5,6-8) si creste odata cu fluxul salivar (creste concentratia bicarbonatului).
Osmolaritatea salivei este intre 50-100mOsm/l.
Compozitia chimica a salivei
Saliva contine 99,5% apa si 0,5% reziduu uscat format din substante anorganice 0,2% si substante organice 0,3%. Componente:
Amilaza salivara hidrolizeaza amidonul preparat pana la maltoza trecand prin stadii intermediare de dextrine. Actioneaza optim cand pH-ul este in jur de 7, dar isi poate continua activitatea si la nivel gastric, pana cand valoarea pH-ului scade sub 4.
Mucinele salivare au rol in formarea bolului alimentar, asigura masticatia, deglutitia si vorbirea, participa la sistemele tampon salivare.
Natriul si clorul sunt in concentratie mai mica in saliva decat in plasma (1/7 - 1/10 din concentratia plasmatica)
Potasiul este in concentratie mai mare decat in plasma ( de 6 ori).
Bicarbonatul este in concentratie mai mare ca in plasma (de 2-3 ori mai mare)
Calciul se gaseste sub forma de saruri anorganice si sub forma de compusi organici, fixat de macromolecule.
Fluorul are rol in formarea fluorapatitei care asigura rezistenta smaltului.
Alti constituenti:
o Imunoglobulinele asigura apararea antibacteriana. IgA secretor este sintetizata in glandele salivare.
o Lizozimul distruge mucopolizaharidele din peretele bacteriilor;
o Tiocianatul are un rol antibacterian, inhiband dezvoltarea bacteriilor, virusurilor si micoplasmelor.
Rolul digestiv - datorat amilazei salivare ce realizeaza digestia amidonului pana la maltoza.
Rolul protectiv al salivei se realizeaza prin: lubrefierea structurilor moi si dure din cavitatea bucala si prin formarea filmului de mucina de la suprafata alimentelor si a structurilor buco-dentare.
Rol antibacterian, intervenind in mentinerea igienei buco-dentare, prin lizozim, tiocianat, imunoglobuline.
Rol de stimulare a receptorilor gustativi in urma solubilizarii constituentilor alimentari, inducand senzatia de gust si reflexele secretorii salivare, gastrice, pancreatice.
Rol in mentinerea echilibrului hidroelectrolitic si acido-bazic.
Rol excretor pentru: metaboliti (uree, amoniac), substante toxice (Pb, Hg, alcool, cocaina, nicotina), hormoni, virusuri (poliomielitei, parotiditei epidemice, rabiei), medicamente.
1.3. Mecanismul elaborarii salivei
Saliva se formeaza in doua etape: acinii elaboreaza saliva primara iar apoi in ductele salivare au loc procese de secretie si reabsorbtie care determina compozitia finala a salivei.
Functiile acinilor glandelor salivare
Saliva primara se formeaza prin mecanism predominant pasiv (filtrarea apei), dar si prin mecanism activ pentru unii ioni.
Secretia primara contine amilaza si/sau mucina intr-o solutie ionica cu concentratie asemanatoare cu cea a lichidului extracelular. Celulele acinare contin granulatii de zimogen, localizate la polul apical. Continutul acestora (amilaza salivara) este eliberat in lumenul glandular prin exocitoza. Agonistii ce induc cresterea concentratiei AMPc in celulele acinare (adrenalina prin receptori b, sau VIP - polipeptidul intestinal vasoactiv) stimuleaza eliberarea amilazei, iar agonistii ce cresc concentratia intracelulara a Ca2+ (acetilcolina, substanta P, adrenalina prin receptori a) cresc mai ales volumul lichidian al secretiei salivare.
Saliva primara este izotona (290-310 mOsm/l) are o compozitie similara cu un ultrafiltrat plasmatic, dar concentratia K+ este mai mare decat in plasma.
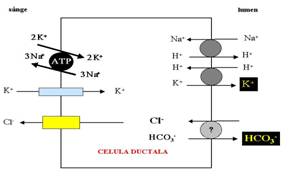
Functiile ductelor salivare
La nivelul ductelor salivare:
ionii de Na+ sunt reabsorbiti activ
K+ este secretat activ.
Na+
Membrana luminala a ductelor are o conductanta mare pentru Na+. Sodiul poate intra din lumen in celula ductala prin: antiportul Na+/H+, canale de Na+. Na+ intrat in celula iese in interstitiu prin pompa Na+/K+ existenta pe membrana bazo-laterala, care asigura astfel scaderea concentratiei Na+ in celula si cresterea concentratiei K+ intracelular.
K+
Ionul de K+ iese in lumen prin antiportul K+/H+ de pe membrana luminala.
Cl-
Ionul de clor din duct revine in celula fie prin canale de clor, fie prin antiport Cl-/HCO3-
HCO3-
Concentratia bicarbonatului va fi mai mare sau mai mica decat in saliva primara, in functie de secretia sau de reabsorbtia sa in ducte, dependenta de echilibrul acido-bazic sau de concentratia Na+ salivar.
ACTH si mineralcorticoizii scad Na+ salivar si cresc concentratia de K+. Aldosteronul creste activitatea antiportului luminal Na+/H+ si a pompei Na+/K+ bazo-laterale.
1.4. Reglarea secretiei salivare
Secretia salivara este reglata in principal prin mecanisme de tip nervos, in contrast cu celelalte secretii digestive care sunt supuse controlului de tip umoral.
Inervatia parasimpatica
pentru glanda parotida are origine in nucleul salivator inferior din bulb se ataseaza initial nervului glosofaringian (IX), apoi ajung in ganglionul otic unde fac sinapsa fibrele postganglionare care urmeaza traiectul n. auriculo-temporal (ramura n. V).
pentru submaxilare si sublinguale, originea este in nucleul salivator superior de la nivelul puntii. Fibrele merg pe calea nervului facial (VII).
Excitarea componentei de tip parasimpatic determina un raspuns imediat cu o saliva abundenta, fluida, insotita de cresterea sintezei si a secretiei amilazei salivare si a mucinei.
Fibrele simpatice, cu originea in maduva cervico-dorsala fac sinapsa in ganglionul cervical superior, iar fibrele postganglionare patrund in glanda impreuna cu arterele. Excitarea simpaticului determina secretie redusa cantitativ, vascoasa.
Cele doua componente ale sistemului nervos vegetativ interactioneaza, astfel ca secretia salivara in conditii fiziologice reprezinta efectul actiunii de tip simpatic si parasimpatic in sens complementar si nu antagonist.
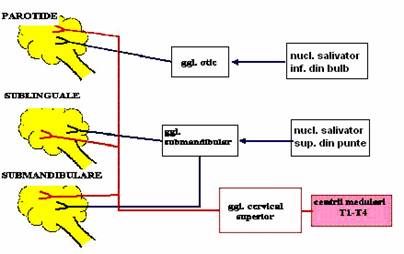
Secretia salivara este stimulata prin mecanism de tip reflex neconditionat, in urma stimularii receptorilor gustativi, a declansarii masticatiei, respectiv a deglutitiei.
|
Stimul |
Cale aferenta |
Centru |
Cale eferenta |
Efector |
|
contactul cu mucoasa gustativa a limbii |
n.VII, IX |
Nucleu saliv.sup |
VII |
SM + SL Þ saliva de gustatie |
|
contactul cu mucoasa bucala si dintii |
n.V |
Nucleu saliv.inf. |
IX |
P Þ saliva de masticatie |
|
contactul cu mucoasa laringe, faringe, esofag |
n.X |
Nucleu saliv.inf. |
IX |
P Þ saliva din deglutitie |
Exista si un mecanism de tip conditionat, prin componenta psihica, in urma stimularii receptorilor vizuali, auditivi si olfactivi. Vederea, mirosul si evocarea alimentelor determina cresterea secretiei salivare. In plus, exista si influente intercentrale cu centrii respiratiei, deglutitiei si vomei
2. SECRETIA GASTRICA
Proprietati
Aspect: lichid incolor, limpede sau usor opalescent
pH foarte acid datorita continutului in HCl. Produsul de secretie al celulelor parietale are un pH de 0,1-0,9 dar pH-ul sucului gastric, neamestecat cu alimentele este de 1,5-2,5 datorita componentelor neparietale (mucus).
Volum mediu zilnic = 1,2-1,5 l; maxim in perioadele digestive si minim in cele interdigestive.
Compozitie
Sucul gastric este format din apa (99%) si 1% substante solide: organice si anorganice.
Componente
HCl exercita numeroase actiuni importante pentru desfasurarea digestiei:
Enzimele digestive:
Pepsina. Este o enzima proteolitica secretata de celulele principale ale glandelor oxintice, sub forma inactiva de pepsinogen. Activarea se face in interiorul stomacului sub actiunea acidului clorhidric sau chiar a pepsinei insasi printr-un proces autocatalitic. Actioneaza optim la pH<3,5.
Labfermentul. Prezent doar la nou-nascut, favorizeaza transformarea cazeinogenului in paracazeina care in prezenta calciului se transforma in paracazeinat de calciu.
Lipaza gastrica ataca acizii grasi cu lant scurt; este importanta la sugari.
Catepsina. Este o enzima proteolitica cu un pH de 3-5; are rol mai ales la sugari.
Gelatinaza. Degradeaza gelatina de 400 ori mai intens decat pepsina.
Alte enzime: anhidraza carbonica, liyoyimul, ureaza gastrica.
Mucusul gastric Este secretat de celulele epiteliale superficiale si de celulele mucoase auxiliare de la gatul glandelor fundice si pilorice. Este vascos si alcalin si creste rezistenta mucoasei fata de actiunea enzimelor proteolitice.
Factorul intrinsec (Castle). Este secretat de celulele parietale (oxintice) in paralel cu secretia de HCl, fiind o mucoproteina cu rol in absorbtia vitaminei B12 (factorul extrinsec Castle).
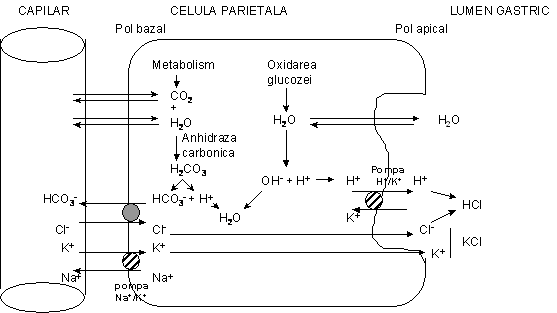
2.2. Mecanismul elaborarii acidului clorhidric
Secretia de HCl este asigurata de celulele parietale (oxintice) de la nivelul glandelor gastrice (de la nivelul fundusului si corpului gastric). Acesta se formeaza in interiorul unor canalicule intracelulare, fiind apoi eliberat la exterior. Celula parietala stimulata secreta o solutie acida care contine 160 mmoli/l HCl cu un pH de 0,8. La acest pH concentratia de H+ este de aproximativ trei milioane de ori mai mare decat in sangele arterial. Pentru a concentra ionii de H+ se consuma o cantitate apreciabila de energie rezultata din hirdroliza ATP (1500 cal/1 litru de HCl).
Figura ilustreaza schematic, urmatoarea secventa de fenomene:
H2O din celula parietala (provenind din metabolism) se combina cu CO2 sub actiunea anhidrazei carbonice Þ HCO3-, care trece pasiv in plasma, in schimbul ionilor de clor, Cl- care va fi transportat pasiv in lumenul canalicular
H+ se formeaza din disocierea H2O (in OH+ si H+) si este transportat activ in lumen la schimb cu ionul de K+ (pompa H+/K+).
In lumenul are loc formarea HCl
![]()
2.3. Reglarea secretiei gastrice
Se realizeaza:
nervos, pe cale parasimpatica, mediat de acetilcolina. Aceasta stimuleaza:
celula parietala Þ HCl
celule principale Þ pepsinogen
celule mucoase Þ mucus
celulele enterocromafine Þ histamina (efect mai slab decat gastrina)
La nivelul mucoasei gastrice, acetilcolina se elibereaza din terminatiile postganglionare in vecinatatea celulelor efectoare secretoare si motorii prin urmatoarele mecanisme: distensia gastrica Þ stimularea mecanoreceptorilor Þeliberarea acetilcolinei atat prin reflexe lungi vago-vagale cat si prin reflexe scurte intramurale.
Inervatia simpatica are originea in coarne laterale maduva toracica T5-T10, stimularea simpaticului (mediator Noradrenalina) detrminand o secretie gastrica ¯ cu mucus
endocrin, prin intermediul gastrinei. Este un polipeptid secretat de celulele G de la nivelul glandelor pilorice stimulat de distensia zonei sau la contactul mucoasei antrale cu alimente proteice. Stimuleaza:
celula parietala Þ HCl (dupa trecerea gastrinei in circulatie)
celulele enterocromafine Þ histamina (actioneaza local, paracrin, si are efect foarte puternic)
Exista trei forme moleculare de gastrina, identificate radioimunologic cu activitate biologica proprie: gastrina mica, un polipeptid compus din 17 aminoacizi, gastrina mare formata dintr-un lant de 34 aminoacizi si minigastrina care contine 14 aminoacizi. Secretia de gastina este stimulata si de alcool, cafea.
paracrin, prin histamina. Se elibereaza de la nivelul celulelor enterocromafine din mucoasa gastrica sub actiunea gastrinei si secundar a acetilcolinei. Stimuleaza:
celula parietala Þ HCl (actioneaza aici pe receptori tip H2)
FAZELE SECRETIEI GASTRICE
Secretia gastrica bazala
Secretia bazala a stomacului este reprezentata de secretia nestimulata a stomacului. Aceasta este insa o formulare conventionala pentru ca nici in aceasta stare stomacul nu este lipsit de actiunea factorilor nervosi si endocrini.
Exista variatii individuale ale secretiei bazale impuse de bioritmul circadian: astfel, secretia este maxima intre orele 13 si 18 si este minima intre orele 5 si 11. Valorile normale ale secretiei bazale sunt de 0-5 mEq/ora, reprezentand 5-10% din valoarea secretiei stimulate. Aceste valori depind de masa celulelor parietale, tonusul bazal si probabil de eliberarea intermitenta a unor mici cantitati de gastrina.
Secretia postalimentara
Este declansata inainte de patrunderea alimentelor in stomac si creste progresiv datorita distensiei stomacului sub actiunea alimentelor dar si in functie de compozitia lor chimica.
Faza cefalica
- incepe dupa introducerea alimentelor %n cavitatea bucala
- se realizeaza prin urmatoarele mecanisme:
Reflex neconditionat gastro-secretor (indus de: starea de foame, de hipoglicemie, prezenta alimentelor in cavitatea bucala, gustul, masticatia, deglutitia)
|
Stimul |
Cale aferenta |
Centru |
Cale eferenta |
Efector |
|
Contactul cu receptorii gustativi de pe limba |
Nervii VII,IX,X |
Nucleul dorsal al vagului din bulb |
N. X |
Mucoasa gastrica Þ SG |
Centrul din bulb este sub influenta hipotalamusului:
- anterior rol in secretia imediata
- posterior rol in secretia tardiva
Reflex conditionat gastro-secretor - cu participarea scoartei cerebrale
Vederea, mirosul, evocarea alimentelor Þ secretia gastrica; informatiile de la receptorii optici, auditivi si gustativi, de la nivelul scoartei cerebrale si a sistemului limbic vor fi transmise nucleului dorsal al vagului, iar de aici va fi initiata calea eferenta vagala.
Faza gastrica
- incepe dupa patrunderea alimentelor in stomac
- se realizeaza prin urmatoarele mecanisme:
Mediatorii chimici ai secretiei acide:
- Acetilcolina = mediator chimic al nervului vag
- Histamina - este eliberata din mastocite dupa stimulare vagala
- Gastrina - este eliberata din celulele G (din zona antro-pilorica a stomacului + duoden) dupa stimulare vagala
Principalul mecanism inhibitor al fazei gastrice este reprezentat de acidifierea antrala si reprezinta controlul prin feed-back al secretiei acide a stomacului. Mecanismul inhibitor antral se poate realiza si prin actiunea somatostatinei care inhiba atat secretia bazala cat si pe cea stimulata cu histamina si gastrina. Inhiba eliberarea gastrinei, a insulinei, glucagonului, secretinei, colecistokininei si a VIP-ului. Inhiba de asemenea evacuarea stomacului.
Faza intestinala
- incepe la patrunderea chimului gastric in duoden (la 2-3 ore dupa masa; durata = 5-10 ore) Reprezinta aproximativ 10% din secretia gastrica postprandiala. Debuteaza dupa ce alimentele ajung in duoden, deci ea se suprapune partial cu faza gastrica a secretiei datorita evacuarii gastrice intermitente.
Este reglata in principal prin mecanisme umorale, mediate de gastrina, dar si de integritatea functionala a secretiei pancreatice, biliare si a absorbtiei intestinale.
Se realizeaza prin mecanism umoral:
Contactul mucoasei intestinale cu: produsi de digestie, suc gastric acid, sau alcool Þ eliberare de gastrina Þ secr. de HCl+pepsina
Contactul mucoasei duodenale cu: lipide, chim gastric hiperton Þ eliberare enterogastrona Þ ¯secretia gastrica
3. SECRETIA EXOCRINA A PANCREASULUI
Pancreasul este o glanda mixta. Secretia exocrina este elaborata de o structura tubulo-acinoasa, asemanatoare glandelor salivare, in care celulele acinare secreta enzime, iar cele ductale componenta hidroelectrolitica bogata in bicarbonat de sodiu.
Secretia endocrina este realizata de insulele Langherhans, ce secreta hormoni cu rol esential in reglarea metabolismului: insulina, glucagon si somatostatina.
3.1. Sucul pancreatic: componente, proprietati, rol
Sucul pancreatic este produsul de secretie al glandelor tubulo-acinare. Celulele acinare dispune intr-un singur strat circumscriu o cavitate ce se continua cu ductul intercalat si apoi cu ductele intralobulare. Acestea se varsa in cele extralobulare ce se continua cu canalul Wirsung, a carui deschidere in duoden, impreuna cu coledocul, este reglata de sfincterul Oddi.
Proprietati
Volum = de 1-1,5 l/zi.
Lichid izoosmotic cu pH=8.
Compozitie
In compozitia sucului pancreatic intra substante anorganice si organice.
Dintre substantele anorganice concentratiile de Na+ si K+ sunt asemanatoare cu cele din plasma; in schimb HCO3- este crescut. Concentratia HCO3- variaza cu debitul secretor, de la 70 mEq/l la rate scazute de secretie pana la 130 mEq/l la rate inalte. Rolul HCO3- este de neutralizare a sucului gastric ajuns in duoden si de asigurare a unui pH optim pentru activitatea enzimelor pancreatice. Concentratia Cl- variaza invers proportional cu a HCO3-.
Substantele organice sunt reprezentate de enzime. Sucul pancreatic contine enzime a caror actiune se exercita asupra celor trei principii alimentare: proteine, lipide si glucide. Enzimele pancreatice sunt secretate sub forma de proenzime ce devin active numai in lumenul intestinal, in prezenta enterokinazei, protejand astfel glanda de autodigestie.
Principalele proteaze pancreatice sunt: tripsina, chimotripsina si carboxipeptidaza. Ele sunt secretate sub forma inactiva de: tripsinogen, chimotripsinogen si procarboxi-peptidaza. Tripsinogenul este activat specific de enteropeptidaza (enterokinaza) secretata de mucoasa duodenala.
Tripsina rezultata activeaza tripsinogenul, chimotripsinogenul si procarboxi-peptidaza. Tripsina este o endopeptidaza ce actioneaza in mod specific rupand legaturile peptidice la nivelul radicalului carboxilic al celor doi acizi aminati bazici: arginina si lizina.
Chimotripsina este o endopeptidaza care hidrolizeaza legaturile peptidice de la nivelul gruparilor carboxilice ale tirozinei, fenilalaninei, triptofanului, metioninei. Prezinta si proprietatea de a coagula laptele. Ca urmare a actiunii tripsinei si chimotripsinei rezulta polipeptide.
Carboxipeptidaza este o exopeptidaza care scurteaza polipeptidele cu un aminoacid. Actioneaza asupra polipeptidelor cu grupare carboxilica terminala.
Elastaza, produsa sub forma de proelastaza si activata de catre tripsina si enterokinaza, hidrolizeaza in special legaturile peptidice ale aminoacizilor: alanina, serina, glicina.
Ribonucleaza si deoxiribonucleaza actioneaza asupra acizilor ribonucleic si dezoxiribonucleic, desfacand legaturile ester-fosfat, rezultand oligopeptide.
In sucul pancreatic este prezenta o proteina, inhibitorul tripsinei, ce previne activarea prematura a enzimelor proteolitice in acini si ductele pancreatice. Cand pancreasul este lezat grav sau cand canalul secretor este blocat si se acumuleaza o cantitate mare de suc pancreatic activitatea inhibitorului tripsinei este depasita. Secretia pancreatica rapid activata poate digera in cateva ore intregul pancreas (pancreatita acuta).
Lipaza pancreatica este cea mai activa esteraza din tubul digestiv, care separa prin hidroliza acizii grasi de glicerol. Sarurile biliare, prin actiunea de emulsionare a grasimilor, maresc suprafata de contact dintre substrat si enzima favorizand actiunea lipazei. Daca lipseste lipaza pancreatica, grasimile sunt eliminate nedigerate in fecale, aparand steatoree.
Colesterolesterhidrolaza actioneaza in prezenta sarurilor biliare scindand colesterolul alimentar esterificat in colesterol liber si acid gras.
Fosfolipaza A2 descompune fosfolipidele in acizi grasi si lizofosfolipide.
Sucul pancreatic contine de asemenea o amilaza care este secretata sub forma activa. La fel ca amilaza salivara, hidrolizeaza moleculele de amidon pana la maltoza..
3.1. Mecanismul elaborarii sucului pancreatic
Procesul de sinteza al enzimelor are loc la nivelul reticulului endoplasmatic rugos, de unde sunt transportate intracelular pana la aparatul Golgi, unde vor fi transformate in vacuole prin invelire cu o membrana. Vacuolele se unesc apoi si formeaza granulele de zimogen.
Enzimele sunt stocate in granulele de zimogen localizate la polul apical al celulelor acinare. Apoi, ca raspuns la secretagoge, continutul granulelor de zimogen este eliberat prin exocitoza in lumenul ductelor acinare. Sinteza este foarte rapida astfel ca in 24 de ore pancreasul secreta o cantitate de proteine egala cu cea din structura sa.
3.2. Reglarea secretiei pancreasului exocrin
1) Reglarea nervoasa - se realiyeaya prin:
Inervatia parasimpatica : nervul vag (X) ; stimularea vagala Þ SP(direct sI prin secretiei de gastrina)
Inervatia simpatica: nervii splahnici; stimularea simpatica Þ ¯ SP
2) Reglarea umorala - se realizeaza cu participarea urmatorilor hormone
|
Hormon |
Loc de sinteza |
Efect |
|
Secretina |
mucoasa duoden +jejun superior |
hidrolatic( secretia de apa si ioni) |
|
CCK |
mucoasa duoden +jejun superior |
Ecbolic ( secretia de enzime) |
|
Gastrina |
cel G din zona antro-pilorica + duoden |
SP |
|
VIP |
muc. duoden |
SP |
|
Somatostatina |
pancreas |
¯SP |
|
Glucagon |
pancreas |
¯SP |
Reglarea celor doua componente ale sucului pancreatic se realizeaza separat. La fel ca si sucul gastric, secretia sucului pancreatic este eliberata in timpul a trei faze: cefalica, gastrica si intestinala.
Faza cefalica. Secretia pancreatica va fi stimulata:
- fie direct de impulsurile vagale rezultand un suc redus ca volum, dar cu un continut proteic crescut,
- fie prin intermediul gastrinei eliberata din mucoasa antrului gastric ca raspuns la stimularea vagala.
Faza gastrica. In timpul fazei gastrice a secretiei, distensia stomacului prin reflexe vago-vagale induce de asemenea o secretie redusa de volum, cu concentratie crescuta de enzime. Gastrina eliberata ca raspuns la distensia gastrica si prezenta peptidelor in zona antrala a stomacului de asemenea creste secretia pancreatica.
Faza intestinala. Secretia pancreatica va fi stimulata de anumite componente ale chimului ajuns in duoden si jejunul superior, Astfel, chimul acid induce o secretie crescuta ca volum cu concentratie scazuta de enzime.
Secretina este mediatorul major al acestui raspuns la chimul acid. Eliberata de celulele mucoase ale duodenului, ajunge prin intermediul circulatiei la pancreas si stimuleaza direct celulele epiteliale ductale, inducand o componenta apoasa bogata in bicarbonat.
Colecistokinina (CCK), eliberata din duoden si jejunul superior, ca raspuns la produsii de digestie - peptide, acizi grasi, este cel mai important mediator fiziologic al componentei enzimatice a sucului pancreatic. CCK potenteaza efectele stimulatoare ale secretinei la nivelul ductelor, iar secretina potenteaza efectele CCK asupra celulelor acinare.
Reflexele vago-vagale enteropancreatice de asemenea stimuleaza secretia pancreatica in timpul fazei intestinale. Vagotomia reduce semnificativ secretia sucului pancreatic.
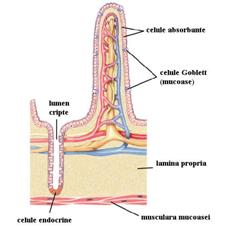 4.1. SECRETIA INTESTINULUI SUBTIRE
4.1. SECRETIA INTESTINULUI SUBTIRE
In intestinul subtire, continutul intestinal este mixt cuprinzand mucus, suc pancreatic si bila. Mucoasa intestinului subtire contine:
- formatiuni adaptate pentru secretie: cripte glandulare Lieberkhn si glande duodenale Brunner;
- formatiuni adaptate pentru absorbtie: valvule conivente, vilozitati intestinale, microvilozitati enterocitare;
- noduli limfatici solitari;
- noduli limfatici agregati (placi Peyer) - mai ales in ileon;
- celule enterocromafine care secreta serotonina.
Criptele glandulare Lieberkhn - se gasesc pe toata suprafata intestinului subtire sub forma unor mici adancituri. Celulele epiteliale de la nivelul acestor cripte elaboreaza sucul intestinal, un lichid extracelular aproape pur, cu un debit de 1800 ml pe zi si un pH usor alcalin de 7,5-8. Secretia elaborata este absorbita la nivelul vilozitatilor impreuna cu substantele din chim imediat ce acestea vin in contact cu vilozitatile.
Mecanismul de secretie al lichidului apos de la nivelul criptelor Lieberkn nu este bine precizat. Se crede ca sunt implicate doua procese secretorii active: secretia activa a ionilor de clor si cea a ionilor de bicarbonat.
Glandele lui Brunner - sunt implicate in secretia de mucus si se gasesc la nivelul primilor cativa centimetri ai peretelui duodenal, in special intre pilor si papila lui Vater.
Stimulii pentru secretia de mucus sunt:
- stimulare tactila sau iritatia mucoasei duodenale;
- stimulare vagala;
- hormonii gastrointestinali in special secretina.
Rolul mucusului secretat de glandele Brunner este:
- acoperirea si protectia epiteliului intestinal fata de actiunea digestiva a sucului gastric;
- rol lubrefiant
Proprietati:
Volum: 2 - 3l/zi
pH = alcalin (8)
Compozitie:
in perioadele interdigestive: compozitie ionica si osmolaritate similara cu a plasmei
in perioadele digestive: suc intestinal pur, contine 1g proteine/l
- depinde de zona:
in duoden predomina glande BRUNNER secreta mucus
in restul intestinului subtire predomina glande LIEBERKUHN produc sucul intestinal propriu-zis
-contine enzime:
enterokinaza activeaza tripsina sI chimotripsina
enzime proteolitice
erepsina = amestec de enzime proteolitice; degradeaza polipeptidele Þ AA
nucleaze degradeaza polinucleotide Þ mononucleotide
nucleotidaze degradeaza mononucleotide Þ nucleozid + acid fosforic
nucleozidaze degradeaza nucleozide Þ pentoza + baza azotata
enzime glicolitice
amilaza intestinala determina hidroliza amidonului Þ maltoza
dizaharidaze
maltaza hidroliza maltozei Þ 2 molecule glucoza
zaharaza hidroliza zaharozei Þ glucoza + fructoza
lactaza hidroliza lactozei Þ glucoza + galactoza
enzimelipolitice: lipaza intestinala hidroliza trigliceride (TG) Þ AG + MG
Reglarea secretiei intestinului subtire
Cele mai importante mecanisme de reglare a secretiei intestinului subtire sunt reflexele locale, in special cele initiate de stimulii tactili sau iritanti. Cea mai mare parte a secretiei este declansata de prezenta chimului, cu cat chimul are un volum mai mare, cu atat secretia va fi mai abundenta.
Reglarea nervoasa:
- stimularea vagala creste secretia glandelor Brunner si probabil nu are efect asupra glandelor intestinale.
Reglarea umorala: intervin gastrina, CCK, secretina, VIP Þ secretia intestinala
4.2. SECRETIA INTESTINULUI GROS. REGLAREA SECRETIEI INTESTINULUI GROS
Produsul de secretie al colonului este un lichid redus cantitativ, lipsit de enzime, alcalin (pH = 8 - 8,4) datorita continutului crescut de bicarbonat, izotonic si continand o mare cantitate de mucus.
Mucoasa intestinului gros nu contine vilozitati. Glandele colonului sunt scurte invaginari ale mucoasei, care secreta mucus. Mucusul este o secretie vascoasa compusa din apa, electroliti si mucopolizaharide.
Rolurile mucusului:
- favorizeaza aderarea particulelor din continutul intraluminal si constituirea bolului fecal,
- protejeaza mucoasa de traumatismele mecanice si chimice,
- prin proprietatile lubrifiante permite deplasarea continutului colonic, fara a se produce excoriatii ale mucoasei,
In conditiile unor grave iritatii ale mucoasei colonice, in special in enteritele prin infectii bacteriene grave, celulele mucoasei secreta, in afara unor cantitati ridicate de mucus, mari cantitati de apa si electroliti, care dilueaza factorii iritanti si stimuleaza transportul continutului intraluminal catre anus. Ca urmare se produce diaree cu pierderi mari de apa si electroliti, dar si cu refacere mai rapida.
5. SECRETIA BILIARA
Bila: compozitie, proprietati, rol
Bila este secretata la nivel hepatic, continuu, de catre celulele hepatice (bila hepatica). Bila hepatica este depozitata in vezicula biliara, unde se concentreaza, transformandu-se in bila veziculara (Tabel 1). Bila este eliberata intermitent in duoden, in perioadele digestive, impreuna cu sucul pancreatic.
Tabelul nr. 1. Caracteristicile celor doua tipuri de bila: hepatica si veziculara
|
Caracteristici |
Bila hepatica |
Bila veziculara |
|
Culoare |
galben aurie |
bruna (concentrare PB) |
|
Vascozitate |
Fluida |
vascoasa (mucina) |
|
Densitate |
|
|
|
PH |
Alimentatia carnata: ¯ pH Alimentatia vegetariana pH |
7 - 7,4 (acidifiere) |
|
Osmolaritate |
Izotona |
izotona |
|
Cantitate |
secretata continuu de hepatocite 300-1200 ml/zi (in medie 700 ml/zi), flux mediu 7 - 8 ml/Kg/zi, debitul biliar de: saruri biliare, salicilati, coleretice |
stocata in vezicula biliara 20 - 60 ml (50 ml) |
|
Constrituenti |
apa (97%), saruri biliare (SB), pigmenti biliari (PB), colesterol, saruri anorganice, acizi grasi, hormoni steroidieni |
bila concentrata Þ - apa ¯ - solvitii de 3-4 ori contine mucina |
Sarurile biliare sunt constituite din acizi biliari conjugati cu aminoacizi si cationi. Se disting doua tipuri de acizi biliari:
acizi biliari primari, formati in hepatocit din colesterol;
acizi biliari secundari, formati in tractul intestinal, din acizii biliari primari, sub actiunea florei microbiene. La nivelul intestinului subtire (ileum terminal), acizii biliari secundari sunt absorbiti trec in circulatia entero-hepatica, prin care sunt transportati la ficat. Din ficat sunt reexcretati in bila si reajung in duoden. O proportie de 20% din totalul de acizi biliari se pierde zilnic si trebuie resintetizata de ficat.
Acizii biliari primari, formati in hepatocit din colesterol, sub actiunea enzimei 7 a-hidroxilaza sunt acidul colic si chenodezoxicolic (acidul chenic). Acesti acizi se conjuga cu aminoacizi (glicocol si taurina), dupa care se combina cu Na+ sau K+ rezultand sarurile biliare. Acizii biliari primari trec odata cu bila prin caile biliare in duoden si apoi in intestinul subtire. La nivelul ileonului:
sunt absorbiti in circulatia entrohepatica, prin care reajung in ficat;
sunt transformati in acizi biliari secundari, sub actiunea florei microbiene, rezultand acidul dezoxicolic si litocolic. Acizii biliari secundari sunt absorbiti in circulatia entrohepatica in proportie de 20-50%, ajung la ficat, unde sunt supusi unor reactii de conjugare sau sulfatare si apoi sunt reexcretati in bila. Acizii biliari secundari trec si ei odata cu bila prin caile biliare in duoden si apoi in intestin, de unde o parte se reabsorb iar o parte se pierd prin materiile fecale.
sarurile biliare emulsioneaza grasimile, transformandu-le in particule fine, favorizand hidroliza enzimatica si absorbtia grasimilor;
sarurile biliare formeaza agregate moleculare cu acizii grasi, monogliceride, colesterol si lecitina, denumite micele cu rol in solubilizarea substantelor hidrofobe;
concentratia sarurilor biliare trebuie sa se mentina peste "concentratia micelara critica". In bila, raportul saruri biliare/colesterol trebuie sa fie mai mare de 10, conditie in care colesterolul este mentinut solubil. In conditii patologice, daca concentratia sarurilor biliare devine mai mica decat concentratia micelara critica, colesterolul precipita si bila devine litogena, formandu-se calculii biliari
2) Pigmentii biliari (PB) sunt bilirubina indirecta (BI - neconjugata) si directa (BD - conjugata), biliverdina, urobilinogenul, urobilina, stercobilinogenul si stercobilina.
Procesul de formare a PB (vezi curs eritrocite - metabolismul Hb).
Rolul si functiile bilei
1. Principalele roluri ale bilei sunt legate de procesul de digestie si absorbtie a lipidelor, de reglarea motilitatii si sintezei de bila, datorita sarurilor biliare care realizeaza:
Activarea lipazei pancreatice
Emulsionarea trigliceridelor, efect tensioactiv indispensabil pentru digestia lipidelor, prin care lipidele sunt transformate in picaturi fine care pot fi supuse hidrolizei enzimatice
Formarea micelelor, forma solubila a produsilor hidrofobi, care permite absorbtia lor
Absorbtia lipidelor si vitaminelor liposolubile.
Metabolismul colesterolului: sinteza, secretia si absorbtia lui intestinala.
Reglarea sintezei si secretiei biliare a fosfolipidelor.
Stimularea peristalticii intestinale.
Reglarea secretiei biliare: sarurile biliare reprezinta principalul stimul fiziologic pentru secretia biliara (circuitul hepato-entero-hepatic al sarurilor biliare conditioneaza fractiunea colalo-dependenta a secretiei biliare).
2. Neutralizeaza chimul gastric acid trecut in duoden, asigurand un pH favorabil actiunii enzimelor pancreatice.
3. Permite eliminarea unor produsi de degradare: pigmenti biliari, excesul de colesterol, unii metaboliti ai hormonilor, unele medicamente, saruri ale metalelor grele.
Mecanismul colerezei
Colereza reprezinta procesul de secretie biliara
a) Procesul de colereza incepe la nivelul celulei hepatice, care secreta bila primara hepatica sau canaliculara. Caracteristicile bilei primare sunt:
producerea ei este dependenta de excretia de acizi biliari,
contine acizi biliari, saruri biliare, colesterol, hormoni, substante exogene (BSP), medicamente care se excreta biliar,
b) Bila primara hepatica este secretata in canaliculii biliari, este transportata spre ductele biliare hepatice si apoi in ductele biliare extrahepatice, unde se modifica prin:
reabsorbtia apei
secretia de electroliti (HCO3-)
c) La nivelul veziculei biliare:
predomina reabsorbtia apei, determinand concentrarea componentilor organici de 10 - 20 de ori.
are loc secretia de mucus.
Se pot distinge doua fractiuni in componenta bilei:
fractiunea colalodependenta, sintetizata exclusiv in ficat, care contine saruri biliare, lecitina, colesterol, pigmenti biliari si alte substante conjugate de glucuronil-transferaza: hormoni steroizi (sexuali, suprarenalieni), substante exogene (sulfamide, streptomicina, BSP);
fractiunea colaloindependenta, fractiunea biliara secretata de caile biliare, bogata in Cl- si HCO3- si mucina.
. Reglarea secretiei biliare
Factorii care regleaza secretia biliara, intervin asupra uneia dintre fractiuni sau asupra ambelor, avand efect:
a) efect colagog: fluxului biliar in intestin pe seama contractiei veziculei biliare, fara a antrena si cresterea secretiei biliare.
b) efect coleretic = fluxului secretor biliar pe seama ambelor fractiuni colalodependenta si colaloindependenta. Un exemplu de substante cu efect coleretic sunt sarurile biliare.
c) efect hidrocoleretic (colereza ductala) = fluxului secretor biliar pe seama fractiunii colaloindependente, spre exemplu sub actiunea secretinei.
Reglarea secretiei biliare se realizeaza prin:
1. Sarurile biliare sunt principalii reglatori fiziologici ai secretiei biliare. Prin circuitul entero-hepatic asigura intensificarea si prelungirea efectului coleretic din perioadele digestive.
2. Secretina are efect hidrocoleretic (apa si HCO3-) manifestat:
direct
indirect - este stimulata formarea de secretina
Ø la contactul mucoasei duodenale cu sulfatul de magneziu, HCl diluat, carnea
Ø prin actiunea pe cale sanguina a insulinei, glucagonului, histaminei, serotoninei, catecolaminelor.
3. Gastrina are efect hidrocoleretic direct.
4. Presiunea biliara influenteaza colereza
- la o presiune biliara > 27 cmh2o secretia se opreste
- la o presiune biliara > 30 cmh2o pigmentii biliari trec in sange.
5. Sistemul nervos vegetativ parasimpatic determina, pe cale vagala, cresterea secretiei de bila. Sistemul nervos vegetativ poate exercita o actiune indirecta asupra secretiei de bila:
- prin intermediul variatiei presiunii si fluxului sanguin hepatic
- prin intermediul gastrinei si secretinei.
6. Fiziologia cAilor biliare extrahepatice
Functiile cailor biliare sunt legate de formarea bilei definitive, de stocarea si optimizarea evacuarii acesteia:
1. Functia secretorie - hidrocolereza, formarea fractiunii colalo-independente, bogata in cloruri, bicarbonati, mucus. Cantitatea secretata la nivelul cailor biliare extrahepatice este foarte readusa. Debitul secretor vezical este de aproximativ 20 ml/zi. Vezicula biliara secreta un factor anticolecistokinetic.
2. Functia de concentrare a bilei - are loc in special la nivelul veziculei biliare. Se produce reabsorbtia de apa si de ioni anorganici (Na+, Cl-) ceea ce determina concentrarea compusilor organici biliari de pana la 10-20 de ori (in medie de 3-4 ori). In plus vezicula biliara realizeaza acidifierea bilei.
3. Functia de rezervor a veziculei biliare - capacitatea de inmagazinare a veziculei biliare este de aproximativ 20-60 ml bila concentrata (corespunzand la 400-500 ml bila hepatica din punct de vedere al continutului in saruri biliare).
4. Functia de optimizare in evacuarea bilei - vezicula biliara prezinta contractii ritmice, cu frecventa de 2-6/min si tonice, cu durata de 5-30 min.
a) In perioadele interdigestive, bila nu trece spre duoden datorita contractiei sfincterului Oddi. Bila se acumuleaza in caile biliare pana cand presiunea creste la 50-70 mmH2O, dupa care forteaza trecerea prin canalul cistic spre vezicula biliara, unde se depoziteaza.
b) In perioadele idigestive, bila se evacueaza in duoden "in jeturi" de 1 ml bila, ca urmare a contractiilor ritmice ale veziculei biliare. Evacuarea bilei se face in conditiile in care contractiile veziculei biliare se asociaza cu relaxarea concomitenta a sfincterului Oddi, intre doua unde peristaltice duodenale.
c) La sfarsitul digestiei, bila se acumuleaza din nou in vezicula biliara, secretia de bila diminua iar sfincterul Oddi se contracta.
Reglarea contractiei veziculei biliare
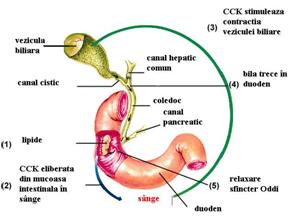 Contractia veziculei
biliare este reglata nervos si umoral.
Contractia veziculei
biliare este reglata nervos si umoral.
1. Colecistokinina (CCK) este cel mai important stimul pentru contractia veziculei biliare. Sinteza CCK are loc in mucoasa duodenala. Stimularea secretiei CCK este determinata in special de alimentele grase care trec in duoden. In prezenta alimentelor grase, evacuarea veziculei biliare este buna (cu golire in 1 ora) in lipsa lor, evacuarea este slaba.
2. Mecanismul nervos de stimulare a contractiei veziculei biliare este realizat de fibrele colinergice vagale si cele din plexurile nervoase enterice. Sunt aceleasi fibre nervoase care controleaza motilitatea si secretia altor componente ale tractului gastro-intestinal superior.
Pentru buna evacuare a bilei, trebuie sa existe o concordanta intre reglarea contractiei veziculei biliare si relaxarea sfincterului Oddi, asigurata de cel putin trei mecanisme:
CCK exercita un usorefect de relaxare a sfincterului Oddi, dar care este insuficient pentru buna evacuare a bilei,
contractia ritmica a veziculei biliare determina transmisia undelor peristaltice de-alungul ductelor biliare spre sfincterul Oddi, determinand o unda de relaxare care inhiba sfincterul,
intre doua unde peristaltice duodenale, are loc o relaxare care se transmite si sfincterului Oddi. Acesta pare a fi cel mai important mecanism care asigura buna evacuare a bilei in duoden, sincron cu perioadele dintre contractiile duodenale.
|
Politica de confidentialitate | Termeni si conditii de utilizare |

Vizualizari: 6999
Importanta: ![]()
Termeni si conditii de utilizare | Contact
© SCRIGROUP 2025 . All rights reserved