| CATEGORII DOCUMENTE |
| Alimentatie nutritie | Asistenta sociala | Cosmetica frumusete | Logopedie | Retete culinare | Sport |
RASPUNDEREA PROFESIONALA MEDICALA
Raspunderea profesionala medicala, urmareste, pe de o parte, protejarea intereselor bolnavului, iar de cealalta parte, are valoare profilactica, stimuland initiativa medicului in interesul bolnavului, evitand cazurile de urmarire pentru responsabilitate. Atunci cand incriminarile sunt lipsite de caracter judiscios, sunt frivole sau rautacioase, cu nedisimulatul scop de defaimare a medicului, se poate restrange pana la anulare libertatea de actiune a acestuia. Un medic timorat, ingrozit de raspunderea profesionala va aborda cele mai putin riscante procedee, care, adesea, sunt si cele mai putin utile. Se poate intampla, din dorinta de a nu fi ferm, sa te transformi intr-un doctor cumsecade, care nu risca, nu greseste, dar si ajuta putin. Obsesia raspunderii determina inhibitie profesionala, care duce la neacceptarea riscurilor utile bolnavului. Atare situatii de abstentionism duc la eludarea cazurilor grele si la degradarea relatiei medic-pacient prin fuga de raspundere sau la aruncarea raspunderii asupra unei echipe de specialisti. Putem considera responsabilitatea profesionala a medicului ca o parte a personalitatii, ca o luare de atitudine prin care el isi realizeaza imaginea morala. Responsabilitatea medicala necesita imbinarea armonioasa a rationalului cu afectivul si a prudentei cu determinarea.
Sistemul medicinei liberale a generat ideea inlocuirii responsabilitatii medicale clasice cu un sistem de asigurari pentru incertitudinile medicinei si pentru lacunele practicii medicale. In acest mod se evita discreditarea medicului in fata opiniei publice, se suprima relativismul juridic si se satisface nevoia de compensare a bolnavului.
Exista unele tendinte ce sugereaza responsabilitatea obiectiva, in functie de rezultat. In Romania epocii de tranzitie, ideile provenite din cutuma statelor cu un nivel economic si sanitar avansat sugereaza o trecere de la responsabilitatea bazata pe mijloace la o responsabilitate bazata pe rezultat.
Populismul actual, euforia populatiei dar si a corpului medical prea putin informat, lipsa de rutina a legislatorilor fac sa nu se ia in consideratie dificultatile practicii medicale si sa se accepte solutii gresite.
Se formeaza reactii de opinie publica si ecouri in mass-media care sugereaza impunerea unui anumit control obstesc, facut profan in cazurile de responsabilitate medicala.
Insuccesele sau esecurile medicale sunt situatiile in care prejudiciul datorat bolii sau complicatiilor ei nu au putut fi stapanite de medic. In situatiile de esec sau insucces, constiinta celui prejudiciat poate fi influentata (manipulata) de apartinator, reprezentanti legali sau de reprezentanti ai presei, determinand urmari periculoase.
SCURT ISTORIC
Existenta
medicului este atestata inca din momentul in
care vanatorul ranit al comunei primitive si-a improvizat prima
atela. In papirusul "E. Smith" (mai mult de doua
milenii inaintea erei noastre) cat si in papirusul "Ebers" se
gaseste denumirea "sun" (medic). In jurul anului 1300 i.e.n.
regele Muwattali al hititilor solicita regelui Babilonului un tamaduitor asemanator medicului
De foarte mult timp a existat o raspundere a medicului, care a fost conforma cu sistemul social al epocii si a evoluat odata cu acesta. Si tot de atunci, a existat o raspundere morala care nu de putine ori a depasit morala epocii.
Codul Hamurabi (cca 1725 i.e.n.) contine primele aprecieri (cunoscute) privind raspunderea penala si civila a medicului
Legile lui Manu,
Cartile vietii, Vedele (
Cartile Biblice, Talmudul contin texte privind conditiile de activitate ale medicului si raspunderea lui pentru greselile savarsite in activitatea terapeutica.
La Egipteni a existat un adevarat cod medical care reglementa si raspunderea medicului
Din Grecia antica, Plutarch ne descrie furia lui Alexandru cel Mare care l-a condamnat la moarte pe Glaucus - medicul generalului Ephestion - si a dispus distrugerea templului lui Esculap (medicul a parasit bolnavul pentru a merge la teatru, dar generalul a decedat deoarece nu a respectat regimul prescris si a baut o cantitate mare de vin). Atrasi de filozofie, elenii au dezbatut indelung aceasta problema. Platon, adept al medicinii profilactice a fost partizanul imunitatii medicului (pentru activitati legate de profesia sa). Aristotel, mai ponderat, a opiniat pentru raspunderea medicilor dar a aratat ca aprecierea judecatorilor trebuie sa se sprijine pe expertiza unor specialisti.
O adevarata revolutie, a carei efecte se resimt si astazi, a declansat-o in etica profesionala si, implicit, in raspunderea medicala scrierile lui Hipocrat. "Corpus Hipocraticum", "Aforismele" dezvolta principii umaniste de etica medicala si impun responsabilitatea medicului ca o institutie juridica si profesionala.
In Roma antica, Lex Cornelia stabileste raspunderea medicului (chiar in lipsa relei credinte) pentru provocarea avortului, pentru parasirea bolnavului, pentru moartea unui sclav tratat neglijent, iar Lex Aquilia stabileste raspunderea civila (nu si cea penala) pentru moartea, din vina medicului, a unui sclav. Moartea unui om liber (imputabila nepriceperii medicului) atragea pedeapsa capitala, deoarece un cetatean nu putea fi subiect de evaluare pecuniara. In Lex Aquilia se specifica, pentru prima oara, termenul de "culpa gravis" care a stat la baza a numeroase legislatii.
In Evul mediu medicina a fost puternic influentata de doua evenimente: cultura araba si crestinismul.
Musulmanii au avut un respect deosebit pentru medicina, poate si datorita raspunderii de care era insotita aceasta profesie. Insusi Mohamed profetul a trecut peste intolerante religioase si a avut ca medic si prieten un crestin - Harith Ibn Kalada. Scolile de medicina ale lui Abu Bakr Muhammad Ibn Zakaria al Razi, Ibn-Sina, Ibn An Hafis, Abdul-Quasim Ibn Rasd au impus legiferarea in lumea Coranului a unor principii de inalt umanism.
De un rasunet comparabil doar cu "Juramantul lui Hipocrat" s-a bucurat "Legamantul medical" al lui Musa Ibn Maimun (cunoscut si sub numele de Maimonide) - medic care a avut printre pacienti pe sultanul Saladin si pe regele Richard Inima de Leu. Crestinismul a insemnat si definitivarea unei atitudini fata de boala si omul bolnav. Boala nu reprezinta (ca in antichitatea greco-romana) un stigmat iremediabil si o sanctiune divina (Toma dAquino). Datoria fiecarui crestin (mai ales in epoca de prozelitism) este "de a pansa", de a alina durerile suferindului. Iata de ce au luat nastere numeroase institutii pentru asistenta bolnavilor, invalizilor, incepand cu spitalul intemeiat de Sfantul Vasile cel Mare in Cezareea Capadochiei. Dar tot de aici, suspiciunea cu care erau priviti medicii (deseori acuzati de erezie) si raspunderea juridica strict reglementata a acestora.
Paul Zacchias in "De
erroribus Medicorum a lege punibilibus" face distinctie chiar intre culpa
latissima, culpa latior, culpa lata, culpa
In secolele XV -XVII, jurisprudenta franceza a recunoscut raspunderea chirurgilor in caz de ignoranta si nedibacie
Jurisprudenta tribunalelor engleze a gasit ingenioasa formula potrivit careia legea cere ca cel care exercita un mestesug ce necesita cunostinte sau indemanare speciala trebuie sa le posede efectiv. Formula a fost adoptata si de Codul civil austriac si de jurisprudenta instantelor franceze din sec. XIX
In Germania, raspunderea civila a medicului a fost recunoscuta prin Constitutio Carolinae a lui Carol Quint, care a admis si necesitatea unei expertize a faptelor
In tara noastra, cel care a introdus elementele de morala in practicarea medicinei a fost, potrivit legendelor, Zamolxe, care inainte de zeu era filozof si medic. Format (dupa Herodot, Strabon si Platon), in atmosfera pitagoriceasca (combinata in plus cu influenta Egiptului), Zamolxe a impus considerarea bolnavului ca o unitate biopsihica.
Dupa cucerirea Daciei, s-au impus reglementarile romane si ulterior dreptul canonic.
Dispozitii privitoare la raspunderea medicilor pot fi intalnite in Pravilile lui Vasile Lupu si Matei Basarab (1646 si 1662). Medicilor li se recomanda sa fie morali, modesti in sfaturi si sa trateze bolnavii cu grija.
Traducerea in 1710, de catre Marcu Cipriotul (la cererea lui Raducanu - fiul lui Constantin Cantacuzino), a perceptelor lui Hipocrat, da in Tarile Romane un impuls practicii medicale.
Intre faptele care atrag raspunderea se include si omisiunea de a acorda asistenta de urgenta, obligatie impusa si printr-un hrisov a lui Scarlat Calimachi din 1813. Codul lui Calimachi si Regulamentul organic, legile sanitare din anii 1874, 1910, 1935 si 1943, 1974, 2006 contin instructiuni privind activitatea desfasurata de medici a caror incalcare atrage raspunderea (penala si/sau civila).
RESPONSABILITATEA PROFESIONALA MEDICALA IN EPOCA CONTEMPORANA
Maniera traditionala de evaluare a responsabilitatii medicale vizeaza persoana care a comis in mod direct eroarea. Din aceasta perspectiva, eroarea este consecinta unei optiuni individuale, considerindu-se ca sistemul este bine pus la punct, nu contine puncte slabe sau lacune care ar putea fi cauza erorilor. Din aceasta perspectiva, daca se intampla ceva rau este pentru ca cineva nu a facut ce trebuia, cand trebuia, unde trebuia sau cum trebuia; asadar, este vorba despre optiunea strict personala a unui individ sau a unui grup de indivizi care a uitat, a confundat sau a neglijat din nepasare, imprudenta, indiferenta sau lipsa de motivatie. In acest context, maniera de prevenire si rezolvare este inculcarea fricii de pedeapsa. Psihologii au numit acest mod de abordare "the just world hypothesis". Metoda este avantajoasa si convenabila din perspectiva legala pentru manageri, pentru institutii, caci exonereaza de raspundere institutia si sistemul in timp ce povara este plasata pe individ, dar eficienta sa preventiva ramane modesta.
Preventia accidentelor aviatice a impus o noua metoda de abordare, care presupune analizarea critica a sistemului (system approach) pentru identificarea, analizarea si eliminarea tuturor deficientelor, a caror sumare a condus la producerea accidentului. Metoda porneste de la prezumtia ca toti oamenii, chiar foarte bine pregatiti, pot gresi; trebuie sa te astepti la erori chiar in conditiile celei mai bune organizari. Nu putem schimba natura umana, dar putem perfectiona conditiile in care se lucreaza.
Sistemele au numeroase mijloace de aparare, bariere si dispozitive de securitate care ocupa pozitii - cheie in aceasta abordare de tip "system approach":
- sisteme tehnic-ingineresti (alarme, bariere fizice, blocari automate etc);
- specialisti de inalta calificare, ultraspecializati (chirurgi, anestezisti, piloti, controlori de trafic, operatori ai camerelor de control);
- proceduri si controale administrative exigente.
Functia esentiala a acestor sisteme consta in evitarea elementelor locale de hazard si in a asigura protectia potentialelor victime.
Extrem de sugestiv pentru explicarea accidentelor in sisteme bine puse la punct este modelul branzei schweitzer (Swiss cheese model of system accidents) imaginat de James Reason care compara nivelele de securitate cu suprapunerea unor felii de branza schweitzer. Cel mai adesea aceste sisteme sunt foarte eficiente, dar pastreaza totdeauna un grad de vulnerabilitate.
In mod ideal, fiecare nivel defensiv ar trebui sa fie intact. In realitate, totusi, ca si feliile de branza de schweitzer, barierele de securitate au multe gauri; spre deosebire de gaurile din branza insa, gaurile din nivelele de aparare apar si dispar, se inchid si se deschid, isi schimba locul mereu. De obicei fiecare gaura ramane inoperanta si nu are efecte negative. Numai cand gaurile se aliniaza accidental, prin hazard, in toate feliile (nivelele de aparare), ele permit traiectoria libera a accidentului si vatamarea victimei.
Noile forte care influenteaza practica medicala din zilele noastre au determinat abordari variate si solutii diferite ale responsabilitatii profesionale medicale. Toate aceste abordari au un punct comun si anume diferentierea erorii medicale de greseala medicala.
Deosebirea intre eroare si greseala
Teoria generala a erorilor profesionale vorbeste de erori de fapt (ce tin de natura actului medical, de natura lucrului in sine) si de erori de norma (ce tin de lacune de atitudine profesionala). Prin studierea erorilor de fapt se pot trage invataminte care ajuta la dezvoltarea artei medicale, iar prin cercetarea erorilor de norma - generatoare de prejudicii - se poate incerca evitarea acestora.
Eroarea de fapt este neimputabila. Ea nu este urmata de reprezentarea subiectiva a consecintelor negative deoarece nu a putut fi prevazuta in ciuda diligentelor atente si minutioase. Erorile se datoresc unei imperfectiuni a stiintei mdicale la un moment dat, unei reactivitati particulare a bolnavului, care duc la cunoasterea falsa a unei situatii de fapt. Ele se produc in conditiile unei activitati perfect normale. Deoarece respecta regulile de comportament profesional, eroarea de fapt este susceptibila doar de o analiza morala, cu un beneficiu deontologic. Se apreciaza ca se afla in eroare orice medic care, in aceleasi conditii, ar fi fost victima aceleasi capcane.
Eroarea de norma este imputabila. Ea tine de domeniul cunostintei profesionale si se omologheaza cu greseala, cand nu se respecta normele acceptate unanim, de obicei. Erorile de norma pot fi comise (atunci cand faci ceva ce nu trebuie) si omisive (atunci cand nu faci ceea ce trebuie), pot fi certe si indoielnice, pot fi usoare si grave.
Erorile faptice apar prin neconcordanta totala sau partiala a diagnosticului cu realitatea. Erorile logice apar prin incalcarea regulilor de rationament medical. Cele doua tipuri de erori se genereaza reciproc, lipsa unui diagnostic corect determinand o atitudine medicala neadecvata. Erorile faptice sunt in realitate greseli. In acest context, definitia greselii presupune:
1. Existenta unei datorii profesionale
2. Neindeplinirea acestei datorii facute cu vinovatie
3. Aparitia unui prejudiciu datorat actiunii sau inactiunii
4. Demonstrarea legaturii cauzale intre fapta medicala si prejudiciu
Eroare vs. greseala
|
Eroarea de domeniul cunoasterii deseori inevitabila, deoarece tine de natura lucrurilor de regula imprevizibila in conditii de comportament medical competent si prudent poate fi comisa de orice persoana plasata in aceleasi conditii de lucru Progresul tehnic poate creste riscul erorilor, facandu-le si mai vizibile |
Greseala de domeniul corectitudinii medicale evitabila, deoarece tine de conduita medicului de regula previzibila cand lipseste comportamentul medical competent si prudent comisa numai de cei care in aceleasi conditii de lucru nu respecta regulile de comportament profesional Indiferent de progresul tehnic: . informare insuficienta . incalcarea consimtamantului . nesupravegherea pacientului . greseala de diagnostic tehnica medicala etc. |
Criteriologia greselii cere evaluarea concreta pe baza criteriilor culpei profesionale si nu pe baza criteriilor de drept comun. Conceptiile juridice de pana acum au considerat culpa profesionala ca:
O incalcare a unei obligatii de diligenta si prudenta, de sarguinta, zel, promtitudine si competenta a medicului - Planiol;
O lacuna pe care un alt medic, in aceleasi conditii si circumstante de lucru, nu ar fi comis-o - Mazeaud;
o incalcare a regulilor profesionale, de toti admise, prin neatentie neglijenta si imprudenta - Wirchoff;
O neprevedere urmata de prejudicii desi, in conditiile date, subiectul trebuia si putea sa prevada aceste prejudicii.
Malpractice - teminologie
Responsabilitatea profesionala bazata pe vinovatie are ca element al laturii subiective culpa medicala.
Formele culpei medicale
Culpa medicala, asemenea altor culpe, poate fi de mai multe forme:
] Culpa in adendo sau comisiva consta intr-o stangacie, imprudenta, nepricepere, nedibacie, nepasare fata de cerintele bolnavului, temeritate nejustificata de o necesitate, folosirea inadecvata a conditiilor de lucru sau o usurinta in activitatea medicala care reclama atentie si prudenta deosebita.
] Culpa in omitendo sau omisiva apare cand bolnavul isi pierde sansa de vindecare sau supravietuire datorita neexecutarii unor gesturi necesare. Omisiunea insasi poate aparea prin indiferenta, nebagare de seama, neglijenta si este culpabila daca intre ea si prejudiciu exista legatura cauzala.
] Culpa in eligendo rezida dintr-o alegere gresita a procedurilor tehnice, intr-o delegare catre o persoana nepotrivita a unor obligatii sau in delegarea obligatiilor proprii unor altor persoane, incalcand principiul potrivit caruia "atributiile delegate nu se deleaga".
] Culpa in vigilando rezida in incalcarea unei datorii de confraternitate privind solicitarea si obligatia de a raspunde la un consult interclinic, prin nesolicitarea unui ajutor, prin neinformarea despre soarta bolnavului si prin nesupravegherea corecta si adecvata a subalternilor.
Diferentierea erorii de greseala impune si analiza conditiilor de lucru concrete pe care le-a avut medicul la indemana. Se cauta sa se afle daca medical a facut, apeland cu constiinciozitate si diligenta la cunostintele sale stiintifice, tot ce era posibil in acele conditii, pentru a pune cel mai exact diagnotic si a alege cea mai buna metoda de tratament in interesul bolnaului. Daca el a respectat cerintele unei atitudini ideale, neconcordanta diagnosticului cu realitatea va fi doar o eroare, caci orice medic ar fi ajuns la aceleasi concluzii, in aceleasi conditii. Daca neconcordanta diagnostica apare prin folosirea nejudicioasa, fara diligenta si constiinciozitate a cunostintlor sale, in conditiile concrete de lucru, ne aflam in situatia de greseala.
Eroarea apare in ciuda bunei-credinte si a constiinciozitatii medicului, dar greseala nu s-ar putea produce daca medicul ar lucra in aceleasi conditii, competent si constiincios. Teoria raspunderii bazate pe vinovatie arata ca medicul nu va raspunde de riscurile imprevizibile - cazul fortuit, forta majora, desi si in aceste imprejurari va fi apasat de raspunderea sa morala.
Forta majora apare atunci cand nepunerea corecta a diagnosticului sau neducerea la bun sfarsit a unei terapii este de cauza externa.
Cazul fortuit apare atunci cand nepunerea corecta a diagnosticului sau neducerea la bun sfarsit a unei terapii este de cauza interna.
Medicul trebuie sa aiba in vedere si sa evalueze cele mai mici riscuri printr-o atitudine prudenta si printr-o tehnica plina de acuratete. Riscul oportun - calculat si controlat - trebuie sa evite riscul inoportun - necontrolabil. Din punct de vedere juridic exista riscuri supuse normarii - susceptibile de o evaluare anticipata (eventual pe baza statistica) - si riscuri nesupuse normarii - imprevizibile, rezultate din situatii de urgenta, caz fortuit sau forta majora.
Riscul justificat, constient acceptat, legitimat este cel care indeplineste urmatoarele conditii:
Salveaza de la un pericol mai mare;
Pericolul este real, actual si iminent si nu poate fi evitat altfel
Valoarea bunului supus riscului este mai mica decat cea a prejudiciului care s-ar produce.
Evaluarea riscului trebuie raportata permanent la rezultatele scontate si la evolutia spontana a bolii, in contextul conditiilor tehnice ale spitalului si ale competentei echipei de medici. Se va tine seama de faptul ca :
? Evaluarea statistica nu este echivalenta cu evaluarea cazului individual.
? Riscul se accepta totdeauna doar in interesul bolnavului.
? Riscul trebuie acceptat liber si clar de catre bolnav, respectandu-se dreptul acestuia de habeas corpus, dar si pentru acoperirea responsabilitatii medicului.
? Acceptarea riscului nu trebuie sa aiba efecte umane negative previzibile.
? Riscul trebuie sa fie util si justificat social.
Riscul trebuie sa fie acceptat doar in lipsa unei alte alternative.
Riscul trebuie sa rezolve o problema de necesitate medicala.
Riscul ilegitim este cel care apare in alte situatii si nu indeplineste conditiile enumerate, si poate fi exemplificat prin riscul impus de depasirea competentei sau riscul in cazul increderii exagerate in fortele proprii.
In stabilirea criteriilor de evaluare a riscului trebuie analizata libertatea profesionala de alegere raportata la libertatea individuala, care evita disproportia intre riscul acceptat si rezultatul nebanuit.
Riscul profesional devine tolerabil daca medicul isi ia toare masurile de precautie dictate de discernamantul sau moral si profesional. Pentru exercitarea profesiunii medicale sunt imperative modestia, prudenta, franarea elanului subiectiv, respectarea regulii dupa care in bolile obisnuite nu se accepta reguli majore si echilibrarea intre riscul interventiei si cel al abtinerii. In ciuda dezvoltarii permanente a artei si a profesiunii medicale, nocivitatea ignorantei si a ambitiilor desantate este perena.
Consimtamintul bolnavului este un criteriu salutar in evaluarea riscului util. Consimtamantul, dupa prealabila informare - terminologia actual uzitata in literatura anglo-saxona - reprezinta un drept al bolnavului si o obligatie a medicului, esentiale in profilaxia urmaririlor judiciare pentru malpraxis - greseala medicala. Consimtamantul trebuie sa exprime echilibrarea dintre prevederea riscurilor si asumarea lor, dintre avertizarea utila si avertizarea excesiva. Prealabila informare nu trebuie sa dea senzatia de ducere in eroare" in ultima instanta, dar nici nu trebuie sa determine refuzul tehnicii de catre bolnav prin clarificare excesiva.
Profilaxia riscului implica prevederea, anuntarea si limitarea acestuia de catre medic, care nu trebuie sa fie nici prea temerar, nici prea prudent.
Posologia riscului se face in conditiile aplicarii oricarei terapii medicamentoase si cuprinde evaluarea riscului administrarii in functie de boala, bolnav, reactivitatea actuala a bolnavului si in raport cu proprietatea medicamentului de a declansa reactii de intoleranta. Cel mai mic risc trebuie evaluat, calculat si controlat in asa fel incat riscul oportun sa reduca la minim riscul inoportun - imprevizibil si incontrolabil.
Regulile de profilaxie a riscului sunt citate in literatura deontologica:
T Competenta deplina = onestitate profesionala;
T Diligenta manifestata prin ingrijirea atenta, constiincioasa conform ultimelor achizitii stiintifice medicale;
T Prudenta rationala, tinand seama de hipertrofia arsenalului terapeutic;
T Capacitate de a lua hotarari in situatii dificile, implicand acceptarea unor riscuri in interesul bolnavului
T Devotiune permanenta fata de profesiunea medicala.
Se remarca drept un criteriu obiectiv de raportare al greselii medicale tipul ideal de comportament, cerut in anumite conditii concrete de exercitarea practicii medicale. Trasaturile ar fi competenta, prudenta, atentia si devotamentul raportate la activitatea specifica a medicului. In conditiile mai sus amintite nu ne vom afla in fata unei culpe medicale, ci in fata unui esec profesional, chiar daca rezulta un prejudiciu prin depasirea competentei medicale.
Criteriile
clasice folosesc terminologia augmentativa si diminutiva pentru
culpa, impartind-o in : lata - grava;
Aprecierea greselii este determinata de Standardul ingrijirii medicale.
Standardul de actiune al unei persoane rezonabile este definit succint dupa cum urmeaza: 'Medicul este obligat sa presteze o ingrijire rezonabila si adecvata, dand dovada de indemanare si diligenta, asa cum medicii si chirurgii titulari, platiti cu norma intreaga, din vecinatate, la acelasi nivel general de practica, o exercita de obicei in asemenea cazuri'. Exista trei niveluri de rigoare ale standardului.
Nivelul II Al doilea criteriu standard compara tratamentul folosit de medic cu cel practicat de medicii si chirurgii 'din aceeasi vecinatate'. Denumita in mod obisnuit regula localitatii, aceasta conditie lua in considerare, in mod traditional, practica celorlalti medici din aceeasi localitate. Ulterior, a fost adoptata varianta care include practica in arii geografice similare, extensia regulii fiind adecvata in situatiile cand exista putini medici, daca exista in acea localitate unde practica cel cu care se face comparatia.
Pentru a usura criteriologia responsabilitatii medicale s-au standardizat riscurile in toate domeniile practicii medicale, existand termenii de risc bun, risc mediu si risc grav.
Frica de risc duce la practicarea medicinei defensive. Sintagma medicina defensiva nu are inca o definitie foarte clara, in ciuda explicatiilor lui Mechanic din 1965 si ale lui Somer din 1977. In 1972, Hershey sugereaza ca exista practici inutile sau chiar potential daunatoare prin 'deviere de la ceea ce medicul considera ca practica sanatoasa si este, ca atare, considerata, in mod general, indusa de amenintarea responsabilitatii In 1984, Linzer vorbeste despre 'proceduri diagnostice ale caror indicatii nu sunt riguros documentate'.
Epistemologia urgentelor medicale este deosebit de importanta pentru standardizarea atitudinilor medicale in cele mai variate si neasteptate situatii obiective. Aici vedem din nou diferenta dintre eroare, care este de domeniul cunoasterii, si greseala, care este de domeniul constiintei.
Medicul are obligatia neconditionata de a raspunde la o chemare de urgenta, deoarece ceea ce constituie banal pentru medic poate fi iesit din comun pentru bolnav si anturaj, iar unele cazuri aparent banale pot evolua fatal. Medicul are obligatia de a nu parasi bolnavul pe toata perioada pericolului.
Starea de necesitate medicala se omologheaza cu starea de necesitate juridica, in asa fel incat dreptul medicului de a interveni poate incalca chiar dreptul bolnavului la informare si consimtamant. Incalcarea libertatii individului este justificata de interesul social al salvarii vietii individului aflat in stare de necesitate.
Implicarea pacientului
Situatiile concrete de nemultumire fata de asistenta medicala sunt exacerbate, pe de o parte, de asteptarile nerealiste din partea pacientului, iar pe de alta parte, de increderea oarba pretinsa de unii medici care se inconjoara uneori de o anumita 'tacere rituala'. Este necesara consolidarea relatiei medic-pacient printr-o abordare realista si serioasa a consimtamantului pe baza de informare prealabila, in noile conditii de acordare a asistentei medicale.
Celebrul Habeas Corpus ne vorbeste despre dreptul suveran, absolut al omului-pacient asupra corpului sau, drept opozabil tuturor, deci inclusiv medicului curant. Toate statutele deontologice medicale prevad ca actele de ingrijire, de tratare sau explorare medicala se fac numai cu consimtamantul bolnavului sau al reprezentantilor sai legali (parinti, tutori s.a.
Necesitatea luarii consimtamantului pentru orice act reprezinta un drept al bolnavului, dar reprezinta un act de securitate pentru medic, neconstituind un privilegiu al acestuia.
Atitudinea fata de consimtamant decurge din tipul interventiei asupra pacientului:
Interventia de necesitate - vitala - nu cere avertizarea asupra riscurilor;
Interventia utila - cere avertizarea riscurilor grave;
Interventia de lux - cere avertizarea tuturor riscurilor.
In afectiunile cronice si tratamentele uzuale, unde consimtamantul este prezumat prin insasi adresabilitatea bolnavului la medic, daca se va apela la orice act medical deosebit, necunoscut pana atunci de pacient, se va cere un consimtamant expres.
Degrevarea de luare a consimtamantului apare in conditiile bolilor infecto-contagioase sau in cazul bolnavilor psihici, unde interesul general domina interesul individual, iar medicul are obligatia de a salvgarda interesul colectivitatii prin institutionalizarea bolnavului.
Principiul respondeat superior indica pe sef ca responsabil de actele de neglijenta ale agentilor si angajatilor sai. In cadrul spitalelor, medicul sau spitalul raspund pentru neglijenta subordonatilor. In cabinetul sau, medicul este responsabil pentru actele neglijente ale surorilor, infirmierelor, tehnicienilor radiologi sau chiar pentru actele neglijente ale medicilor angajati in slujba sa.
Exista responsabilitatea in eligendo pentru medicul care face trimiterea bolnavului la un specialist, daca alegerea acestuia nu este judicios facuta. Medicul care a asigurat asistenta medicala pana la un anumit moment si a trimis bolnavul la un specialist cu renume prost intre colegi ar putea fi urmarit pentru neglijenta.
Cand medicul trimite pacientul, dar continua sa participe la tratamentul acestuia, va avea statutul de asociat, fiind in continuare pasibil de responsabilitate pentru neglijenta celuilalt medic.
Cand doi medici sunt asociati ca parteneri, apare responsabilitatea pentru greseala partenerului doar in masura in care actul incriminat a fost comis in scopul afacerii in comun. Din punctul de vedere al responsabilitatii civile, daca fondurile asociatiei nu sunt suficiente pentru cheltuielile de judecata, pot fi folosite fondurile personale ale medicului.
S-a vorbit despre activitatea in echipa si despre raspunderea colectiva ca despre o depersonalizare a relatiei medic-bolnav, ca despre o diluare a responsabilitatii prin transformarea raspunderii intr-un act impersonal. Au fost create noi premise juridice datorate imperativelor activitatii moderne care a generat munca de echipa - cu o noua deontologie bazata pe altruism, maleabilitate, lipsa de dogmatism.
Superiorul, seful echipei, va trebui sa stie ce face concret fiecare membru al echipei sale si va raspunde pentru greselile colaboratorilor sai.
Exista maniere de incriminare care abordeaza responsabilitatea echipei in solidum, toti fiind responsabili in mod solidar, de maniera generala.
Conditiile in care dreptul medicului de a vindeca poate fi delegat altor persoane sunt stipulate cu precizie. Modalitatea de efectuare va trebui supravegheata permanent de catre medic. Literatura romaneasca precizeaza responsabilitatea medicului pentru subaltern ca o derivare din responsabilitatea pentru faptele tertilor, dupa cum urmeaza:
r daca ordinul dat de medic este gresit, este responsabil medicul, si nu executantul;
r daca ordinul dat de medic este bun, dar este gresit executat, este responsabil executantul;
r daca ordinul dat de medic este bun, dar persoana nu are competenta de a-l executa, este responsabil medicul;
r daca ordinul dat de medic este bun, dar subalternul nu este supravegheat si controlat, este responsabil medicul.
Raspunderea medicala are o latura profesionala si una juridica, ultima fiind rezultatul incalcarii normelor medicale ce are ca rezultat prejudicierea unei persoane.
Exista in lume doua tipuri de sisteme care permit unui pacient (sau apartinatorilor lui) sa obtina compensatii de ordin material atunci cand se considera nedreptatit in asteptarile sale privind calitatea serviciilor medicale: sisteme bazate pe ideea de greseala ('fault-systems') si sisteme care nu se bazeaza pe ideea de greseala (no-fault systems).
Rezolvarea cazurilor de malpraxis prin proceduri de mediere in Europa
Procesul de mediere in cazurile de malpraxis urmareste stabilirea unei intelegeri cu privire la o compensatie economica, realizata inafara sistemului judiciar.
Exista o serie de alternative de rezolvare a reclamatiilor de malpraxis inafara sistemului judiciar:
-
Stabilirea de intelegeri amiabile - ex. comisiile de arbitraj din
-
Medierea - ex. implicarea unui mediator specializat in
-
Ombudsman in
In
In Germania,
la nivelul Colegiilor Medicilor exista comisii de mediere/arbitraj sau
comisii de experti sau ambele care se ocupa de cazurile de malpraxis.
Este o procedura ieftina si rapida,
potrivita cresterii numarului de cazuri de malpraxis. Comisiile de mediere dau o decizie cu privire la fundamentarea
reclamatiei, dar nu fac referiri la nivelul despagubirii. Comisia de experti ofera o opinie cu privire la
conformitatea unui anumit tratament medical cu standardele in vigoare.
Procedurile, in ambele comisii, sint voluntare si gratuite; nici medicul
si nici pacientul nu pot fi fortati sa
recurga la aceasta solutie. Concluziile acestor comisii nu sint
definitive, pacientul poate merge mai departe sa
reclame cazul in justitie, dar, de regula, aceste decizii au o
oarecare importanta in deciziile curtilor de justitie.
Germania este singura
In Olanda, in spitale exista comisii de arbitraj care analizeaza plingerile in care se acorda despagubiri de pina la 4500 euro. Aceasta reprezinta o solutie rapida si ieftina pentru rezolvarea disputelor de mica anvergura.
In Spania, in virtutea unei legi din 1988, exista institutii de arbitraj pentru medici, psihologi, dentisti si alti profesionisti din domeniul sanitar. Este de remarcat numarul mic de plingeri care ajung in fata tribunalului (15%).
In Marea Britanie, la sfirsitul lui 2005, Departamentul de Sanatate a introdus in Parlament un proiect de lege care sa permita oferirea unei alternative pacientilor in litigiile care implica o suma mica de bani. In prezent functioneaza Litigation Authority care are rolul de a rezolva pe calea medierii, cale administrativa, cazurile de malpraxis. Astfel, in Marea Britanie doar 4% dintre plingeri ajung in justitie.
Franta este singura
In tarile scandinave se pleaca de la premiza ca solutia pentru rezolvarea cazurilor de malpraxis si cresterea calitatii sistemului este de a nu blama medicii. In aceste tari regula este de a despagubi numai pentru acele leziuni care ar fi putut fi evitate de un specialist experimentat. In tarile scandinave mai putin de 1% dintre plingeri sint rezolvate in curtile de justitie. Plingerea adresata de catre pacient ajunge la o comisie destinata analizarii si solutionarii acestor cazuri, care analizeaza plingerea, apreciaza daca prejudiciul ar fi putut fi evitat de un specialist experimentat si stabileste o compensatie. Daca pacientul nu este multumit se poate adresa unei instante superioare (Patients Injury Board of Appeal). Ambele instante isi desfasoara activitatea in mod gratuit pentru pacienti. Desigur, pacientul se poate adresa si curtii de justitie, dar aceasta presupune o serie de costuri si un risc economic semnificativ. Din aceste motive, circa 99% dintre plingerile de mailpraxis in Suedia, Finlanda si Danemarca sint rezolvate prin proceduri administrative.
In functie de maniera de evaluare a cazurilor de malpraxis si de rezolvare a acestora, in Europa se pot identifica doua grupe de sisteme:
- sisteme bazate pe ideea de greseala (fault systems)
- sisteme care nu se bazeaza pe ideea de greseala (no-fault systems)
Un veritabil sistem care nu se bazeaza pe ideea de greseala ar trebui sa acorde
compensatii economice pacientilor pentru orice prejudiciu produs in cadrul sistemului sanitar, indiferent daca acel prejudiciu putea fi evitat sau nu, daca s-a produs o greseala/eroare sau nu. Din acest motiv, este clar ca numai in Franta exista adevaratul sistem nebazat pe ideea de greseala, dar nu in totalitate ci numai pentru acele prejudicii care pot fi compensate de ONIAM. In tarile scandinave nu se practica, de fapt, un sistem nebazat pe ideea de greseala pentru ca in aceste tari trebuie demonstrat ca prejudiciul ar fi putut fi evitat de catre un specialist experimentat pentru a se acorda compensatii pacientului. Tarile scandinave practica mai degraba un sistem in care medicii nu sint invinavatiti, nu se cauta stabilirea individuala a vinovatilor ci identificarea deficientelor sistemului care stau la baza comiterii de greseli.
In sistemele bazate pe greseala (fault systems), de cele mai multe ori cazurile ajung in justitie, in timp ce sistemele care nu se bazeaza pe greseala (no-fault systems) au la baza rezolvarea plingerilor pe cale administrativa.
Principalele diferente dintre aceste doua sisteme sint redate sintetic in tabelul de mai jos.
|
Sisteme care nu se bazeaza pe ideea de greseala (sisteme administrative) Tarile scandinave, Franta (ONIAM), Marea Britanie (Litigation Authority) |
Sisteme bazate pe ideea de greseala (sisteme judiciare) Germania (are
si sistem de mediere), Portugalia, Elvetia, |
|
Legislatie specifica privind dreptul pacientilor de a primi compensatie pentru prejudiciile produse in cadrul actului medical. Medicii sint obligati sa aiba o asigurare medicala pentru astfel de prejudicii. |
Se aplica legea civila obisnuita. Medicii trebuie sa aiba o asigurare medicala pentru a se proteja pe ei insisi de costurile eventualelor plingeri din partea pacientilor. |
|
Este prevazut dreptul pacientului de a primi compensatie- au la baza drepturile pacientului. Pacientul nu trebuie sa demonstreze ca medicul a fost neglijent. Este suficient ca un expert sa stabileasca faptul ca prejudiciul putea fi evitat. Medicul trebuie doar sa dea o declaratie cu privire la faptele medicale petrecute in cazul in speta. |
Pacientul trebuie sa demonstreze ca medicul a fost neglijent. De multe ori legatura de cauzalitate dintre actul medical si prejudiciul suferit de pacient este dificil, daca nu chiar imposibil de demonstrat. |
|
Cea mai mare parte dintre cazuri se rezolva inafara curtilor de justitie, prin proceduri de mediere (99% in tarile scandinave, 98% in Franta, 96% in Marea Britanie) |
Cea mai mare parte a cazurilor se rezolva in justitie |
|
Principiu- se compenseaza leziunile care ar fi putut fi evitate de catre un specialist experimentat |
Principiu- se compenseaza leziunile produse ca urmare a incalcarii standardelor profesionale in vigoare |
|
Nu este blamat medicul. Evaluarea cazurilor se face pe baze obiective, avind la baza posibilitatea ca prejudiciul sa fi putut fi evitat de catre un specialist experimentat. Pe baza aceluiasi principiu, companiile de asigurari evalueaza obiectiv cazul. |
Medicul este dat in judecata personal. El trebuie sa deminstreze ca nu este vinovat. Companiile de asigurari vor proteja medicul tocmai pentru a nu plati daune pacientului |
|
Promoveaza raportarea cazurilor prin faptul ca nu blameaza medicii. In consecinta este facilitata analizarea cazurilor si identificarea cauzelor din sistem care au generat eroarea/greseala mai degraba decit analizarea esecurilor personale |
Accentul se pune pe esecul medicului. Nu se incearca identificarea deficientelor din sistem care ar fi putut fi cauza acestuia. Se poate ajunge la practicarea unei medicini defensive. |
|
Costuri reduse. Datorita costurilor administrative mai reduse, exista posibilitatea plasarii unor fonduri mai mari in dotarea unitatilor medicale cu noi echipamente medicale si tehnologie. |
Costuri ridicate - mare parte dintre bani merg la avocati. De exemplu, in SUA, 72% din banii obtinuti drept compensatie pentru un prejudiciu survenit in cursul actului medical merg la avocati si administratie si numai 28% la pacient, in timp ce in Suedia peste 80% din bani revin pacientului si mai putin de 20% avocatilor si sistemului. |
|
Asigurarea de malpraxis devine mai convenabila, cu prime de asigurare mai reduse. In tarile scandinave nu exista riscul ca medicul sa plateasca pentru prejudiciu, intrucit spitalul plateste asigurarea (responsabilitate institutionala) |
Primele de asigurare pentru malpraxis sint semnificativ mai mari si cu atit mai mari cu cit specialitatea medicala implica mai multe riscuri. In acest mod, se ajunge ca unele specialitati medicale "de risc crescut" (ex. obstetrica-ginecologie, neurochirurgie etc) sa ramina in deficit de specialisti, datorita primelor mari de asigurare care trebuiesc platite de catre acestia. |
|
Nu exista risc economic pentru pacient sau pentru medic |
Risc economic atit pentru pacient cit si pentru medic |
|
Procedura rapida |
Procedura de lunga durata |
|
Multe dintre cazuri sint compensate |
Mai putine cazuri primesc compensatii |
La momentul actual, in Europa se considera ca sistemele care au la baza ideea
de greseala sint contraproductive deoarece urmaresc identificarea greselilor individuale, a indivizilor care au gresit, in conditiile in care cercetarile moderne arata ca cele mai importante cauze ale greselilor medicale sint deficientele in sistem sau rutina.
Recomandarea Rec (2006)7 a Comitetului de Ministri al Consiliului Europei privind managementul sigurantei pacientului si prevenirea efectelor adverse in sistemul sanitar prevede urmatoarele aspecte:
1. Siguranta pacientului trebuie sa fie unul dintre punctele nodale ale tuturor politicilor de sanatate, in plus ar fi de dorit elaborarea de politici in vederea imbunatatirii calitatii in sisitemele sanitare.
2. Elaborarea unui cadru politic coerent si comprehensiv in domeniul sigurantei pacientului, in care:
- sa se promoveze o cultura a sigurantei la toate nivelurile sistemului sanitar
- sa se practice o abordare proactiva si preventiva, accentuind importanta invatarii din incidentele anterioare
- siguranta pacientului sa fie o prioritate in managementul sanitar
3. Promovarea unui sistem de raportare a incidentelor privind siguranta pacientului, in vederea imbunatatirii sigurantei pacientului prin invatarea din aceste incidente. In acest scop, sistemul de raportare a incidentelor trebuie sa aiba o serie de caracteristici:
- sa fie echitabile, sa nu aiba la baza ideea de a pedepsi deoarece blamarea medicilor atrage dupa sine sub- raportarea, iar medicii risca sa devina victime secundare ale sistemului.
- sa fie independent de alte procese regulatorii
- sa fie constituit in asa fel incit sa incurajeze profesionistii din domeniul sanitar sa raporteze incidentele; de exemplu, daca este posibil, sistemul de raportare ar trebui sa fie voluntar, anonim si confidential
- sa se creeze un sistem de colectare si analizare a efectelor adverse raportate, eventual la nivel national
- implicarea atit a sistemului public cit si a celui privat
- implicarea pacientilor, a rudelor lor, in toate aspectele activitatilor derulate in scopul imbunatatirii sigurantei pacientului, inclusiv in cel de raportare a incidentelor.
4. revizuirea rolului altor date disponibile, cum ar fi plingeri ale pacientilor, sisteme de compensatie, date de baze clinice si sisteme de monitorizare, ca surse complementare de informare privind siguranta pacientului.
5. promovarea si dezvoltarea de sisteme educationale pentru profesionistii din domeniul sanitar, inclisiv managerii, privind aspecte legate de deciziile clinice, siguranta, managementul riscului si cele mai adecvare abordari in cazul aparitiei incidentelor legate de siguranta pacientului.
6. Dezvoltarea si implementarea unor indicatori relevanti privind siguranta pacientului, care sa poata fi utilizati pentru identificarea problemelor privind siguranta, evaluarea eficientei interventiilor destinate imbunatatirii sigurantei precum si pentru facilitarea comparatiilor la nivel international.
7. Cooperarea internationala pentru construirea unei platforme in vederea schimbului de experienta si cunostinte in domeniul sigurantei asistentei sanitare, incluzind:
- design proactiv al sistemelor de sanatate sigure
- raportarea incidentelor legate de siguranta pacientilor si invatarea din aceste incidente
- metode de standardizare a ingrijirilor medicale
- metode de identificare si management al riscului
- dezvoltarea de indicatori standardizati privind siguranta pacientului
- dezvoltarea unei nomenclaturi standard privind siguranta paciantului si siguranta actului medical
- metode de implicare a pacientilor si profesionistilor din sistemul medical in imbunatatirea sigurantei
- crearea unei "culturi a sigurantei" care sa se adreseze atit pacientilor cit si personalului medical
8. Promovarea cercetarii in domeniul sigurantei pacientului
9. Elaborarea de rapoarte periodice privind actiunile care au loc la nivel national in vederea imbunatatirii sigurantei pacientului
Formele responsabilitatii profesionale
Responsabilitatea profesionala medicala poate exista singular sau concomitent sub mai multe forme:
F responsabilitatea juridica - penala sau/si civila
F responsabilitatea disciplinara
F responsabilitatea administrativa
Trebuie subliniat ca ceea ce in opinia publica si massmedia se vehiculeaza sub numele de malpraxis este echivalentul raspunderii juridice civile si are drept scop acoperirea prejudiciului creat bolnavului.
Raspunderea juridica a medicului
Dupa cum se mentiona mai sus, raspunderea medicului poate fi penala sau civila.
Raspunderea penala deriva din constatarea unei infractiuni din culpa (vatamare corporala, neglijenta in serviciu, omor din culpa, incalcarea secretului profesional etc) si nu exista prevederi legislative specifice profesiei medicale.
Raspunderea civila se evalueaza in baza procedurii comune privind prejudiciul creat pacientului prin actul medical. De regula, pacientul roman alege calea raspunderii penale si in subsidiar a raspunderii civile din ratiuni economice, deoarece in situatia comasarii celor doua actiuni, penala si civila, nu se plateste taxa de timbru, prohibitiva pentru majoritatea cetatenilor romani.
Desi legea 95/2006 impune atat organelor de urmarire penala cit si instantelor de judecata comunicarea oricarei actiuni impotriva unui medic legata de exercitarea profesiei, aceasta prevedere nu este respectata si nu avem o statistica privind numarul de cazuri si modalitatea de solutionare a acestora.
Raspunderea disciplinara a medicului
Raspunderea disciplinara a medicului apare atunci cand au fost incalcate principiile etice si normele deontologice prevazute in codurile profesionale. Ea poate apare ca unica sau poate coexista cu raspunderea juridica si administrativa. Ea nu se poate substitui raspunderii juridice civile a medicului si, deci, nu poate fi echivalata cu malpraxisul chiar daca aceasta confuzie este frecventa in practica. Raspunderea disciplinara exista chiar si atunci cand nu s-a produs un prejudiciu material cert pacientului.
Competenta de a analiza raspunderea disciplinara o are Corpul profesional; in Romania aceasta atributie a fost delegata Comisiilor de disciplina ale Colegiului Medicilor din Romania.
Codul deontologic al Colegiului Medicilor din Romania reglementeaza atat relatiile dintre medic si pacient cat si intre medici si ale medicului cu societatea. Incalcarea oricarei norme atrage in mod automat responsabilitatea disciplinara.
In anul 2007 Comisia Superioara de Disciplina a Colegiului Medicilor din Romania a analizat 113 dosare, in care au fost implicati 135 medici. Sanctiunile aplicate au fost:
|
Tip sanctiune |
Numar dosare |
|
Mustrare | |
|
Avertisment | |
|
Avertisment+cursuri de perfectionare | |
|
Vot de blam | |
|
Vot de blam+cursuri de perfectionare | |
|
Suspendarea dreptului de a practica profesia pe o perioada de 1 an | |
|
Retragerea definitiva a calitatii de membru al CMR |
Numarul total de medici sanctionati in anul 2007 a fost de 42.
In anul 2008 (pana la data de 1 septembrie) Comisia Superioara de Disciplina a Colegiului Medicilor din Romania a analizat 103 dosare, in care au fost implicati 118 medici. Sanctiunile aplicate au fost:
|
Tip sanctiune |
Numar dosare |
|
Mustrare | |
|
Mustrare+cursuri de perfectionare | |
|
Avertisment | |
|
Vot de blam | |
|
Amenda | |
|
Amenda+cursuri de perfectionare | |
|
Suspendarea dreptului de a practica profesia pe o perioada de 3 luni |
Numarul total de medici sanctionati in anul 2008 a fost de 67.
In anul 2007 Comisiile de Disciplina ale Colegiilor Judetene au analizat 513 dosare. Sanctiunile aplicate sunt ilustrate in graficul de mai jos.
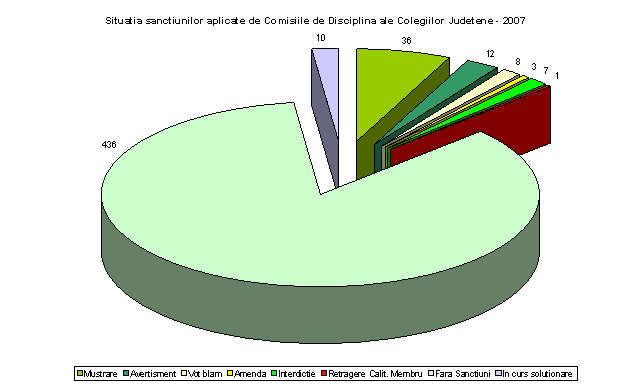
In anul 2008 Comisiile de Disciplina ale Colegiilor Judetene au analizat pana la data de 1 septembrie 288 dosare. Sanctiunile aplicate sunt ilustrate in graficul urmator.
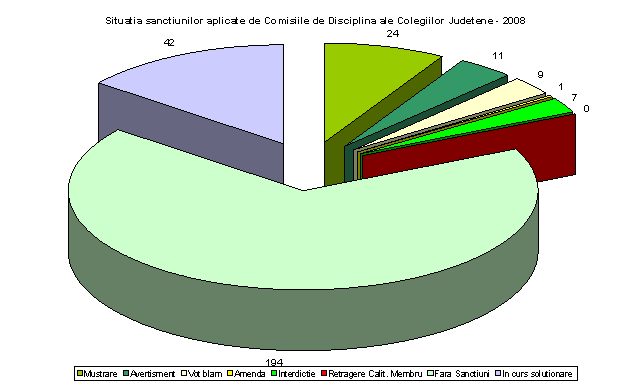
Legea 95/2006 si malpraxis-ul
Titlul XV al legii 95/2006, intitulat raspunderea civila a personalului medical (malpraxis-ul), este un exemplu de interventie diletanta in domeniul raspunderii medicale. Prin aceasta lege se infiinteaza comisii de analiza a malpraxis-ului, care au atributii ce se suprapun atit instantelor de judecata cit si comisiilor de disciplina. In final, solutiile date de aceste comisii sint lipsite de orice eficienta si posibilitate de a fi aplicate deoarece partile au deschisa atit cale ajudecatoreasca cit si pe cea disciplinara. Solutiile fiind lipsite de efect, rezultatul este ca atit pacientii cit si medicii sint tracasati si blamati inutil. Solutia comisiei de malpraxis nu constituie proba judiciara (legislatia romana impune in asemenea cazuri o expertiza medico-legala) ci doar, cel mult, o proba extrajudiciara. Legea prevede ca anual comisia de supraveghere a cazurilor de malpraxis sa prezinte un raport, dar in cei doi ani un asemenea raport nu a fost elaborat si nu avem, ca si in cazul raspunderii juridice, o situatie a numarului de cazuri analizate si a solutiilor date pentru fiecare caz sau statistic.
In concluzie:
1. In Romania abordarea responsabilitatii medicale, in prezent, este incoerenta, fara un fundament teoretic si, de aici, fara consistenta practica. Pacientul roman, ca si medicul, nu cunoaste procedurile si, mai grav, nici autoritatile si mass media nu il indruma corect. Existenta numai a sistemului de indemnizatie bazat numai pe greseala obliga pacientul sa urmezte strict calea judecatoreasca, care este de lunga durata (in Europa, in medie, 3 ani), costisitoare si, de aici, gradul crescut de insatisfactie al pacientului dar si al medicului care este tracasat in acest interval de timp.
2. In Europa, trend-ul este de a evalua cazurile de malpraxis mai degraba prin mediere si nu in scopul de a blama un medic ci de a identifica punctele slabe ale sistemului care predispun la greseli.
3. Un sistem sanitar care promoveaza drepturile pacientului ar trebui ca in evaluarea plangerilor de malpraxis (in concordanta cu opinia si recomandarile Consiliului Europei) sa respecte urmatoarele:
sa elaboreze legislatia specifica bazata pe drepturile pacientului
sa implice responsabilitatea unitatii sanitare mai degraba decit responsabilitatea personala a medicilor
sistemele de compensatie a prejudiciilor nu ar trebui sa aiba la baza blamarea medicilor; aceasta ar putea fi realizata prin separarea completa a compensatiei economice a pacientului de actiunea disciplinara impotriva medicului care a gresit
sa se compenseze prejudicii care ar fi putut fi evitate, indiferent de aspecte ca neglijenta, eroarea sau omisiunea din partea medicului, ceea ce ar facilita procedurile administrative si ar reduce la minimum procedurile juridice
utilizarea unui sistem administrativ de rezolvare a plangerilor in locul actiunilor judiciare, pentru a reduce costurile si timpul de solutionare
sa se foloseasca informatiile din plangeri pentru a invata cum sa se evite astfel de erori/greseli in viitor. Aceasta inseamna ca ar trebui incurajata raportarea cazurilor si analizarea lor. Plecand de la ideea ca toti oamenii gresesc, ca greseala este in natura umana, solutia este de a modifica sistemul (pe baza informatiilor si invatamintelor rezultate din analizarea greselilor), astfel incat riscul de a gresi pe viitor sa fie redus la minimum.
Responsabilitatea medicala contemporana trebuie sa se bazeze pe urmatorul
principiu
PROTEJATI PACIENTUL, INLATURATI CAUZELE ERORILOR DIN SISTEM (PROFILAXIA), INDEMNIZATI PACIENTUL PAGUBIT SI NU BLAMATI MEDICUL!
|
Politica de confidentialitate | Termeni si conditii de utilizare |

Vizualizari: 1405
Importanta: ![]()
Termeni si conditii de utilizare | Contact
© SCRIGROUP 2025 . All rights reserved