| CATEGORII DOCUMENTE |
| Alimentatie nutritie | Asistenta sociala | Cosmetica frumusete | Logopedie | Retete culinare | Sport |
Tromembolismul pulmonar acut
Nosologia embolismului pulmonar (EP) Nosologia TEP

Epidemiologie
TEPA are o incidenta anuala de circa 1,3 estimata pe date din studii clinice si necroptice, ceea ce conduce la cifra de aproximativ 17.000 cazuri pe an pentru Romania (in absenta unor date precise)
Sursa TEP se afla in circulatia venoasa a membrelor pelvine (in venele ilio-femurale in 65-80% din cazuri) dar simptomele si semnele de TVP lipsesc la circa 30% din cazurile de TEP. TVP in venele gambelor nu da TEP dar genereaza TVP ilio-femurala in circa 20% din cazuri
TEP poate fi mut clinic in pana la 50% din cazurile de TVP explorate specific iar in studiile necroptice generale se apreciaza ca aproximativ 66% din totalul cazurilor de TEP raman nediagnosticate
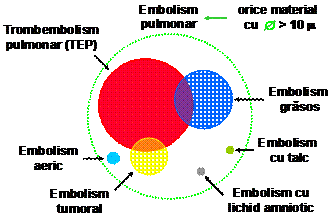
Tipuri de trombembolism pulmonar
Obstructie proximala a arterelor pulmonare (vasele mari) determinata de:
trombi voluminosi
tumori endoluminale sau emboli tumorali masivi din vena cava inferioara, AD sau VD
Obstructie distala a arterelor pulmonare (vasele mici) determinata de particule mai mari de 10 microni:
embolism pulmonar acut sau cronic (trombi, tesut tumoral, paraziti si oua de paraziti, fragmente de tesut adipos, lichid amniotic, materiale straine: granule de talc, solutii perfuzabile lipidice s.a.)
micro sau macrotromboze in situ
siclemie si alte hemoglobinopatii
Frecventa EP in functie de etiologie
1. EP cu trombi (TEP: pondere > 95% din totalul EP), in absenta tratamentului profilactic, apare:
clinic la 6-20% din cazurile de TVP in teritoriile venei cave inferioare (toate etiologiile incluse)
investigational in functie de metoda de diagnostic - prin angiografie in studiul PIOPED (dar bolnavi cu grad ridicat de suspiciune) la circa 35% din cazuri
necroptic la 18,6% dintre cei cu fracturi de membre pelvine si in ~ 50% din cazurile de TVP (dependent insa si de cauza de deces - posibil TEP mut clinic)
in pana la 36% din cazurile de TVP a membrelor superioare (mai ales dupa catetere venoase)
extrem de rar (cazuri cu totul izolate) la bolnavii cu tromboze venoase superficiale
2. EP cu tesut tumoral se descopera necroptic la circa 26% dintre bolnavii decedati de cancer dar numai la 6% dintre acestia dg. se stabileste clinic; embolii tumorali produc tromboza in situ dar nu metastaze; neoplaziile cu EP mai frecvent: hepatom, AC de san, stomac, prostata, colo-rectal (rar mixomul de AD, coriocarcinomul, AC ovarian)
3. EP cu aer apare dupa diverse interventii chirurgicale, instrumentare de vene mari, traumatisme, ventilatie cu PP, boala de decompresiune, terapii laser pulmonare
4. EP cu lichid amniotic este o complicatie extrem de grava (mortalitate de 60-90%), aparind cu o incidenta de 1 la 8.000 de sarcini sau 1 la 80.000 de nasteri
5. Embolia pulmonara grasoasa apare la 1-20% din cazurile de fracturi de oase lungi si pelviene sau de oase continind maduva osoasa, proceduri ortopedice, arsuri cutanate, liposuctie, recoltare sau transplant de maduva osoasa dar, rareori, si la bolnavi cu diabet zaharat, pancreatita acuta, diabet zaharat, perfuzii de solutii lipidice, osteomielita, steatoza hepatica s.a.
6. EP cu talc apare la drogatii care-si injecteaza solutii obtinute non-farmaceutic (ilicit) prin dizolvarea unor comprimate de medicamente cu potential adictiv (metilfenidat, metadona, meperidina, pentazocina dar si unele antihistaminice); materialul emboligen poate fi si metilceluloza sau amidonul.
Geneza triadei lui Virchow in TVP-TEP

Factori de risc de TEP
1. Conjuncturi si stari individuale:
varsta > 40 de ani
imobilizarea pe timp de mai multe ore in pozitie sezinda in avioane, automobile sau cazinouri
imobilizarea prelungita (la pat, in aparat gipsat)**
sarcina si perioada post-partum
interventiile chirurgicale in ultimele trei luni**
fumatul > 25 tigari/zi*
terapiile cu: contraceptive orale, antineoplazice (independent de neoplazia de indicatie), tamoxifen, hormoni estrogeni, heparina (TP tip II si rebound)
dispozitivele intravenoase mentinute mai mult timp (catetere venoase, sonde de pacing temporar)
starile de deshidratare acuta.
2. Stari patologice evidente:
AVC (post-TVP in membrul afectat neurologic)**
antecedentele de TVP, varicele membrelor pelvine si anomaliile congenitale de VCI
obezitatea*
HTA*
sindromul nefrotic
unele neoplazii** si boli mieloproliferative (leucemii acute, policitemia vera si trombocitemia esentiala)
sindromul anticorpilor antifosfolipidici
boli cu hiperviscozitate sanguina (mielom multiplu, macroglobulinemie Waldenstrom)
hemoglobinuria paroxistica nocturna, siclemia si alte hemoglobinopatii
3. Anomalii ale coagularii - trombofilii ( evidente):
factorul V Leiden
anomaliile functionale ale proteinei C (ereditare, cantitative sau calitative, si castigate)
deficitul de proteina S
hiperhomocist(e)inemia (primara sau secundara)
mutatia augmentativa in gena protrombinei
deficitul de antitrombina
deficitul de cofactor II al heparinei
anomalii legate de plasminogen - deficitul ereditar, deficitul de eliberare de t-PA, hiper-PAI-1
disfibrinogenemiile
deficitul de factor XII
hiperactivitatea coagulanta a factorului VIII
4. Boli cu microtromboze in situ - rar microembolii 'pulmo-pulmonare' - care fac parte integranta din etiopatogenia bolii (neincadrate conventional in TEP):
bronhopneumopatia obstructiva cronica
hipertensiunea pulmonara primitiva
hipertensiunile pulmonare secundare (indiferent de boala cardiovasculara cauzala)
trombembolismul pulmonar cronic - forma fara APP de TVP si fara dovezi obiective curente de TVP - posibil pana la 50% din totalul TEP (?) prin trombi fromati de novo direct in artera pulmonara (primar mai susceptibila la lezarea de endoteliu ?).
Factori statistici generali de risc de TEP
In studiul PIOPED (Prospective Investigation Of Pulmonary Embolism Diagnosis) 1990:
imobilizarea prelungita (la pat, in aparat gipsat)
interventiile chirurgicale in ultimele trei luni
AVC cu plegii ale membrelor pelvine
antecedentele de TVP
neoplaziile (evidente sau oculte) - 18,3% din cazuri
In Nurse's Health Study (efectuat pe > 112.000 asistente medicale din SUA) 1997:
obezitatea (risc relativ 2,9)
fumatul (risc relativ de 1,9 la 25-34 tigari/zi si de 3,3 la peste 35 tigari/zi)
hipertensiunea arteriala
Sursele majoritare de trombofilie
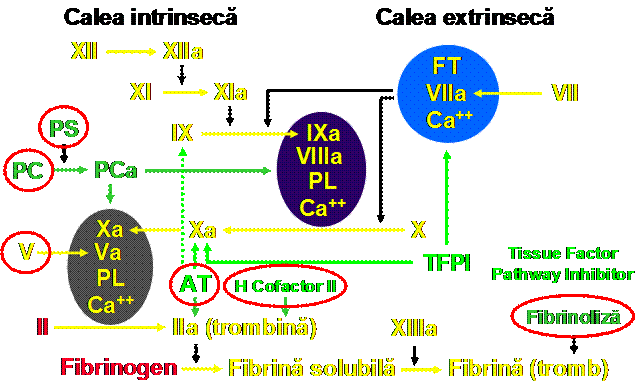
Tipuri de trombofilii
Trombofiliile ereditare constituie cauza a 24-37% din TVP-TEP in serii de cazuri neselectionate (fata de o prevalenta in populatia generala de < 10%)
1. Factorul V Leiden:
cea mai frecventa trombofilie ereditara (40-50% din serii selectionate de risc crescut: TVP la varste tinere, AHC de TEV, TVP recidivanta); apare mai frecvent la albi (5,3%) decat la asiatici (0,45%)
mutatie genica punctiforma G1691A ducind la F V Arg506Gln care nu mai poate fi clivat de PCa si ramane utilizabil pentru generarea trombinei; F V clivat in pozitia 506 este cofactor al PCa, alaturi de proteina S, pentru inactivarea F Va si VIIIa; alte mutatii (F V Cambridge, absenta F V) sunt rare
2. Anomaliile functionale ale proteinei C (la 21-33% din cazurile de TVP) prin:
defecte ereditare: tip I (cantitativ) si II (calitativ)
defecte castigate: boli hepatice cronice, infectii severe, soc septic, CIVD, stari postoperatorii si tratamente cu ciclofosfamida, metotrexat s.a.
riscul TVP si TEP este de 60% si respectiv 40%
3. Deficitul de proteina S:
trei tipuri: I (cantitativ global) - frecvent, cu nivel de PS libera < 50%, II (calitativ) - rar si III (cantitativ selectiv) - cu nivel de PS libera < 40%, partial si de cauza secundara (avansare in varsta
se insoteste de TVP si TEP in 74% si respectiv 38% din cazuri (frecvent si de TF superficiala)
prima cauza de trombofilie ereditara identificata, cu tipurile I - cantitativ, cu reducere de nivel seric la sub 50% din normal (< 10% la homozigoti) si II - calitativ, cu nivel seric normal dar cu anomalii in ambele situsuri active (de trombina si heparina)
risc de TVP > 60% si TEP > 30% in tipurile I si II-t
5. Mutatia in gena protrombinei:
mutatie G20210A in gena protrombinei aflata pe cromozomul 11 in pozitia 11p11-q12 conducind la niveluri de F II cu 30% mai mari decat normal
mai frecventa in sudul decat in nordul Europei (3,0 vs. 1,7%) si foarte rara la asiatici si negri
incidenta ~12% la cei cu TVP si F V Leiden
6. Hiperhomocist(e)inemia:
prevalenta populationala de 5-7%
risc relativ de TEV de 2,5-3,4 care creste la 21,6 in cazul asocierii cu factorul V Leiden
ereditara dar si in caz de hipovitaminoze B6, B12, si ac. folic, boli hepatice sau renale cronice (IRC)
implicare probabila si in aterotromboza
7. Alte trombofilii ereditare: deficitul de cofactor II al heparinei, deficitul de plasminogen (tip I = hipo- si a-plasminogenemia, tip II = displasminogenemia), hiper - PAI-1, deficitul de eliberare de t-PA, deficitul de factor XII, disfibrinogenemiile si hiperactivitatea pro- coagulanta a factorului VIII sunt foarte rare si au un rol incert in cresterea riscului de TEV sau TEP.
Tipuri de simptome si semne de TEPA
A. Tipice
2 sau mai multe puncte respiratorii*
AV > 90/min
simptome ale membrelor inferioare (flebita)
subfebrilitate
Rx. pulmonar compatibil cu TEPA ()
B. Atipice: simptome cardio-respiratorii diverse dar nu din categoria celor tipice
C. Severe (TEPA masiv sau sub-masiv): tipice, cu:
sincopa
presiune arteriala < 90 mm Hg si AV > 100/min
nevoie de ventilatie mecanica sau supliment O2
semne de suferinta severa de VD - clinice si ECG
Puncte respiratorii in evaluarea TEPA
Dispnee acut instalata sau exacerbare acuta a unei dispnei cronice de fond
Durere pleuritica
Durere non-retrosternala, non-pleuritica, fara semne sau caractere de suferinta coronariana
PaO2 < 92% in respiratie spontana (aer ambient) care se corecteaza la administrare de O2 nazal in concentratie < 40%
Hemoptizie
Frecatura pleurala (uneori si pericardica)
1 punct respirator pentru fiecare din cele de mai sus
Date paraclinice de TEPA
Radiologice: absente in peste 70% din cazuri - in rest nespecifice in absenta infarctului pulmonar
Ecocardiografice:
semne de suprasolicitare VD
eventuala vizualizare a trombilor mari din AP
Scintigrafice de ventilatie (Xe133 )/perfuzie (Tc99m) :
hipocaptare strict localizata a radiotrasorului
hipocaptari cvasipunctiforme, concordante intre cele doua modalitati de explorare
Date de laborator:
crestere de D-dimeri (produsi de degradare a fibrinogenului prin fibrinoliza) > 500 mg/L
anomalii de coagulare
Algoritm diagnostic initial in TEPA
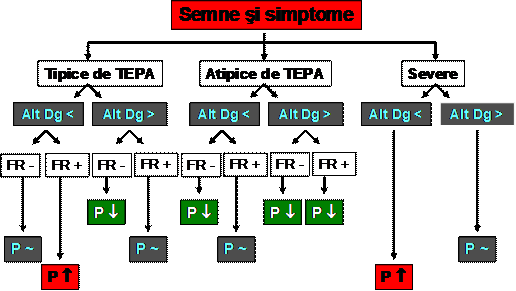
Algoritm diagnostic standard in TEPA

Explorari speciale pentru cazurile critice
Angiografia pulmonara: cvasi-obligatorie in TEPA masiv pentru decizia indicatiei chirurgicale; relativ larg accesibila si ieftina
RMN cu Gd: sensibilitate si specificitate excelente; relativ scumpa si mai putin accesibila
Tomografia computerizata spirala: are sensibilitate mare pentru embolii din trunchiurile principale ale AP, ramurile lobare si segmentare; furnizeaza noninvaziv date utile; este scumpa si putin accesibila
Scintigrafia pulmonara de ventilatie cu Xe127: permite explorarea imediat dupa scintigrama de perfuzie cu Tc99m (fotoni de energie inerenta mai mare); este scumpa si putin accesibila
Explorari etiologice in TEPA
Identificarea sursei de emboli
examinare clinica a membrelor pelvine
explorare specifica a circulatiei venoase periferice prin pletismografie de impedanta si ecografie cu compresie, eventual flebografie de contrast si/sau scintigrama abdominala sau a membrelor pelvine cu fibrinogen marcat
Explorarea coagularii sanguine
explorari standard
dozari de antitrombina, proteine C si S, factor V, fibrinogen, protrombina, anticorpi antifosfolipidici (scumpe si nu fac parte din explorarea curenta)
explorari genetice (in suspiciunile de mutatii in genele factorilor de coagulare) - greu accesibila
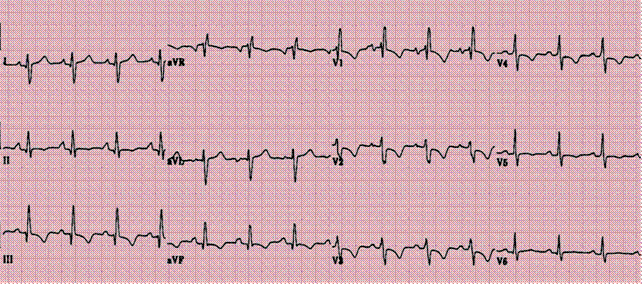
ECG in TEPA la debut
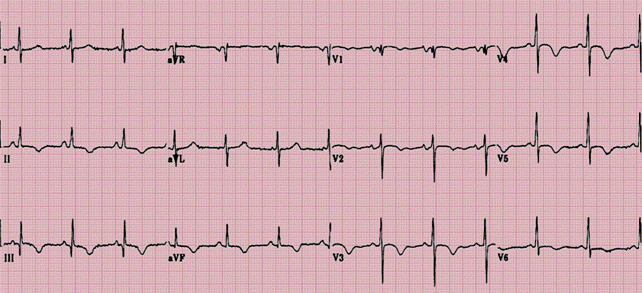
ECG in TEPA
A. Tratamentul medicamentos al TEPA
A.1. Anticoagulare intravenoasa
heparina nefractionata 1.250 u/ora (megadoze: 60.000 u/zi ?) cu APTT = 1,5 - 2,5 x C (control)
heparine fractionate - la fel de eficiente dar cu riscuri mai mici de reactii adverse
A.2. Anticoagulare orala in continuarea celei i.v. dar cu 5 zile de suprapunere terapeutica:
acenocumarol 2-4 mg/zi sau warfarina 2-10 mg/zi
INR tinta = 3,0-3,5
durata minimum 6 luni (toata viata la cei cu risc)
A.3. Terapie trombofibrinolitica cu streptokinaza, rtPA sau urokinaza: fara dovezi clare de superioritate in privinta mortalitatii, evolutiei sau complicatiilor (de preferat, probabil, in TEPA masiv)
B. Tratamente nemedicamentoase in TEPA
B.1. Embolectomie pe cateter
cateter cu suctiune si embolectomie transvenoasa
cateter reolitic (extragere de fragmente de trombi)
fragmentare cu dispersie in vase mai mici
perfuzie de trombofibrinolitice direct in tromb
B.2. Trombembolectomie pulmonara chirurgicala
indicata exclusiv in TEPA masiv
mortalitate mai mica comparativ cu tratamentul medicamentos (anticoagulante s.a.)
B.3. Insertie de filtre in vena cava inferioara
indicata in TEPA recidivant sub anticoagulare si la cei cu contraindicatii pentru anticoagulare orala
eficienta certa dar nu influenteaza mortalitatea
Mortalitatea prin TEP
TEPA are o mortalitate medie naturala de circa 30% dar cu o extrema apropiata de 90% in TEP masiv
TEPA (in absenta profilaxiei) este cauza de deces:
la 38-50% dintre cei cu fracturi de sold
la 8-15% din cazurile cu interventii chirurgicale - cu risc (pelviene, abdominale) sau teren favorizant
in ~ 5% din cazurile de moarte subita
la 2-3% dintre bolnavii cu insuficienta cardiaca
Mortalitatea prin TEP a scazut semnificativ, pana la 2-8%, dupa utilizarea unor metode de diagnostic precoce, generalizarea terapiei antitrombotice sau anticoagulante profilactice si administrarea la timp de trombofibrinolitice
Cordul pulmonar acut
Cordul pulmonar acut (CPA): este o suferinta acuta a ventriculului drept determinata de cresterea brusca a presiunii din artera pulmonara (fie prin obliterarea unui sector mare a lumenului acesteia sau ramurilor sale, fie prin vasoconstrictie acuta)
Cordul pulmonar cronic (CPC): se defineste ca o alterare a functiei si structurii ventriculului drept ca urmare a hipertensiunii pulmonare determinate de boli afectind plamanul, vascularizatia sa ori ventilatia; suferinta ventriculului drept aparuta in evolutia unor boli ale cordului stang sau congenitale nu intra in acest cadru (OMS, 1998).
Mecanisme de producere a CPA
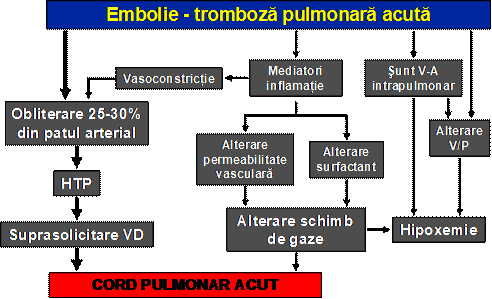
Mecanisme de producere a CPA
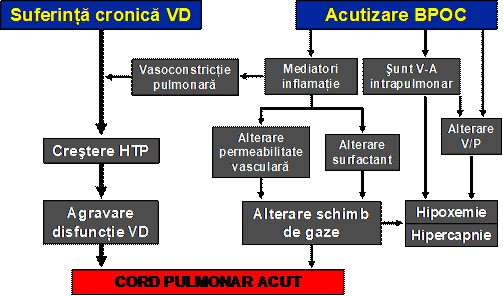
Manifestari clinice ale CPA
Dispnee acuta sau acutizare a unei dispnei cronice, independenta de pozitia corpului, in relatie directa cu gravitatea clinica si dimensiunea TEPA
Dureri toracice nesistematizate, localizate anterior sau uneori sub forma de junghi intercostal
Sincope sau lipotimii, mai ales la debut
Palpitatii, din cauza tahicardiei sinusale
Subfebrilitate sau (rar) febra > 38o
Cianoza nou aparuta (in formele grave)
Disconfort epigastric din cauza suprasolicitarii VD
Anxietate, usoara agitatie psiho-motorie, ameteli
Hemoptizie (mai frecventa in caz de infarct pulmonar)
Semne obiective de suferinta acuta de VD
Clinice
cianoza (direct proportionala cu gravitatea clinica)
tahicardie, aparent nejustificata
semn Harzer pozitiv
galop S3 de ventricul drept
frecatura pericardica (uneori)
turgescenta jugulara (grad mare) si hepatomegalie
ECG:
tahicardie sinusala, eventual cu P 'pulmonar'
deviere la dreapta a AQRS (SI - QIII cu TIII negativ)
suprasolicitare VD (unde R ample V1-V2 cu raport R/S>1; amplitudine R V1 >7 mm; unde S V5-V6
unde T negative V1-V3 (cu TV1 > TV3)
Tratamentul medicamentos al CPA
Administrare de fluide i.v.
problematica din cauza incarcarii hemodinamice suplimentare a ventriculului drept suprasolicitat
cu prudenta, sub supravegherea PVC: glucoza 5-10% sau ser fiziologic 500-1.000 mL
Terapie inotrop pozitiva
norepinefrina 0,05-0,1 mg/kg/min; creste presiunea arteriala si IC, cu posibil efect favorabil pe HTP
dopamina 0,5-5,0 mg/kg/min, eficienta pe IC, PA si pe HTP dar produce tahicardie
dobutamina 1,0-10,0 mg/kg/min, la fel de eficienta dar probabil mai bine de asociat cu norepinefrina
amrinona si milrinona nu sunt indicate in CPA
isoproterenolul nu are nici un efect
|
Politica de confidentialitate | Termeni si conditii de utilizare |

Vizualizari: 3372
Importanta: ![]()
Termeni si conditii de utilizare | Contact
© SCRIGROUP 2026 . All rights reserved