| CATEGORII DOCUMENTE |
| Alimentatie nutritie | Asistenta sociala | Cosmetica frumusete | Logopedie | Retete culinare | Sport |
Derivatiile bilio-digestive sunt proceduri chirurgicale in urma carora se realizeaza o comunicare intre un segment biliar si tubul digestiv.
Prima anastomoza colecisto-digestiva a fost efectuata in Germania, in 1882, de catre von Winiwarter. In 1888, Riedel a efectuat prima coledoco-duodenostomie. In 1891, Sprengel a obtinut prima vindecare dupa acest tip de interventie. In 1913, Sasse, urmat de Mallet-Guy, au dezvoltat metoda in Franta. In 1908, Montprofit a promovat anastomoza coledoco-jejunala (2).
Calea biliara principala (CBP) - vezi coledocotomia
Duodenul este prima portiune fixa a intestinului subtire si este situat profund pe coloana vertebrala. Este inconjurat de colonul transvers. Are forma de potcoava, cu concavitatea orientata in sus si spre stanga, in care patrunde capul pancreasului. Incepe la nivelul pilorului, corespunzator primei vertebre lombare, se indreapta in sus si spre dreapta pana la nivelul coletului vezicular, unde formeaza genunchiul superior. De aici descinde de-a lungul capului pancreasului, culcat pe vertebrele L2-L3, pana la polul inferior al rinichiului drept, unde se recurbeaza formand genunchiul inferior. In continuare, se indreapta transversal peste a 4-a vertebra lombara, dupa care urca pe flancul stang al coloanei, sub mezocolonul transvers pana la unghiul duodeno-jejunal.
Duodenul are, astfel, patru portiuni: prima portiune superioara, subhepatica, se intinde de la pilor la genunchiul superior; a doua portiune, descendenta, tine de la genunchiul superior la cel inferior; a treia portiune, orizontala, prevertebrala; a patra portiune, ascendenta.
Prima portiune a duodenului are patru fete si prezinta urmatoarele rapoarte: fata anterioara cu lobul patrat al ficatului si coletul vezicular; fata posterioara este incrucisata de coledoc, vena porta si artera gastro-duodenala si corespunde vestibulului bursei omentale; fata superioara ofera insertie epiploonului gastro-hepatic si delimiteaza in jos hiatusul Winslow; fata inferioara are raport cu capul pancreasului si marele epiploon. Prima portiune are un segment initial mobil, inconjurat de peritoneu, bulbul duodenal (notiune radiologica) si un segment postbulbar fix, delimitat de artera gastro-duodenala.
Prima ansa jejunala, care continua unghiul duodeno-jejunal, este situata pe flancul stang al coloanei vertebrale. Spre deosebire de duoden, prezinta deja un mezou care ii permite o mobilizare suficienta.
Mezocolonul transvers leaga colonul transvers de peretele abdominal posterior. Se fixeaza pe colon la nivelul teniei superioare. Radacina sa trece peste polul inferior al rinichiului drept, a doua portiune a duodenului, capul pancreasului, marginea anterioara a corpului pancreasului, fata anterioara a rinichiului stang. Contine nervi, vase de sange si limfatice (artera colica medie, arcada Riolan) si inchide in jos bursa omentala.
Obiectivul principal al interventiei este reprezentat de crearea unei comunicari directe si permanente intre calea biliara si tubul digestiv. Se executa in diverse variante si au indicatii multiple. Cel mai frecvent, aceste derivatii se realizeaza intre caile biliare extrahepatice si un segment al tubului digestiv (duoden, stomac, prima ansa jejunala); la anastomoza dintre caile biliare intrahepatice si un segment al tubului digestiv se recurge mai rar (1). Anastomozele bilio-digestive creeaza o situatie anatomofunctionala noua prin scurtcircuitarea sfincterului Oddi realizand, functional, un complex anastomotic alcatuit din trei etaje: etaj supraanastomotic (caile biliare suprajacente stomei), etaj anastomotic (stoma propriu-zisa) si etaj subanastomotic (tubul digestiv) (1). Pentru o anastomoza de buna calitate, calea biliara supraanastomotica trebuie sa aiba un perete ferm, cu diametru de cel putin 1,5 cm, fara proces de scleroza si fara fenomene inflamatorii pediculare.
Principiile de realizare ale gurii de anastomoza:
largimea gurii trebuie sa fie de minim 1 cm pentru a nu se produce o stenoza;
epiteliul biliar trebuie sa se continue cu epiteliul digestiv, fara a lasa o suprafata cruda, neepitelizata, care sa se constituie intr-o zona de precipitare biliara secundara;
anastomoza nu trebuie sa se efectueze sub tensiune;
stoma se efectueaza ca o sutura vasculara, cu ace atraumatice, fir neresorbabil 3-0, cu puncte de sutura la 3 mm, sutura inversata, afrontare perfecta, realizare intr-un singur plan (3).
In general, colecistectomia este obligatorie.
In privinta segmentului digestiv, trebuie sa se respecte urmatoarele principii:
tubul digestiv subjacent trebuie sa fie liber;
se va evita plasarea anastomozei in apropierea sfincterelor sau a zonelor sfincterizate (peste 2 cm de pilor);
nu se vor realiza anastomoze la nivelul unei portiuni inflamate a tubului digestiv
Chiar daca, uneori, derivatia bilio-digestiva se executa cu scop paleativ, aceasta anastomoza reprezinta un sistem anatomofunctional neobisnuit pentru organism, iar confectionarea sa nu trebuie sa se degradeze in timp. Un proces patologic asociat sau insusi procesul patologic poate, prin evolutia sa, sa compromita in timp derivatia. Se vor evita conditiile generatoare de staza si refluxul digestivo-biliar, cu sepsis secundar, care ofera conditii litogenezei ulterioare. In general, se vor evita anastomozele cu vezicula biliara, care lasa un fund de sac lung si care, in timp, pot deveni nefunctionale.
In concluzie, trebuie sa se retina urmatoarele principii generale:
este necesara o explorare minutioasa pre- si, mai ales, intraoperatorie, care presupune realizarea colangiografiei;
executarea anastomozei trebuie sa tina cont de functionalitatea previzibila in timp a derivatiei, deci, de boala de fond care a indicat interventia (exista diferente de tactica intre rezolvarea unei obstructii benigne si cea a uneia maligne);
anastomozele ducto-duodenale trebuie executate cu o largime egala cu diametrul CBP si trebuie controlat sa nu ramana resturi de material calculos la nivelul anastomozei;
fundul de sac subanastomotic nu trebuie sa fie "locuit";
nu se efectueaza derivatii cu segmente inflamate sau cu procese sclerogene (traiect fistulos, canal cistic);
in stenozele CBP se prefera anastomozele ductoj-ejunale cu ansa in Y;
trebuie evitata anastomoza cu vezicula biliara datorita potentialului de nefunctionalitate, aceasta ramanand ca o alternativa rara, ca timp pregatitor al unei duodenopancreatectomii cefalice;
acuratetea tehnica si tactica chirurgicala sunt esentiale.
Derivatiile au indicatii pentru scurtcircuitarea unui obstacol care se opune scurgerii normale a bilei in tubului digestiv, obstacol, de obicei, inextirpabil, cum ar fi cancerele icterigene inoperabile (cancerul cefalopancreatic, cancerul ampular, cancerul cailor biliare).
Cu indicatii relative, astazi mai rare, sunt situatiile unor neoplasme tehnic rezecabile, la bolnavi care nu permit realizarea de la inceput a unei interventii radicale; derivatiile au ca scop remiterea icterului si se constituie ca un gest pregatitor al unei operatii mai ample. La ora actuala se foloseste drenajul biliar extern percutan sau drenajul biliar endoscopic.
Derivatia bilio-digestiva poate fi indicata in pancreatita cronica cefalica sau oddita scleroasa, cu icter mecanic. Anastomoza bilio-digestiva poate fi o modalitate de finalizare a unei coledocotomii in situatia in care CBP este larga (peste 15 mm), are perete gros, cand exista dubii in privinta dezobstructiei complete sau calculi intrahepatici inabordabili chirurgical. Derivatiile bilio-digestive sunt indicate si in cazurile in care trebuie sa se asigure un drenaj bilio-digestiv larg, fara reflux (impietruire coledociana, boala Caroli). Se efectueaza si in situatii speciale, in care chirurgul este obligat sa rezece o portiune din CBP (colangiocarcinom, chist de coledoc) sau cand se produce o leziune iatrogena a CBP.
Contraindicatiile include afectiuni care contraindica orice interventie pe abdomen si anestezia generala sau cand se pot practica alte modalitati terapeutice mai avantajoase.
De obicei, bolnavul are un risc crescut (icter intens, insuficienta hepatica), care reclama o pregatire preoperatorie atenta. Se va administra vitamina K, la nevoie transfuzii sanguine, pana cand timpul de protrombina ajunge la valori normale. Frecvent, pacientul are bilant azotat negativ, ceea ce impune alimentatia parenterala. Se controleaza si se corecteaza glicemia. Antibioprofilaxia este obligatorie.
Derivatiile bilio-digestive se practica, de obicei, sub anestezie generala. Bolnavul icteric trebuie considerat ca avand un risc chirurgical crescut si impune o atentie speciala din partea anestezistului care, in selectarea drogurilor si a tipului de anestezie, trebuie sa aiba in vedere functionalitatea hepatica, varsta si starea generala a bolnavului. Pentru unii bolnavi poate intra in discutie anestezia peridurala continua.
In afara instrumentarului comun pentru laparotomie si pentru chirurgia viscerala, sunt necesare cateva instrumente speciale: pense de calculi Mirizzi, drepte sau curbe, chiurete biliare sau draga Desjardine pentru deblocarea calculului, dilatatoare Bakes de 3-8 mm pentru explorarea sfincterului Oddi, sonda Dormia sau Fogarty, canule pentru cateterizarea cisticului si pentru radiomanometrie, coledocoscop, aparat de radiomanometrie, aparat Roentgen mobil pentru colangiografie si colangioscopie, material de sutura ca pentru chirurgia vasculara.
Masa de operatie, speciala pentru a plasa filmul radiologic pentru colangiografie, trebuie sa permita o serie de miscari de inclinare a bolnavului in cursul interventiei.
Bolnavul este asezat in decubit dorsal, cu un sul sub omoplati. Masa de instrumente principala se gaseste deasupra picioarelor acestuia si o alta masa , a instrumentistului, la stanga pacientului. Chirurgul se aseaza la dreapta bolnavului, cu primul ajutor si un instrumentist in fata sa. Un alt ajutor va ridica rebordul toracic cu un departator Hartmann.
Indiferent de varianta aleasa, exista, la inceput, o serie de timpi operatori comuni. Colecistectomia este deja practicata. La nivelul patului vezicular se aseaza o valva lata, sub care este pusa o compresa, care va ridica ficatul expunand pediculul hepatic. Deoarece exista timpi septici, campul operator va fi protejat in cele patru directii cu mese si se va verifica aspiratorul.
Se evidentiaza peretele anterior al CBP prin indepartarea foitei peritoneale si a tesutului conjunctiv lax, pana la marginile canalului apreciindu-se diametrul si calitatea peretelui. Se identifica elementele vasculare coledociene - arcada parabiliara (ale carei ramuri vor fi ligaturate si sectionate daca intereseaza linia de coledocotomie), o arteriola supraduodenala transversala care, la nevoie, va fi ligaturata preventiv.
Daca exista ramuri vasculare precoledociene importante in cadrul unor anomalii, se diseca atent, degajate de pe CBP, si se indeparteaza din campul operator fara a fi lezate.
Se va elibera si fata anterioara a duodenului, eventualele ligamente sau aderente, se identifica pilorul si se alege locul anastomozei. La nevoie, se practica decolare Kocher pentru a elibera si mobiliza duodenul.
Anastomozele coledoco-duodenale latero-laterale
Se alege nivelul la care se efectueaza coledocotomia, mai aproape de duoden, dar departe de obstacolul tumoral, se trec doua fire tractoare neperforante de o parte si de alta a liniei de incizie coledociana transversala si, cu un bisturiu fin, intre fire, se face incizia completa a peretelui coledocian anterior aspirandu-se bila. Cu un foarfece fin se completeaza incizia pana la marginile CBP, se scot firele tractoare (Fig. 1).
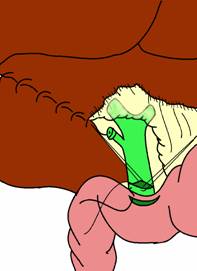
Fig: 1 - Anastomoza coledoco-duodenala latero-laterala cu incizia transversala coledociana si duodenala (dupa I. Juvara)
Se alege nivelul duodenotomiei, se trec doua fire tractoare de o parte si de alta a liniei de incizie, se sectioneaza cu un bisturiu peretele duodenal pe o distanta putin mai mica decat bresa de coledocotomie. Se face hemostaza vaselor din submucoasa.
Se trec doua fire tractoare la cele doua comisuri, apoi se realizeaza anastomoza coledoco-duodenala, cu fire separate neresorbabile, intr-un singur plan. Se face mai intai sutura planului posterior, cu fire totale innodate la sfarsit in lumen. Urmeaza realizarea planului anterior, cu fire totale innodate in afara, trecute alternativ si innodate la sfarsit.
Se controleaza etanseitatea, si, la nevoie, se aplica fire suplimentare.
Desi in aceasta varianta de anastomoza sutura este mai usoara, singura problema constituind-o comisurile, efectuarea sa este limitata de cazurile in care CBP nu este suficient de larga pentru a respecta principiul dupa care diametrul anastomozei trebuie sa depaseasca diametrul CBP.
Anastomozele coledoco-jejunale
Anastomozele intre CBP si jejun, mai complexe, prezinta avantajul lipsei refluxului digestiv in caile biliare. Sunt preferate ca reinterventii, in stenozele postoperatorii ale CBP si in neoplasmele CBP. Se foloseste o ansa in Y tip Roux sau in continuitate tip omega.
Coledoco-jejunoanastomoza pe ansa in Y este indicata, in special, dupa leziunile iatrogene ale CBP, dupa extirparea deliberata a unor segmente din CBP (chist coledoc, tumora Klatskin) si, mai rar, in tumorile icterigene distale, cu invazie duodenala. Operatia comporta doi timpi: un timp digestiv si unul biliar.
Timpul digestiv consta in prepararea unei anse excluse, care va fi montata in Y. Se izoleaza prima ansa jejunala si, la 40 cm de unghiul jejunal, dupa identificarea vaselor din mezenter, se vor sectiona 1-2 pilieri vasculari, examinand permanent eficienta vascularizatiei asigurate de arcada marginala, care va permite mobilizarea ansei. Intestinul este sectionat la 40 cm de unghi, iar capatul distal va fi trecut transmezocolic si ridicat subhepatic, fara a-l torsiona. Capatul distal sectionat este acoperit de comprese si lasat submezocolic.
Timpul biliar implica eliberarea CBP. Cel mai frecvent se foloseste anastomoza coledoco-jejunala termino-laterala. Extremitatea proximala a ansei in Y se inchide cu fire separate. Sediul anastomozei se alege la 3-4 cm de extremitatea superioara, care se va orienta spre stanga. CBP sectionata si eliberata pe 1-2 cm este reperata cu doua fire comisurale. Se incizeaza longitudinal seromusculara, intre doua fire de tractiune, se deschide mucoasa si se efectueaza hemostaza vaselor din subseroasa. Anastomoza se realizeaza cu fire separate 2-0, cu ac intestinal, incarcand din peretele biliar 2-3 mm pe marginea posterioara si in totalitate sau extramucos peretele intestinal. Firele comisurale vor fi reperate cu pense si tinute in tensiune. Dupa executarea planului posterior, se vor lega firele comisurale, care se mentin in tractiune, dupa care se realizeaza planul anterior. Ansa va fi suspendata la patul vezicular si la micul epiploon. Se inchide bresa mezocolica avand grija a nu se lasa segmentul supramezocolic al ansei in tensiune. Se implanteaza capatul proximal la piciorul ansei printr-o anastomoza jejuno-jejunala termino-laterala, realizata la 50 cm de anastomoza bilio-digestiva. Aceasta anastomoza se poate executa si latero-lateral, capatul sectionat putand fi inchis in bursa sau cu fire separate. Se prefera anastomoza termino-laterala, care este larga pe toata transa superioara si se va realiza pe marginea antimezenterica, dupa principiile chirurgiei intestinale (6).
Colecistoanastomozele
Folosirea colecistului pentru anastomozele bilio-digestive, desi tentanta, este din ce in ce mai rar folosita. Acest tip de anastomoza isi mai gaseste indicatia in neoplasmele cefalopancreatice inoperabile, cu supravietuire limitata, in conditiile implantarii cisticului la distanta de tumora sau ca prim timp paleativ in intentia unei duodenopancreatectomii cefalice, avand in vedere ca lasa intact materialul biliar de folosit la reinterventie.
Tehnic, se descriu anastomoze colecisto-gastrice, colecisto-duodenale, colecisto-jejunale (cu ansa in Y sau omega).
Pentru a folosi vezicula biliara, trebuie ca aceasta sa aiba peretii supli, sa fie golita de eventualii calculi, sa se verifice colangiografic permeabilitatea cistico-veziculo-coledociana, in pozitia in care vezicula ramane dupa anastomoza, cisticul sa fie larg, cu dispozitivul valvular deschis si implantat la peste 2 cm de tumora.
Colecisto-gastroanastomoza se va plasa la minim 4 cm deasupra pilorului, fara tensiune, pe fata anterioara a antrului sau pe mica curbura. Se va executa un plan sero-seros pe distanta de 4-5 cm, care va adosa cele doua structuri, apoi se deschide transversal vezicula, pe 3-4 cm, la nivelul punctului unde a fost punctionata, se deschide si stomacul la 2 mm de planul seros, de asemenea transversal, efectuand hemostaza vaselor din submucoasa. Pastrand firele de colt in tensiune, se realizeaza planul posterior cu fire separate, neresorbabile, cu ac intestinal. Planul anterior se executa cu fire separate, care se trec total prin ambele transe. Se verifica digital permeabilitatea anastomozei, se dreneaza si se inchide peretele in straturi anatomice (5).
Se va mentine o sonda de aspiratie gastrica, care va drena excesul de bila acumulat in stomac si va proteja anastomoza pentru 2-3 zile.
Anastomozele coledoco-duodenale
Anastomoza coledoco-duodenala latero-laterala cu incizii coledociana si duodenala longitudinale are avantajele ca sectiunea coledociana poate fi prelungita la nevoie si ca anastomoza ramane beanta, dar firele comisurale sunt in tensiune. Dupa realizarea coledocotomiei in axul CBP, se trec doua fire transfixiante care transforma incizia verticala intr-un romb. Duodenotomia longitudinala se executa la 3 cm de pilor. Primul fir este trecut prin unghiul inferior al coledocotomiei si pe jumatatea transei superioare a duodenotomiei. In continuare, se trec centrifug fire spre dreapta si spre stanga, pana la nivelul marginilor duodenotomiei. Firele se innoada la sfarsit, se controleaza etanseitatea planului posterior. Urmeaza sutura planului anterior, dupa tractiunea firelor de colt, trecand firele alternativ si innodandu-le pentru a realiza simetria anastomozei (Fig. 2).
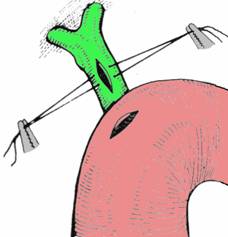
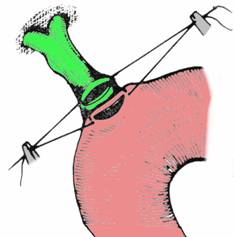
Fig. 2 - Coledocotomie verticala si duodenotomie longitudinala (stanga); fire comisurale ce transforma coledocotomia verticala in deschidere transversala, in vederea anastomozei coledoco-duodenale latero-laterale (dreapta); (dupa I. Juvara) (1)
Tehnica Finsterer reprezinta o anastomoza coledoco-duodenala latero-laterala, dupa incizii longitudinale, cu anastomoza efectuata pe marginea dreapta a CBP. Se realizeaza, mai intai, o sutura sero-seroasa pe o distanta de 3 cm, intre marginea dreapta a CBP (lasand bontul cistic posterior) si marginea superioara a duodenului.
Urmeaza incizia CBP, pe fata anterioara, paramedian drept, in apropierea planului sero-seros si mai mica decat acesta, apoi incizia duodenala, pe marginea superioara, mai mica decat coledocotomia. Se realizeaza planul posterior cu fire totale separate, innodate imediat, tinand firele de colt in tractiune, apoi planul anterior. In final, duodenul poate fi suspendat la peritoneul patului vezicular, pentru a nu tractiona CBP (Fig. 3).
Tehnica Jurasz este asemanatoare, dar presupune executarea stomei pe fata posterioara a duodenului impunand decolarea acestuia pe o lungime de 3 cm. Singurul avantaj ar fi acela ca fundul de sac subanastomotic este redus ca dimensiuni. Se practica numai in litiaza (Fig. 4).
Tehnica Flrcken este foarte asemanatoare cu prima varianta tehnica descrisa si cu tehnica Jurasz, doar ca decolarea duodenului pe planul CBP este mai redusa. Coledoco-duodenostomia termino-laterala este foarte rar indicata si consta in implantarea, de necesitate a coledocului sectionat, de obicei accidental, in duoden. Se evidentiaza cu atentie coledocul, fata anterioara si marginile, apoi se elibereaza de planul portal, cu mare atentie datorita riscurilor de leziuni vasculare, se sectioneaza, se elibereaza pe 1 cm inchizandu-se capatul distal. La nevoie, se mobilizeaza duodenul pentru a ajunge la bontul coledocian. Se practica duodenotomia, intre doua fire de reper, si se realizeaza anastomoza coledoco-duodenala, cu fire separate neresorbabile, mai intai planul posterior, apoi cel anterior.
Coledoco-duodenoanastomoza cu implantarea in T a coledocului (Juvara) are aceleasi indicatii. Presupune despicarea in sens longitudinal a CBP, pe o distanta de 1 cm, practicarea duodenotomiei longitudinale, pe marginea superioara, pe o distanta de 1 cm, introducerea lambourilor coledociene intre mucoasa duodenala si musculoseroasa, fixandu-le cu fire exteriorizate transparietal. Alte fire subtiri fixeaza CBP circumferential la peretele duodenal. Tehnica evita stenozele si se foloseste pe CBP nedilatata (1).
Coledoco-duodenoanastomoza se poate realiza si pe un bont duodenal preexistent de la o rezectie gastrica anterioara cu anastomoza gastro-jejunala. Aceasta presupune degajarea bontului duodenal, de obicei retractat si fixat de aderente. Modalitatea efectuarii anastomozei este dependenta de conditiile locale.
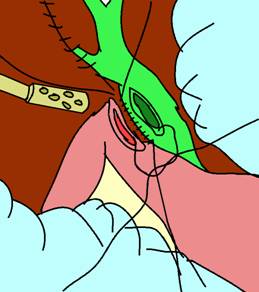
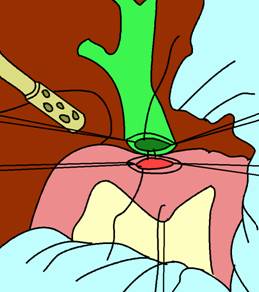
Fig. 3 - Tehnica Finsterer: marginea dreapta a coledocotomiei verticale, suturata la duoden prin planul sero-seros; efectuarea planului posterior cu fire separate care incep din unghiul inferior (1)
Fig. 4 - Anastomoza coledoco-duodenala latero-laterala joasa: decolarea marginii superioare a duodenului; efectuarea planului posterior cu fire totale incepand de la mijlocul incizei (1)
Anastomozele coledoco-jejunale
Anastomoza coledoco-jejunala poate fi realizata termino-terminal, modalitate de exceptie, rezervata cazurilor cu CBP larga, care presupune micsorarea transei intestinale si sectiunea completa a CBP si anastomoza latero-laterala dupa incizia longitudinala a CBP si a ansei jejunale in axul sau. Pentru aceasta ultima modalitate se trec doua fire de reper de tractiune prin cele doua extremitati ale inciziei, care urmeaza a fi anastomozate. Se realizeaza intai planul posterior cu fire separate, cu nodul in interior, apoi se realizeaza planul anterior (Fig. 5).
Coledoco-jejunoanastomoza pe ansa in omega, desi de executie mai rapida, are dezavantajul scoaterii din circuitul digestiv a unei portiuni mai intinse de jejun. Se alege extremitatea unei anse continue, care sa ajunga in regiunea subhepatica, transmezocolic sau precolic, se realizeaza anastomoza termino-lateral sau latero-lateral, apoi se executa o anastomoza Braun la piciorul ansei, la 30 cm de unghiul duodeno-jejunal. Se inchide bresa mezocolica.
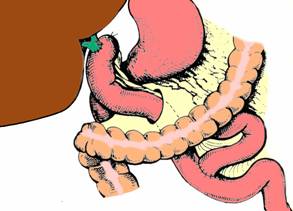
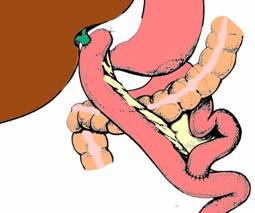
Fig. 5 - Anastomoza coledoco-jejunala termino-laterala pe ansa in Y trecuta transmezocolic (stanga) sau precolic (dreapta) (dupa I. Juvara) (1)
Colecistoanastomozele
Colecisto-duodenoanastomoza este rar folosita. Vezicula biliara este fixata la nivelul genunchiului superior al duodenului, la distanta de pilor. Se repereaza cu doua fire portiunea de pe fata inferioara a duodenului unde se va practica incizia, se aduce vezicula biliara in pozitia de anastomoza si se fixeaza la unghiurile reperate. Se realizeaza un plan de adosare posterioara, cu fire separate sau in surjet, dupa care se practica o incizie transversala de 3 cm pe ambele organe, urmata de sutura cu fire separate a planului posterior. Urmeaza sutura planului anterior.
Colecisto-jejunostomia are indicatii rare in tumori mari, care invadeaza zona antro-piloro-duodenala. Se poate folosi o ansa in Y, cu montaj jejunal clasic, cu ansa trecuta transmezocolic, anastomoza practicandu-se, de obicei, termino-lateral; gura de anastomoza are 3 cm. Aceasta derivatie are, in plus, inca o anastomoza digestiva, cea de la piciorul ansei.
Colecisto-jejunoanastomoza pe ansa continua foloseste o ansa jejunala, la 60-80 cm de unghiul duodeno-jejunal, trecuta precolic, anastomozata cu fundul vezicular, termino-lateral, cu fire separate, pe distanta de 2 cm. Necesita anastomoza Braun la piciorul ansei.
Colecistojejunoanastomoza pe ansa eferenta constituie o modalitate de rezolvare a unor ictere obstructive aparute concomitent sau consecutiv unei stenoze maligne antro-pilorice de origine gastrica. Interventia se poate practica in aceeasi sedinta, cand exista obstructie biliara concomitenta cu cea gastrica: dupa efectuarea gastroenteroanastomozei, ansa eferenta, la 40 cm de stoma, trecuta precolic, se aduce si se anastomozeaza termino-lateral cu vezicula biliara. In a doua situatie, colecisto-jejunoanastomoza se realizeaza pentru icter mecanic survenit prin progresia unui cancer gastric, la care s-a efectuat anterior o gastroenteroanastomoza paleativa, aceasta reinterventie fiind mai dificila.
Derivatiile bilio-digestive pe cale laparoscopica se realizeaza mai ales pentru cancerul pancreatic inoperabil
Majoritatea pacientilor cu neoplasm pancreatic este diagnosticata in stadii avansate ale bolii, iar 90 % dintre acestia decedeaza in primul an dupa diagnosticare.
Stadializarea laparoscopica este foarte eficienta la acesti bolnavi permitand stabilirea diagnosticului histopatologic prin biopsie chirurgicala sau prin aspiratie cu ac fin; totodata, ofera date asupra unor posibile metastaze hepatice si/sau peritoneale care au scapat diagnosticului preoperator prin tomografie computerizata sau IRM.
O tehnica moderna de investigatie este ecografia perlaparoscopica de inalta rezolutie, care este foarte utila in stadializarea cancerului pancreatic; aceasta explorare poate decela invazia tumorala vasculara, in special cea portala, evitand astfel o laparotomie inutila.
Operatiile derivative laparoscopice sunt eficiente in stadiile avansate ale bolii in care paleatia permite rezolvarea unui icter progresiv si/sau a unei compresiuni duodenale extrinseci.
Bolnavul este asezat in pozitie ginecologica, cu masa in anti-Trendelenburg la 20˚ si usor rotata spre dreapta. Chirurgul sta intre membrele inferioare ale bolnavului, cu doua ajutoare de fiecare parte a pacientului, care are perfuzia montata la mana dreapta. Doua monitoare sunt asezate de o parte si de alta a capului bolnavului.
Pentru diagnostic este esentiala si o colecistocolangiograma pentru a stabili nivelul la care este localizata varsarea canalul cistic in CBP fata de limita superioara a tumorii. Pentru o distanta de cel putin 1,5 cm este indicata colecisto-jejunostomia; pentru celelalte situatii este necesara o coledoco-jejunostomie. Colecistocolangiograma se realizeaza cu un ac Veress introdus percutan in axul longitudinal al veziculei biliare destinse; acul este atasat la un tub sau la doua seringi de 50 ml (una cu solutie izotonica si cealalta cu solutie de contrast 20-30%) cuplate la o linie de aspiratie. Pozitia intralumenala este confirmata prin injectarea a cativa mililitri de solutie salina care va fi apoi aspirata. Acul Veress este avansat in lumenul veziculei biliare, cea mai buna pozitie fiind langa coletul acesteia. Se injecteaza initial 40-50 ml substanta de contrast pentru fluoroscopie, cantitate necesara pentru a umple vezicula biliara si a incepe opacifierea canalului cistic si a arborelui biliar.
Colecisto-jejunostomia laparoscopica
Dupa terminarea colangiogramei, vezicula biliara este aspirata inainte de a scoate acul Veress. Se alege o ansa jejunala la distanta de circa 50 cm de ligamentul lui Treitz pentru anastomoza cu vezicula biliara. Ligamentul lui Treitz si jonctiunea duodeno-jejunala vor fi bine vizualizate dupa ridicarea colonului transvers si tractiunea jejunului proximal. Se alege o ansa jejunala de 40 cm care se trece antecolic pana la vezicula biliara; lungimea sa trebuie sa fie suficienta pentru a nu realiza tensionarea anastomozei. Colecisto-jejunostomia poate fi realizata prin sutura manuala sau cu staplerul.
Anastomoza manuala consta intr-o sutura intr-un singur plan sero-muscular continuu cu doua fire, unul la peretele anterior si altul la cel posterior al anastomozei. Pentru inceperea anastomozei se poate folosi un nod endoloop extracorporeal Roeder sau un nod simplu format si taiat intraabdominal. Sunt folosesc suturile atraumatice cu Polysorb sau Vicryl 3-0.
Se realizeaza, mai intai, planul posterior de adosare colecisto-jejunal, dinauntru spre in afara. Se efectueaza, apoi, cu foarfecele sau cu hook-ul, o incizie de 3 cm pe peretele seromuscular al veziculei biliare, dupa care se aspira bila din interiorul veziculei biliare. Se continua incizia mucoasei, peretele vezicular fiind inspectat si spalat pentru indepartarea detritusurilor si a cheagurilor sanguine. Se executa enterotomia pe o lungime corespunzatoare.
Se realizeaza planul total posterior colecisto-jejunal. Peretele anterior al anastomozei este inchis cu sutura continua in plan total.
Anastomoza cu staplerul incepe prin practicarea a doua puncte de sutura 3-0 la nivelul colecistului si, respectiv, jejunului, ca markeri ai limitelor la care se va realiza anastomoza mecanica. La extremitatea dreapta a celor doua organe se efectueaza cate un mic orificiu care sa permita trecerea varfurilor unui stapler endoliniar. Manevra cere o atentie deosebita pentru a nu prinde alt tesut intre bratele staplerului si pentru a realiza o linie de anastomoza corecta. Dupa acest control instrumentul se armeaza, se scoate piedica, se inchide, iar in final se extrag bratele (Fig. 6). Se inspecteaza linia de anastomoza pentru a-i stabili integritatea. Orificiile de trecere a staplerului sunt inchise cu sutura continua.
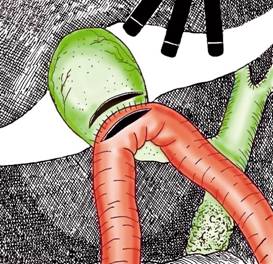
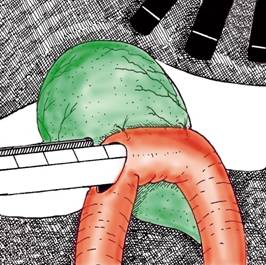
Fig. 6 - Anastomoza colecisto-jejunala, efectuata manual (stanga) sau cu staplerul (dreapta)
Coledoco-jejunostomia laparoscopica
Este practicabila atunci cand canalul hepatic comun are un diametru de 2,5 cm si exista o distanta suficienta intre parenchimul hepatic si limita superioara a tumorii. Este contraindicata in caz de hipertensiune portala produsa prin invazia tumorala a venei porte.
Daca operatia este fezabila laparoscopic se trece ansa jejunala antecolic spre canalul hepatic comun. Nu este necesara disectia canalului hepatic comun sau trecerea unor suturi de reper.
Se efectueaza o incizie de 1,5 cm pe marginea antimezenterica a ansei alese si o alta incizie oblica pe peretele anterior al canalului hepatic comun. Se aspira bila coledociana care se scurge. Se efectueaza cu mare atentie o sutura continua sau intrerupta intr-un singur plan utilizand Polysorb 4-0 sau Vicryl.
Se lasa un tub de dren subhepatic.
Lezarea vaselor pericoledociene mici antreneaza o hemoragie suparatoare, dar poate fi evitata prin ligaturarea de la inceput a vaselor. O atentie deosebita trebuie acordata variantelor vasculare precoledociene.
Coledocotomia prea lunga sau prea inalt plasata poate stanjeni practicarea unei anastomoze coledoco-duodenale, efectuata in tractiune, ceea ce impune o coledoco-jejunoanastomoza.
Sectionarea incorecta a coledocului, cu efilosarea marginilor, predispune la fistule. In cazul anastomozelor coledoco-jejunale transmezocolice, pot apare leziuni ale vaselor din mezocolon, torsionarea ansei jejunale.
Ingrijirile postoperatorii sunt comune cu ale operatiilor mari pe caile biliare si tubul digestiv. Este necesara mentinerea unei sonde nazo-gastrice pana la reluarea tranzitului intestinal. Antibioterapia este utila. Se urmaresc functiile hepatice. Alimentatia este, la inceput, parenterala, apoi se reia progresiv alimentatia orala.
Complicatiile specifice sunt:
dehiscenta anastomozei, cu instalarea unei fistule duble, biliare si digestive; daca fistula apare precoce si are debit crescut, obliga la reinterventie, cu drenaj biliar extern Kehr, transfistular, sutura, plombaj epiplooic sau fistula dirijata pe duoden; daca fistula este mica si drenajul este eficient, se monteaza o aspiratie continua, care poate duce la inchiderea fistulei in cateva saptamani, sub protectie cu Sandostatin;
nefunctionalitatea anastomozei datorita unei indicatii incorecte (obstacol supraanastomotic) sau unui defect de tehnica;
peritonite localizate sau generalizate, supuratii parietale pot surveni la acesti bolnavi care sunt, de regula, tarati, casectici.
Complicatiile generale sunt comune chirurgiei biliare si digestive.
In cazul anastomozelor coledoco-duodenale sunt posibile:
reflux duodeno-biliar, de obicei pasager, care se insoteste de deflux, nu trebuie considerat sechela;
angiocolita de reflux, cu aparitie periodica, secundara refluxului, cu forme variate, de la cele usoare la cele severe;
colmatarea coledociana subanastomotica, cu material litiazic, hidatic sau resturi alimentare poate defunctionaliza derivatia, cu reaparitia icterului, ceea ce impune reinterventia;
stenoza gurii de anastomoza;
obstructia duodenului prin evolutia procesului neoplazic, fapt care obliga la o gastroenteroanastomoza.
Ducto-jejunostomiile nu se insotesc, de obicei, de reflux si angiocolita.
Rezultatele sunt dependente de natura si stadiul evolutiv al patologiei pentru care s-a practicat derivatia.
1. Juvara I., Setlacec D., Radulescu D., Gavrilescu S. - Chirurgia cailor biliare extrahepatice. Ed. Medicala, 1989, pg. 249-272
2. Norton J. A. & colab. - Surgery - Basic Science and Clinical Evidence, Springer Verlag, 2001, pg. 553-585
3. Rob & Smith - Operative Surgery, Vol. 2, Forth Edition. Ed. Butterworth, 1983, pg. 700 - 703
4 Tarcoveanu E. - Elemente de chirurgie laparoscopica. Vol. 2. Ed. Polirom, Iasi, 1998, pg. 170-175
5. Zollinger R. M. Jr, Zollinger M. R. - Atlas of Surgical Operations- McGraw-Hill, 1993, pg. 192-193, 198-199
6. Zuidema G. D. - Surgery of the Alimentary Tract, Vol. III. W. B. Saunders Company, 4-th Edition, 1996, pg. 294-295
|
Politica de confidentialitate | Termeni si conditii de utilizare |

Vizualizari: 14689
Importanta: ![]()
Termeni si conditii de utilizare | Contact
© SCRIGROUP 2025 . All rights reserved