| CATEGORII DOCUMENTE |
| Alimentatie nutritie | Asistenta sociala | Cosmetica frumusete | Logopedie | Retete culinare | Sport |
RESUSCITAREA CARDIOPULMONARA SI CEREBRALA LA ADULT
Cuprins
Introducere
Suportul vital de baza - SVB
Lantul supravietuirii
Riscurile salvatorului
Cauzele de SCR
Algoritmul SVB la adult
Pozitia de siguranta
Obstructia cu corpi straini a cailor aeriene
Utilizarea defibrilatorului extern automat-DEA
Aspecte etice in resuscitare
Echipa
INTRODUCERE
Aparitia unui indrumar de gesturi si tehnici medicale adresat tagmei medicale de orice specialitate, cu scopul orientarii corecte in fata pacientului cu risc vital major, nu reprezinta o noutate pentru literatura medicala internationala. Necesitatea de a face cunoscute aceste gesturi si tehnici in Romania a determinat diverse organisme stiintifice sa faca apel la literatura de specialitate, mai ales cea anglo-saxona, pentru a le prezenta drept modalitati de interventie "de necontestat". Prin urmare, diverse centre universitare sau scoli medicale si-au disputat (e adevarat, nu foarte zgomotos) suprematia in ceea ce priveste abordarea resuscitarii cardiopulmonare. Este un fenomen care a caracterizat o vreme si preocuparile maestrilor din strainatate.
Resuscitarea cardiopulmonara nu a reprezentat obiectul activitatii unei anume specialitati medicale, medicii de orice specialitate confruntandu-se cu drame medicale inca de la inceputuri. Andreas Vesalius a intuit necesitatea ventilatiei artificiale in scopul resuscitarii inca de acum 500 ani. Ulterior, medici celebri ce marcheaza istoria medicinii, au creat opinii de abordare a pacientului in stop cardiorespirator, care au influentat multa vreme tehnica resuscitarii. Aceste opinii, din ce in ce mai elaborate si orientate fiziopatologic au "supravietuit" pana in epoca moderna. Beck, celebrul chirurg german, foloseste pentru prima oara defibrilarea electrica in scopul tratarii unei fibrilatii ventriculare.
Peter Safar, parintele resuscitarii moderne, este unul dintre primii care subliniaza necesitatea abordarii ordonate a stopului cardiorespirator, abordare multidisciplinara care se apropie cel mai mult de scopul resuscitarii: readucerea la viata a unui pacient in cel putin aceleasi conditii cu cele anterioare opririi cardiace.
Apar astfel primele protocoale de interventie pentru tratarea fibrilatiei ventriculare, a tahicardiei ventriculare, a asistolei, a disociatiei electromecanice.
1989 reprezinta anul crearii Consiliului European de Resuscitare, organism stiintific medical multidisciplinar, care are ca scop principal imbunatatirea conditiilor de efectuare a resuscitarii cardiopulmonare, deci a sanselor de supravietuire unui stop cardiorespirator, prin elaborarea de standarde si ghiduri, precum si a unui program de educatie in resuscitare.
Prin colaborarea si schimbul de informatii (mediate tehnologic din ce in ce mai facil in zilele noastre) cu alte organisme cu preocupari similare - American Heart Association, Australian Resuscitation Council, New Zeeland Resuscitation Council, Resuscitation Council of Southern Africa si altele - se naste in 1992 ILCOR (International Liaison Committee On Resuscitation). Acesta reuneste membri din toate consiliile de resuscitare regionale si elaboreaza incepand cu 1996 algoritmul ALS Universal insotit de ghidurile de interventie pentru toate situatiile ce se pot complica cu oprire cardiaca.
Aceste ghiduri sunt preluate la randul lor de toate consiliile de resuscitare regionale si nationale si, in virtutea unor protocoale de colaborare de angajament mutual, sunt traduse si adaptate conditiilor specifice fiecarei tari. Caracterul de universalitate rezulta tocmai din acest angajament, atat in ceea ce priveste aplicarea ghidurilor, cat si educatia in resuscitare, ghidurile fiind valabile si aplicabile in orice colt al pamantului. De asemenea, ele reprezinta singurul suport stiintific, incontestabil, recunoscut de cele mai serioase organisme medicale cu obiect de activitate in medicina critica.
Consiliul National Roman de Resuscitare, constituit in 1998 prin reuniunea reprezentantilor societatilor medicale romanesti traditionale, in virtutea unui protocol semnat cu Consiliul European de Resuscitare, are obligatia de a prelua si adapta aceste ghiduri, fiind singurul organism romanesc recunoscut in a aplica si a implementa educational resuscitarea cardiopulmonara pe teritoriul tarii. Ca urmare, cu sprijinul "parintilor" sai, CNRR a demarat un program national de instructie in resuscitare, atat in randul personalului medical, cat si la nivelul persoanelor laice.
Din punct de vedere scolastic, resuscitarea cardiopulmonara este impartita in BLS - Suportul Vital de Baza - si ALS - Suportul Vital Avansat. Aceste moduri de lucru se completeaza, de armonia dintre ele depinzand succesul resuscitarii.
In "Note de curs" se regaseste una dintre incercarile de prezentare unitara a ghidurilor de resuscitare cardiopulmonara la adult, ce constituie suportul teoretic al instructiei practice in resuscitare. A le strabate nu este suficient pentru dobandirea abilitatilor tehnice de conducere sau de participare in cadrul unei echipe la o resuscitare corecta. Exercitiul coordonat pe echipamentele de instructie, dublat de experienta acumulata in practica medicala de zi cu zi, sunt garantele unei resuscitari corect efectuate.
Va sunt prezentate in continuare ghidurile Consiliului European de Resuscitare, revizuite pentru ultima data in ianuarie 2005 la Conferinta de Consens ILCOR, Dallas 2005 si publicate de ERC in noiembrie 2005, acceptate si recomandate de acest organism pe teritoriul Europei si de catre CNRR in Romania.
2. SUPORTUL VITAL DE BAZA
2.1 LANTUL SUPRAVIETUIRII
Reusita resuscitarii este determinata nu doar de efectuarea corecta a tehnicilor resuscitarii ci de mult mai multi factori care se afla in interrelatie. Toti factorii care interfera cu reusita resuscitarii sunt cuprinsi in notiunea de lantul supravietuirii. Acest "lant" este format din 4 verigi:

1. Recunoasterea rapida a unei urgente si alarmarea precoce a unui sistem medical de urgenta. Presupune o educatie minima din partea persoanelor nemedicale care trebuie sa recunoasca un pacient aflat in pericol de a face un SCR (de exemplu subiectii cu dureri toracice anterioare, dispnee, obstructie de CAS etc.) sau chiar in SCR. Presupune o retea evoluata de comunicatii, in comunitatea in care se inregistreaza urgenta. S-a constatat ca cel mai eficient mod de a prelua o urgenta este apelarea dispeceratului cu numar unic, prin conventie internationala (ex. 112 pentru Uniunea Europeana, 911 pentru SUA). Un dispecerat unic preia toate apelurile, legate de orice fel de urgenta, nu numai medicala, urmand ca apoi sa distribuie echipajul cel mai potrivit pentru urgenta respectiva.
2. Inceperea precoce a manevrelor de suport vital de baza (SVB precoce) este a doua veriga din lantul supravietuirii. Chiar daca, in marea majoritate a situatiilor de SCR la adult, doar aceste manevre, singure, nu reusesc sa "porneasca" inima, importanta lor este foarte mare, deoarece ofera timp pentru sosirea unui echipaj care sa instituie manevrele de suport vital avansat. Aceasta veriga nu are cum sa fie acoperita doar de personalul medical al unei comunitati. Manevrele de SVB trebuie efectuate de personal laic, instruit prin cursuri de resuscitare de baza. Aplicarea corecta a acestor manevre in primele 5 minute de la instalarea stopului cardiorespirator, dubleaza sansele de succes al unei resuscitari.
3. Defibrilarea precoce este manevra care influenteaza decisiv succesul unei resuscitari la adult. Majoritatea mortilor subite are ca mecanism de oprire a cordului o fibrilatie ventriculara sau alta aritmie maligna, iar singura modalitate de oprire a unei astfel de aritmii este defibrilarea. Aducerea la timp (< 10 minute) a unui defibrilator creste de 5-6 ori rata supravietuirii in SCR. Se considera rezonabila existenta unui defibrilator la 10000 de locuitori. Aparitia defibrilatoarelor automate (DEA) face posibila utilizarea acestora si de catre persoane nemedicale, cu o instructie minima anterioara.
4. Inceperea rapida a manevrelor de suport vital avansat (SVA precoce) este ultima veriga din lantul supravietuirii si practic le cuprinde si pe celelalte. Gesturi mai complexe, care nu pot fi efectuate decat dupa o pregatire speciala (intubatia orotraheala, prinderea de vena centrala, aplicarea pacing-ului, abordarea statusului postresuscitare etc.) fac parte din resuscitarea cardiopulmonara si reflecta practic, nivelul de performanta a echipei si dotarii medicale.
SVB si defibrilarea precoce reprezinta elementele centrale ale lantului supravietuirii. Este evident ca taria lantului este limitata de cea mai slaba veriga a sa. Nu exista o definitie data acestei notiuni; lantul supravietuirii este o metafora care sugereaza modalitatea de raspuns a unei comunitati la un stop cardiorespirator.
2.2 RISCURILE SALVATORULUI
In fata unei persoane aflata in SCR, urgenta situatiei nu trebuie sa distraga atentia salvatorului astfel incat acesta sa nu mai tina cont de masurile de protectie.
De cele mai multe ori, resuscitatorul nu este instruit sa salveze victima de la locul accidentului, principala lui menire fiind sa efectueze RCP. In aceste cazuri recomandarea ferma este ca echipa de RCP sa nu se implice in salvarea victimei, aceasta fiind o actiune riscanta, care presupune nu doar curaj ci si o pregatire speciala. Implicarea intr-o actiune de salvare a unei echipe instruite sa faca doar resuscitare poate sa scada considerabil sansele de reusita a resuscitarii. Prima regula legata de riscurile RCP este ca viata membrilor echipei de resuscitare sa nu fie pusa in pericol.
Resuscitarea cardiopulmonara presupune riscuri legate de locul desfasurarii si riscuri legate de victima.
Inainte de a se apropia de o victima, salvatorul trebuie sa se asigure ca nu exista nici un pericol iminent care sa provina din mediul inconjurator.
Riscuri legate de mediu:
trafic;
constructii instabile;
electricitate;
gaze;
apa;
substante toxice.
Riscuri legate de victima:
contactarea unor boli transmisibile;
intoxicatii;
Riscuri legate de tehnica:
utilizarea defibrilatorului;
utilizarea de instrumente ascutite.
In cazul expunerii victimei la acid cianhidric sau hidrogen sulfurat, substante extrem de volatile, se va evita ventilatia gura la gura, aceasta fiind facuta cu ajutorul unei masti cu valva unidirectionala (de exemplu: pocket mask) sau face shield. (vezi figura)
Daca victima a fost expusa la substante chimice corozive sau fosfati organici, substante care se absorb usor prin piele sau tract respirator, este necesara prudenta crescuta in manipularea victimei (haine sau materiale biologice provenite de la aceasta).
Majoritatea cazurilor raportate de transmitere a unor infectii de la victima la salvator s-au produs in urmatoarele circumstante: inteparea cu ace folosite intraresuscitare sau existenta solutiilor de continuitate la nivelul mainilor resuscitatorului. Au fost raportate cazuri izolate de transmitere a TBC si a sindromului de detresa respiratorie severa (SARS) la salvatori, dar nu s-a inregistrat nici un caz de infectie cu HIV.
In concluzie, pentru propria protectie, in scopul evitarii contactului cu materiale biologice sau substante toxice, salvatorul va folosi echipament de protectie: manusi, ochelari, masti, halate, recipiente speciale pentru depozitarea instrumentelor ascutite.
Mentiune referitoare la siguranta procesului de invatare in resuscitare: nu exista nici un caz de boala transmisa prin folosirea manechinelor sau materialelor de instructie; se recomanda totusi luarea unor masuri de precautie, pentru limitarea riscului de imbolnavire, cum ar fi: curatarea, cu substante speciale, dupa fiecare utilizare a materialelor de lucru, utilizarea de piese detasabile faciale si de cale respiratorie care pot fi usor inlocuite si curatate.

Face shield, pocket mask
2.3 CAUZELE DE STOP CARDIORESPIRATOR
Definitie: stopul respirator reprezinta oprirea respiratiei spontane, fiziologice (apnee); stopul cardiac reprezinta oprirea contractiilor si a activitatii de pompa (mecanica) a inimii.
Cauzele de SCR sunt reprezentate de afectarea primara a cailor aeriene, a functiei respiratorii si a activitatii cardiace.
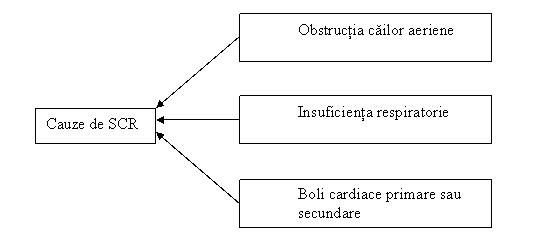

De multe ori deteriorarea cardiaca sau respiratorie (prin care se instaleaza SCR) poate fi secundara unor boli grave care afecteaza alte organe sau sisteme.
Sistemul cardiovascular si respirator interactioneaza frecvent; de exemplu, hipoxemia poate determina ischemie miocardica, bolile severe pot creste consumul de oxigen si travaliul respirator, insuficienta cardiaca poate fi secundara insuficientei respiratorii sau insuficienta respiratorie apare ca urmare a insuficientei cardiace. Aceasta interdependenta cardio-respiratorie face ca majoritatea cauzelor de SCR sa fie rezultatul afectarii primare sau secundare a acestor sisteme.
CAUZE RESPIRATORII DE STOP CARDIORESPIRATOR
Respiratia este baza vietii; in absenta oxigenului se produc tulburari biochimice care, in final, duc la instalarea mortii celulare. Fara restabilire prompta a oxigenarii tisulare, leziunile celulare devin ireversibile; prin urmare, recunoasterea unei cai aeriene compromise si aplicarea tehnicilor de asigurare si mentinere a acesteia reprezinta una din etapele fundamentale ale procesului de resuscitare; fara o cale aeriana patenta orice efort de resuscitare ulterior este, de obicei, lipsit de succes.
Obstructia cailor aeriene
Obstructia cailor aeriene poate fi completa sau partiala. Obstructia completa a cailor aeriene determina instalarea rapida a SCR, in timp ce obstructia partiala precede de cele mai multe ori obstructia totala.
Obstructia partiala poate determina aparitia edemului cerebral sau edemului pulmonar, epuizare respiratorie pana la instalarea apneei, leziuni hipoxice cerebrale, precum si stopul cardiac.
Obstructia cailor aeriene se poate produce prin:
sange;
varsatura;
corpi straini (dinti, resturi alimentare);
traumatisme directe la nivelul fetei si gatului;
tulburari ale SNC;
epiglotite;
tumefactii la nivelul faringelui (infectii ale faringelui, abces peritonsilar, difterie, tetanos, angina Ludwig, edemul angioneurotic);
laringospasm;
bronhospasm;
secretii bronsice;
edem al mucoasei cailor aeriene inferioare;
aspiratia de continut gastric sau alte substante.
Obstructia partiala, cronica a cailor aeriene apare in sindromul Pickwick, in malformatii anatomice ale cailor aeriene si fetei si se asociaza cu sforaitul, obezitatea. O deprimare cat de mica a respiratiei, de exemplu administrarea de opioide sau sedative, poate precipita obstructia acuta a cailor aeriene.
Depresia sistemului nervos central poate duce la pierderea controlului cailor aeriene (deprimarea/abolirea reflexelor laringiene protectoare) si se produce prin traumatisme craniocerebrale, procese intracerebrale, hipercarbie, dezechilibre metabolice si droguri, incluzand aici alcoolul, substantele opioide si anestezice generale.
Laringospasmul poate apare la pacientii aflati in coma superficiala (care au reflexul de fund de gat pastrat) in cazul stimularii cailor aeriene superioare.
Insuficienta respiratorie
Insuficienta respiratorie poate fi acuta sau cronica, permanenta sau intermitenta si poate fi atat de severa incat sa produca apnee (stare care determina instalarea rapida a stopului cardiac). In cazul unei boli respiratorii mai putin grave, suprapunerea unei scaderi a rezervei respiratorii creste riscul de SCR odata cu aparitia oricarei alte probleme respiratorii.
Stopul respirator adesea se instaleaza din cauza asocierii unor situatii; de exemplu, la un pacient cu insuficienta respiratorie cronica suprapunerea unei infectii pulmonare, a oboselii musculare sau a fracturilor costale poate duce la epuizare, accentuand depresia functiei respiratorii. Daca respiratia nu asigura oxigenarea tisulara adecvata, se poate instala stopul cardiac.
Controlul functiei respiratorii
Depresia SNC poate reduce, pana la abolire coordonarea respiratiei. Cauzele sunt cele prezentate la obstructia cailor aeriene.
Efortul respirator
Cei mai importanti muschi respiratori sunt diafragmul si muschii intercostali. Diafragmul este inervat de la nivelul radacinilor nervoase spinale cervicale III, IV si V, iar muschii intercostali primesc impulsuri de la nivelul coloanei toracale (de la nivelul vertebrei superioare) prin nervii intercostali. Acesti nervi sunt paralizati prin leziuni mielice ale coloanei vertebrale. In afectari severe ale coloanei cervicale nu se mai produc respiratii spontane.
Printre bolile care afecteaza respiratia prin scaderea fortei musculare sau prin leziuni ale nervilor se regasesc myastenia gravis, sindromul Guillain-Barre, scleroza multipla, distrofia musculara, poliomielita, boala de axon. Malnutritia cronica si bolile cronice severe pot contribui la scaderea generalizata a fortei musculare.
Respiratia mai poate fi afectata de anomaliile restrictive ale peretelui toracic, ca de exemplu cifoscolioza. Durerea asociata fracturilor costale si fracturilor de stern impiedica respiratia profunda si tusea.
Afectiunile pulmonare
Schimbul gazos pulmonar este grav afectat de prezenta unui pneumotorax sau hemotorax, precum si de infectiile pulmonare, sindromul de aspiratie bronsica, exacerbarea BPOC si a astmului, embolia pulmonara, contuzia pulmonara, edemul pulmonar, ARDS.
CAUZE CARDIACE DE STOP CARDIORESPIRATOR
Pot fi primare si secundare. Stopul cardiac se poate instala brusc sau poate fi precedat de scaderea progresiva a debitului cardiac.
Cauzele primare de SCR sunt cele care afecteaza direct cordul:
Boala cardiaca ischemica
Cardiomiopatii
Valvulopatii
Sindrom QT prelungit
Cardiopatii congenitale
Cea mai comuna forma de oprire cardiaca, determinata de aceste afectiuni este fibrilatia ventriculara (FV).
Cauze secundare de SCR sunt cele in care inima este afectata indirect, originea patologiei fiind la nivelul altor organe si sisteme. Aceasta patologie poate avea un efect acut sau cronic asupra cordului.
Epidemiologie:
Stopul cardiac este definit prin absenta activitatii mecanice de pompa, ale carei caracteristici clinice sunt absenta pulsului central si pierderea starii de constienta. Este punctul final al majoritatii bolilor cardiace atat primare cat si secundare.
Incidenta mortii subite cardiace este de 0,1 - 0,2% in populatia generala adulta, din care 80% din cazuri au ca substrat boala coronariana ischemica (BIC).
Incidenta stopului cardiac in populatia generala creste exponential cu varsta, respectand de fapt incidenta BIC; independent de intervalul de varsta, barbatii au un risc de BIC si SCR mai mare decat femeile.
Hipertensiunea arteriala, diabetul zaharat si dislipidemiile cresc suplimentar riscul de stop cardiac in grupa populatiei cu BIC.
Caracteristicile de rasa sunt importante, cu risc crescut de SCR fiind populatia de culoare (din motive incomplet elucidate).
Fumatul este un factor de risc major (dobandit si, prin urmare, prevenibil); un rol important il au atat dieta cat si sedentarismul.
Alti factori de risc pentru stopul cardiac:
consumul cronic sau acut de alcool, stare asociata cu o incidenta crescuta a tulburarilor de ritm;
variatiile circadiene, desi motivele sunt putin cunoscute, s-a observat o frecventa mai mare a stopurilor cardiace in timpul diminetii; monitorizarile Holter au evidentiat o crestere a incidentei subdenivelarii de segment ST (ischemie) in intervalul orar 00:00 - 12:00; se pare ca acest fenomen este limitat de aspirina si betablocante;
stresul fizic sau mental este un factor de risc prin influentarea activitatii sistemului nervos autonom si a activitatii plachetare.
Exista insa o serie de cauze de stop cardiac care nu au legatura cu BIC, in care cordul este afectat indirect, originea patologiei fiind la nivelul altor organe si sisteme, de exemplu droguri, trauma sau infectii. Aceste situatii sunt mai frecvent intalnite la populatia tanara. De exemplu cocaina, drogul "recreativ" care creste sensibilitatea miocadului la catecolamine, unul dintre mecanisme fiind blocarea recaptarii presinaptice a acestora.
Trauma cardiaca non-penetranta (impactul cu un corp care se deplaseaza cu viteza mare: tenis, cricket, rugby, hockey) pot produce stop cardiac fara o leziune structurala identificabila si in absenta unei patologii preexistente (fenomen cunoscut sub denumirea de commotio cordis); se pare ca mecanismul este o aritmie precipitata de trauma cardiaca minora survenita in faza vulnerabila electric a excitabilitatii ventriculare.
CAUZE DE MOARTE SUBITA CORONARIANA
Boala cardiaca ischemica:
ateroscleroza: ischemie/infarct;
congenital;
embolie;
vasculite;
ocluzii dinamice: spasm sau bride vasculare.
Hipertrofia:
primara: cardiomiopatia hipertrofica;
secundara: suprasolicitarea prin volum sau presiune.
Insuficienta cardiaca:
acuta;
cronica: congestiva sau cardiomiopatia dilatativa;
Miocardite:
inflamatorii;
de cauza infectioasa.
Boli infiltrative:
neoplasme;
cardiomiopatii restrictive.
Boli ale aparatelor vavulare:
stenoze si obstructii (mixom atrial);
endocardita;
regurgitare vavulara acuta non-infectioasa.
Boli cardiace congenitale:
necorectate chirurgical;
fara indicatie de corectie chirurgicala;
dupa corectia chirurgicala.
Tulburari electrofiziologice:
boli ale sistemului de conducere;
QT lung;
FV fara leziune de structura miocardica;
cai accesorii de stimulare (sindroame de preexcitatie).
Tamponada cardiaca.
Caracteristicile electrofiziologice ale stopului cardiac
Stopul cardiac este rezultatul dezvoltarii unei aritmii incompatibile cu functia de pompa (de exemplu: tahicardia ventriculara, fibrilatia ventriculara sau asistola) sau poate fi consecinta unui ritm care desi este compatibil cu functia de pompa nu produce debit cardiac (stare numita disociatie electromecanica sau activitate electrica fara puls). Monitorizarile ECG au demonstrat ca in 75% din cazuri aritmia precipitanta a stopului cardiac este FV (fibrilatia ventriculara) sau TV (tahicardia ventriculara) fara puls. Aceste aritmii ventriculare maligne sunt precedate, de cele mai multe ori, de tahicardia ventriculara monomorfa cu puls sau de extrasistole ventriculare. In timp, tahicardia ventriculara evolueaza spre FV si/sau asistola prin consumarea rezervelor de energie ale miocardului, prin hipoxie si acidoza progresiva.
Asistola este un ritm mai frecvent intalnit la pacientii tineri (varste <17 ani) si exprima cauzele particulare de SCR in aceasta grupa de varsta. Asistola poate fi indusa si de activitatea vagala exagerata si brusc instalata (factorii precipitanti recunoscuti sunt: imersia fetei in apa rece, compresia sinusului carotidian, stimularea peritoneului sau a cordonului spinal).
Patogeneza intierii aritmiilor cardiace:
Se presupune ca dezvoltarea unei aritmii cardiace este rezultatul suprapunerii unui factor precipitant tranzitor sau a unui factor precipitant permanent; de notat insa ca aritmia se poate produce si in absenta unei boli cardiace (identificabile prin metodele actuale de diagnostic).
Doar 20% din SCR produse pe fondul BIC au avut ca substrat fisura acuta a unei placi de aterom, cu activare plachetara consecutiva si dezvoltarea ocluziei coronariene, fenomen explicat prin riscul aritmogen crescut reprezentat de hipertrofia miocardica, ischemia tranzitorie si/sau reperfuzia si sechelele de infarct.
Un model care prezinta relatia dintre factorii tranzitori si permanenti care pot genera SCR poate fi urmatorul:
STRUCTURA FUNCTIE
Infarc miocardic: Ischemie tranzitorie/reperfuzie:
acut; lipsa substrat metabolic;
sechela; substante cardiotoxice;
anevrism. dezechilibre ionice.
Hipertrofia: Factori sistemici:
primara; hipovolemie;
secundara. hipoxemie/acidoza;
Miopatii: tulburari electrolitice.
dilatative; Interactiuni neurofiziologice:
inflamatorii; de tip central;
infectioase. receptori, mediatori.
Defecte ale structurii sistemului Efecte toxice:
excito-conducator. proaritmice/cardiotoxice.
Cele 4 categorii majore de defecte structurale, temporare sau permanente (coloana din stanga) pot fi influentate de una sau mai multe variatii functionale (coloana din dreapta) cu cresterea probabilitatii de dezvoltare a contractiilor ventriculare premature ca mecanism de initiere a FV/TV.
Aritmiile se pot produce atat prin tulburari ale automatismului si conducerii cat si prin combinarea acestora.
Geneza aritmiilor:
Tulburari de conducere: majoritatea tahiaritmiilor ventriculare au la baza un fenomen de reintrare; conducerea normala a impulsului electric este impiedicata de o zona de miocard anormal (cel mai frecvent ischemic) cu formarea unui bloc unidirectional; impulsul electric ocoleste aceasta zona, printr-o regiune cu conducere intarziata, in timp ce repolarizarea deja s-a produs, inducand un ritm sustinut prin acest circuit de reintrare. Existenta unui circuit de reintrare unic genereaza TV; mai multe circuite de reintrare, de obicei intamplatoare, genereaza FV.
Tulburari de automatism: fiecare celula miocardica are activitate electrica intrinseca, cu potentialul de a initia un impuls electric (automatism); variatele intervale de timp la care este atins potentialul de prag - in mod normal - permit coordonarea depolarizarii, progresiv, pornind de la nivelul nodulului sinoatrial; anumite conditii - tranzitorii - pot altera "ierarhia" normala a automatismului: fie prin accelerarea ratei de descarcare (tahicardie sinusala, ritm de scapare, tahicardie nodala) fie prin depolarizari anormale (postdepolarizari tardive sau precoce) stari asociate, de obicei, cu sindroamele de QT lung.
Sindroame de repolarizare tardiva asociate cu stopul cardiac:
Congenital:
Romano-Ward;
Jervel si Lange-Nielson.
Tulburari electrolitice:
hipokaliemia;
hipomagneziemia;
hipocalcemia
Medicamente si toxice:
chinidina (si alti agenti de clasa I);
amiodarona (si alti agenti de clasa III)
amitriptilina;
clorpromazina;
eritomicina;
organofosforate.
Diverse:
bradicardia;
boli ale SNC;
prolapsul de valva mitrala;
infarctul miocardic acut;
postul prelungit sau dietele cu proteine lichide.
trauma cardiaca.
2.4 SUPORTUL VITAL DE BAZA LA ADULT
Suportul vital de baza (SVB) reprezinta mentinerea libertatii cailor aeriene, suportul ventilatiei si circulatiei fara ajutorul vreunui echipament cu exceptia dispozitivelor de protectie.
Algoritmul Suportului
Vital de BAza

1.Se asigura securitatea salvatorului, victimei si a persoanelor din jur.
2. Se evalueaza starea de constienta a victimei: se scutura usor de umeri si se intreaba cu voce tare: 's-a intamplat ceva?'; (fig.1)
Figura 1: Evaluarea starii de constienta
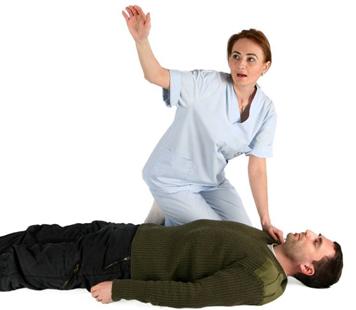
Figura 2: Striga dupa ajutor
3A. Daca victima raspunde verbal sau prin miscare
se lasa in pozitia in care a fost gasita (cu conditia sa fie in siguranta), este evaluata starea victimei si, daca este necesar, se solicita ajutor;
se trimite o persoana dupa ajutor sau, daca salvatorul este singur, lasa victima si merge chiar el dupa ajutor;
salvatorul reevalueaza periodic victima.
3B. Daca victima nu raspunde
salvatorul trebuie sa strige dupa ajutor; (fig.2)
victima va fi asezata in decubit dorsal;
se deschid caile aeriene plasand o mana pe frunte si, cu blandete, se impinge capul spre spate, pastrand policele si indexul libere pentru eventuala pensare a nasului (daca va fi necesara ventilarea);
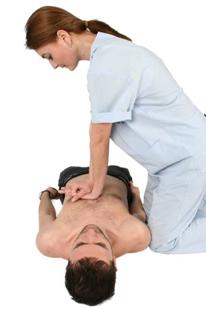
cu varfurile degetelor celeilalte maini plasate sub menton se ridica barbia victimei pentru a deschide caile aeriene. (fig.3)
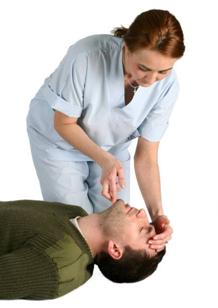
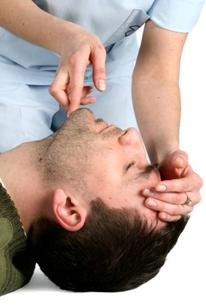
Figura 3: Deschiderea cailor aeriene
4. Mentinand caile aeriene deschise, salvatorul incearca sa stabileasca, timp de maxim 10 secunde, daca victima respira normal (se exclud miscarile ventilatorii ineficiente, "gasp"-urile) : (fig.4)

Figura 4: Evaluarea respiratiei
privind miscarile peretelui toracic anterior;
ascultand zgomotele respiratorii de la nivelul cailor aeriene superioare;
simtind fluxul de aer pe obraz.
In primele minute dupa oprirea cordului victima mai poate respira slab sau poate avea gaspuri rare, zgomotoase. Nu trebuie confundate cu respiratia normala. Incercarea de a determina existenta unor respiratii normale privind, ascultand si simtind fluxul de aer, trebuie sa dureze cel mult 10 secunde. Daca salvatorul nu este sigur ca victima respira normal, trebuie sa actioneze ca si cum ea nu ar respira normal.
5A. Daca victima respira normal
se pune in pozitie de siguranta (vezi mai jos);
salvatorul va trimite pe cineva dupa ajutor, iar, daca este singur, va lasa victima si se va duce dupa ajutor;
se reevalueaza respiratia.
5B. Daca victima nu respira normal
salvatorul va trimite pe cineva dupa ajutor, iar daca este singur, va lasa victima si se va duce dupa ajutor; la intoarcere va incepe compresiile toracice
salvatorul ingenuncheaza langa victima
se plaseaza podul palmei pe centrul toracelui victimei (fig.5)
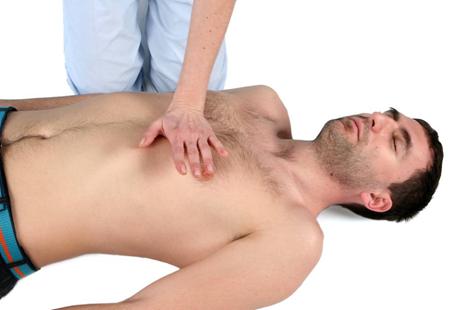
Figura 5: Pozitia mainii pe centrul toracelui
podul palmei celeilalte maini se plaseaza peste mana care se afla pe torace si se intrepatrund degetele mainilor, evitand astfel compresia pe coaste. (fig. 6). Pozitia mainilor trebuie sa fie astfel incat sa nu exercite presiune pe regiunea epigastrica sau pe apendicele xifoid
salvatorul se va pozitiona vertical deasupra toracelui victimei si, cu coatele intinse, va efectua compresia cu 4-5 cm a sternului (fig. 7)
dupa fiecare compresie, toracele trebuie sa revina la normal fara a pierde contactul mainilor cu sternul; compresiile si decompresiile se continua cu o frecventa de 100/minut (ceva mai putin de 2 compresii/sec)
compresiile si decompresiile trebuie sa fie egale ca intervale de timp.
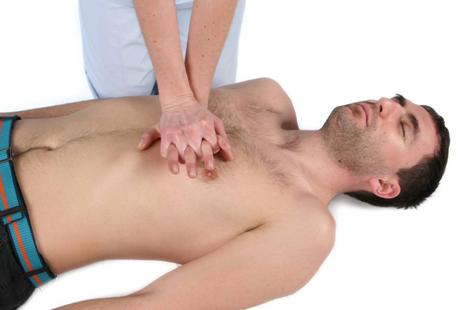
Figura 6: Plasarea ambelor maini
 ..
..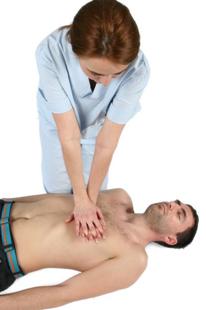
Figura 7: Pozitia corecta in compresiile toracice
6A. Combinarea compresiilor toracice cu ventilatiile
dupa 30 de compresii se redeschid caile aeriene prin impingerea capului si ridicarea mandibulei
se penseaza partile moi ale nasului folosind policele si indexul mainii de pe frunte (fig 8)
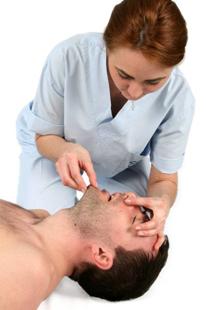

Figura 8: Pensarea nasului Figura 9: Ventilatie gura la gura
se deschide putin cavitatea bucala a victimei, mentinand insa barbia ridicata
salvatorul inspira normal, pune buzele in jurul gurii victimei asigurand o buna etanseitate si expira constant in gura victimei; in timpul expirului salvatorul va privi ridicarea peretelui toracic anterior si va urmari mentinerea ridicata a acestuia timp de 1 secunda, ca intr-o respiratie normala; aceasta reprezinta o ventilatie eficienta (fig. 9)
se mentine capul in hiperextensie si barbia ridicata, se indeparteaza gura de victima si se urmareste revenirea toracelui la pozitia initiala, pe masura ce aerul iese din plamani
salvatorul inspira din nou si expira inca o data in gura victimei, astfel incat sa obtina doua ventilatii eficiente. Dupa aceasta, se repozitioneaza rapid mainile in pozitie corecta pe toracele victimei pentru a executa inca 30 de compresii toracice
se continua efectuarea compresiilor toracice si a ventilatiilor intr-un raport de 30:2
intreruperea compresiilor si ventilatiilor pentru reevaluarea victimei este indicata doar daca aceasta incepe sa respire normal; altfel, resuscitarea nu trebuie intrerupta.
Ghidurile actuale recomanda ca resuscitatorul sa administreze o ventilatie intr-o secunda, cu un volum de aer care sa determine expansionarea toracelui victimei, dar evitand ventilatiile rapide sau bruste. Aceste recomandari se aplica tuturor tipurilor de ventilatie din timpul RCP, incluzand atat ventilatia gura-la-gura cat si ventilatia pe masca si balon, cu sau fara suplimentare de oxigen.
Ventilatia gura-la-nas reprezinta o alternativa eficienta la ventilatia gura-la-gura in situatiile de trauma faciala severa sau daca gura nu poate fi deschisa, atunci cand victima este ventilata in apa sau cand este dificila obtinerea unei bune etanseitati prin ventilatie gura-la-gura.
Nu exista date publicate care sa evidentieze siguranta, eficienta sau posibilitatea de a ventila gura-la-traheostoma, dar poate fi folosita la o victima cu tub de traheostoma sau stoma traheala daca este necesara ventilarea acesteia.
Pentru aplicarea corecta a ventilatiilor pe masca si balon este nevoie de aptitudini practice si indemanare. Resuscitatorul trebuie sa reuseasca deschiderea cailor aeriene prin subluxatia anterioara a mandibulei fixand in acelasi timp masca pe fata victimei. Este o tehnica adecvata pentru resuscitatorii laici care lucreaza in anumite zone cum ar fi cele in care exista risc de intoxicatie cu cianuri sau expunere la alti agenti toxici. Exista si alte situatii specifice in care persoanele laice sunt instruite si reinstruite sa acorde primul ajutor care include executarea ventilatiei pe masca si balon. In aceste situatii ar trebui urmate aceleasi reguli stricte de instructie ca si in cazul personalului medical.
Daca ventilatiile initiale nu au determinat ridicarea peretelui toracic, ca intr-o respiratie normala, atunci, inaintea urmatoarei tentative:
se verifica gura victimei si se indeparteaza orice obstructie vizibila (fig. 10)
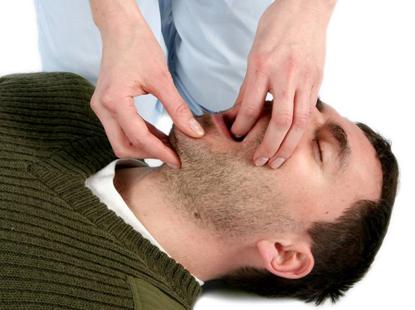
Figura 10: Indepartarea obstructiilor vizibile
se verifica din nou daca hiperextensia capului si ridicarea barbiei sunt corecte
oricum, nu trebuie incercata efectuarea a mai mult de doua ventilatii, inainte de fiecare reluare a compresiilor toracice
Daca la resuscitare participa mai multi resuscitatori, acestia ar trebui sa se schimbe la fiecare 1-2 minute pentru a evita epuizarea fizica. Efectuarea schimbului intre resuscitatori se va face cat mai rapid.
6B. Resuscitarea doar cu compresii toracice - poate fi efectuata, dupa cum urmeaza
daca salvatorul nu poate sau nu doreste sa administreze ventilatii gura-la-gura, atunci va efectua doar compresii toracice
in acest caz, compresiile toracice trebuie efectuate continuu, cu o frecventa de 100/minut
resuscitarea va fi oprita pentru reevaluare doar daca victima incepe sa respire normal; altfel resuscitarea nu trebuie intrerupta.
7. Resuscitarea va fi continuata pana cand:
soseste un ajutor calificat care preia resuscitarea
victima incepe sa respire normal
salvatorul este epuizat fizic.
RECUNOASTEREA SCR
Ghidurile actuale privind recunoasterea SCR de catre persoanele laice recomanda inceperea RCP daca victima este inconstienta (nu raspunde la stimuli) si nu respira normal.
Palparea pulsului carotidian este o metoda inexacta in confirmarea prezentei sau absentei circulatiei sangvine. De asemenea, cautarea semnelor de circulatie sangvina prezenta (miscari, ventilatii, tuse) nu par sa confirme cu exactitate mai mare contractiile eficiente ale cordului.
Persoanele laice intampina dificultati in aprecierea prezentei sau absentei ventilatiilor eficiente la persoanele inconstiente. Aceasta se poate datora deschiderii inadecvate a cailor aeriene sau prezentei gaspurilor. Cand sunt intrebate telefonic de catre dispecerul de la serviciul de ambulanta daca victima respira normal, deseori persoanele laice confunda gaspurile cu ventilatia normala. Din aceasta cauza inceperea RCP este amanata. Respiratiile agonice sunt prezente la aproximativ 40% din pacientii in SCR. In perioada instructiei trebuie subliniat ca aceste gaspuri agonale apar frecvent in primele minute dupa instalarea SCR. Ele reprezinta o indicatie de incepere imediata a RCP si nu trebuie confundate cu respiratia normala.
SVB IN SPATII INGUSTE
In cazul SVB in spatii inguste efectuata de un singur salvator este recomandata efectuarea RCP peste capul victimei, iar in cazul existentei a doi salvatori, se recomanda pozitia-calare.
RESUSCITAREA CU DOI SALVATORI
Desi resuscitarea efectuata de doi salvatori este mai putin solicitanta, totusi este important ca ambii resuscitatori sa cunoasca complet algoritmul si sa fie antrenati. De aceea se recomanda ca aceasta tehnica sa fie rezervata specialistilor in resuscitare sau acelor salvatori care fac parte din grupuri antrenate.
Sunt de facut urmatoarele sublinieri:
chemarea ajutorului este o prioritate; astfel, un salvator incepe singur resuscitarea iar celalalt pleaca dupa ajutor;
se recomanda ca salvatorii sa stea de o parte si de alta a victimei; (fig. 10)

Figura 112: Resuscitatea cu doi salvatori
se utilizeaza un raport de 30 compresii la 2 ventilatii; la finalul fiecarei serii de 30 compresii, salvatorul respectiv va fi pregatit sa administreze cele doua ventilatii; pentru o mai buna coordonare, cel care face compresiile poate numara cu voce tare;
ridicarea barbiei si extensia capului vor fi mentinute tot timpul resuscitarii; se administreaza cele doua ventilatii timp in care compresiile toracice se intrerup; acestea se reiau imediat dupa a doua ventilatie, asteptand doar ca salvatorul sa indeparteze buzele de pe fata victimei;
daca salvatorii vor sa faca schimb de locuri, pentru ca de obicei, cel care face compresiile toracice oboseste, acesta trebuie sa se faca cit mai rapid cu putinta.
2.5. POZITIA DE SIGURANTA
Pozitia de siguranta este folosita in managementul victimelor inconstiente care respira si au semne de circulatie sangvina si nu prezinta leziuni ale coloanei vertebrale.
Cand o victima inconstienta este culcata in decubit dorsal si respira spontan caile respiratorii pot fi obstruate de limba, mucus sau voma. Aceste probleme pot fi prevenite daca victima este plasata pe una din partile ei laterale. Scopul acestei pozitii este mentinerea libera a cailor respiratorii, permiterea monitorizarii, respectarea curburilor fiziologice ale coloanei vertebrale si evitarea compresiilor pe pachetele vasculonervoase. Aceasta pozitie trebuie sa fie una stabila in timp. O pozitie aproape-culcat pe burta pe de alta parte poate impiedica o ventilatie adecvata, deoarece imobilizeaza diafragmul si reduce complianta toracica si pulmonara.
Pozitia de siguranta prezinta ca dezavantaj compresia unui brat, recomandandu-se urmarirea circulatiei periferice a bratului si inlaturarea compresiei cat mai rapid; daca este necesara mentinerea pozitiei de siguranta pe o perioada mai lunga de timp, dupa 30 minute victima va fi intoarsa pe partea opusa. Exista cateva variante ale pozitiei de siguranta fiecare cu avantajele sale. Nu exista o singura pozitie potrivita pentru toate victimele. Pozitia trebuie sa fie stabila, aproape de pozitia laterala reala, cu capul decliv si fara ca presiunea pe torace sa impiedice ventilatia.

Figura 12: Bratul in unghi drept cu corpul, cotul
indoit si
CNRR recomanda urmatoarea secventa de manevre pentru pozitia de siguranta:
daca este cazul, se indeparteaza ochelarii victimei;
salvatorul ingenuncheaza lateral de victima aflata in decubit dorsal si cu membrele pelvine intinse;
bratul de partea salvatorului se pozitioneaza in unghi drept cu corpul, cotul fiind indoit si palma orientata in sus; (fig 12
bratul de partea opusa se aduce peste torace de aceeasi parte cu salvatorul si se pozitioneaza cu dosul palmei in contact cu obrazul; (fig. 13)

Figura 13: Dosul palmei in contact cu obrazul
salvatorul prinde membrul inferior de partea opusa cu mana chiar deasupra genunchiului si il trage in sus, dar pastrand contactul piciorului cu solul (o flectare incompleta a coapsei pe abdomen); (fig. 14)

Figura : Flectare incompleta a coapsei pe abdomen
cu o mana pe genunchiul flectat si cu cealalta mentinand dosul mainii victimei pe obraz, se roteste victima spre salvator in pozitie laterala, pana cand piciorul flectat se sprijina pe sol; (fig. 15)
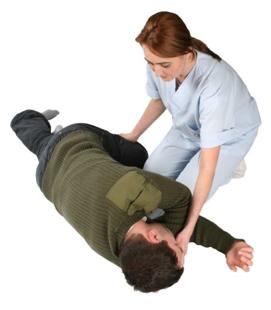
Figura 15:Rotirea victimei catre salvator
se ajusteaza pozitia membrului inferior de deasupra astfel incat coapsa si genunchiul sa fie flectate in unghi drept;
se impinge si se mentine capul spre posterior pentru a asigura libertatea cailor aeriene; aceasta manevra se realizeaza prin ajustarea pozitiei mainii de sub obraz; (fig. 16)
se verifica respiratia la intervale regulate.
In ciuda dificultatilor ce pot apare atat la antrenamente cat si intr-o situatie reala, ramane fara indoiala faptul ca plasarea unei victime inconstiente in pozitie de siguranta poate fi un gest salvator de viata.

Figura 6: Pacient in pozitie de siguranta
2.6. OBSTRUCTIA CU CORP STRAIN A CAILOR AERIENE
Moartea accidentala prin obstructia cu corp strain a cailor aeriene (OCSCA), desi rara, poate fi prevenita; mai putin de 1% din evenimentele de obstructie cu corp strain sunt mortale. Deoarece majoritatea cazurilor de OCSCA apare, atat la copii cat si la adulti, in timpul mesei, frecvent, aceste evenimente au martori. Totusi, este nevoie de interventie rapida, cat timp victima este inca responsiva.
Recunoasterea OCSCA
Pentru supravietuirea unui eveniment de OCSCA este necesara recunoasterea rapida a urgentei. OCSCA nu trebuie confundata cu lesinul, infarctul miocardic, epilepsia sau alte situatii care pot produce insuficienta respiratorie acuta, cianoza sau pierderea starii de constienta.
In general obstructia apare in timpul mesei, victima ducandu-si frecvent mainile spre gat. (fig. 17) Pacientii cu obstructie usoara pot vorbi, tusi si respira. Cei cu obstructie severa insa, nu pot vorbi, raspund prin miscari ale capului, nu mai pot respira sau au respiratii zgomotoase, eforturile de tuse sunt ineficiente, nezgomotoase si devin in scurt timp inconstienti.
In recunoasterea evenimentului de OCSCA este indicat ca salvatorul sa intrebe victima constienta: "te-ai inecat?"

Figura 17: Pacient cu OCSCA
Algoritmul de interventie in caz de OCSCA la adult
(Acest algoritm poate fi utilizat si in cazul copiilor peste un an)
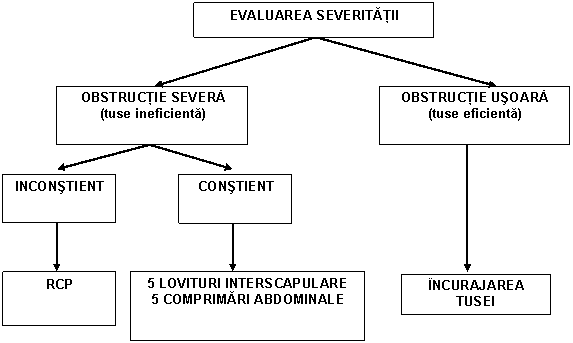
Daca victima prezinta semne de obstructie usoara a cailor aeriene:
Se incurajeaza victima sa tuseasca, fara a mai face altceva
Daca victima prezinta semne de obstructie severa a cailor aeriene si este constienta:
Se aplica pana la 5 lovituri la nivelul toracelui posterior, dupa cum urmeaza (fig. 18)
o salvatorul se pozitioneaza lateral si usor in spatele victimei

Figura 18 Lovituri interscapulovertebrale
o va sprijini cu o mana pieptul victimei si o va inclina usor spre inainte astfel incat, atunci cand corpul strain va fi dislocat, sa se deplaseze mai degraba spre cavitatea bucala decat sa alunece mai jos in caile aeriene
o cu podul palmei celeilalte maini va administra pana la 5 lovituri bruste interscapulovertebral (intre omoplati)
Dupa fiecare lovitura se verifica daca a fost inlaturat obstacolul. Scopul nu este acela de a aplica toate cele 5 lovituri ci ca fiecare din acestea sa fie capabila sa dizloce corpul strain.
Daca dupa cele 5 lovituri intre omoplati corpul strain nu a fost inlaturat, se efectueaza 5 comprimari abdominale bruste astfel (fig. 19), salvatorul:

Manevra Heimlich
o se pozitioneaza in spatele victimei cu ambele brate in jurul partii superioare a abdomenului acesteia
o va inclina usor victima spre inainte
o va plasa pumnul intre ombilic si apendicele xifoid
o va prinde pumnul cu cealalta mana si va trage brusc spre in sus si inapoi
o va repeta de maxim 5 ori aceasta manevra.
Daca obstructia nu a fost inlaturata, se continua alternand 5 lovituri intre omoplati cu 5 comprimari bruste ale abdomenului.
Daca victima devine inconstienta:
se aseaza usor victima pe sol
se alerteaza imediat Sistemul Medical de Urgenta
se incepe SVB direct cu aplicarea compresiilor toracice. Personalul medical antrenat si cu experienta in detectarea pulsului carotidian, va incepe aplicarea compresiilor toracice chiar daca pulsul este prezent (pacient inconstient si cu OCSCA).
Chiar si in cazul rezolvarii cu succes al unei OCSCA, sunt posibile complicatii ulterioare datorate retentiei de material strain la nivelul tractului respirator superior sau inferior. Pacientii cu tuse persistenta, dificultati de deglutitie sau cu senzatia de corp strain retentionat la nivelul gatului dar si cei la care s-au efectuat comprimari abdominale, care pot determina leziuni interne grave, trebuie trimisi pentru evaluare medicala.


MODIFICARI ALE SVB IN CAZUL RESUSCITARII VICTIMELOR INECULUI
In cazul SCR la inecat, protocolul SVB prezinta urmatoarele modificari:
se vor administra 5 ventilatii inaintea inceperii compresiilor toracice
daca salvatorul este singur, va aplica masurile de RCP pentru aproximativ un minut inainte de a pleca dupa ajutor
Aceste modificari trebuie insusite in special de acele persoane care, prin specificul muncii lor pot veni in contact cu potentiale victime ale unui inec. Spre deosebire de alte cauze asfixice de SCR, inecul este usor de recunoscut; persoanele laice pot avea dificultati in identificarea cauzei directe de SCR in cazul traumei sau intoxicatiilor. De aceea, in cazul acestor pacienti se va aplica protocolul standard de SVB.
2.7. UTILIZAREA DEFIBRILATORULUI EXTERN AUTOMAT (DEA)
DEA standard pot fi folosite la adulti si copiii peste 8 ani. Pentru copiii intre 1 si 8 ani se vor folosi, daca este posibil, padelele pediatrice sau modul pediatric; daca nu este posibil, se va folosi DEA disponibil. Utilizarea DEA nu este indicata in cazul copiilor sub un an.
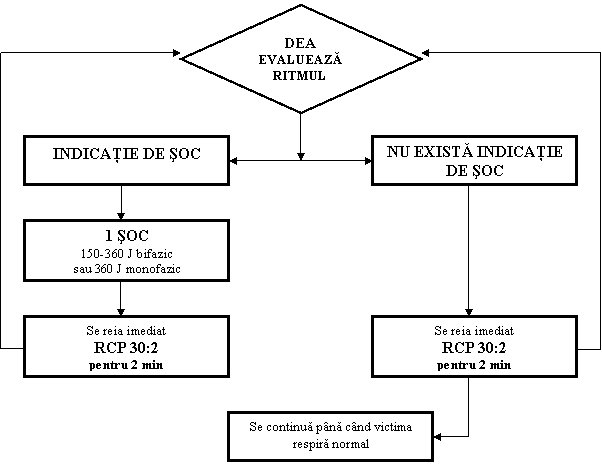
Algoritmul utilizarii DEA (figura)
Trebuie asigurata securitatea salvatorului, victimei si a celor din jur.
Daca victima este inconstienta si nu respira normal, salvatorul va trimite pe cineva dupa DEA si va chema ambulanta.
Salvatorul va incepe RCP conform protocoalelor SVB
Imediat dupa sosirea defibrilatorului:
va porni defibrilatorul si ataseaza padelele. Daca exista mai mult de un resuscitator, SVB trebuie continuat in timpul efectuarii acestor manevre
vor fi urmate comenzile vocale sau cele afisate
resuscitatorul se va asigura ca nimeni nu atinge victima in timp ce DEA analizeaza ritmul
5a. Daca exista indicatie de soc
resuscitatorul se va asigura ca nimeni nu atinge victima
va apasa butonul de soc urmand instructiunile (DEA complet automate vor administra socurile direct)
va continua conform comenzilor vocale sau celor afisate
5b. Daca nu exista indicatie de soc
salvatorul va reincepe imediat SVB cu un raport compresii toracice ventilatii de 30:2
va continua conform comenzilor vocale sau celor afisate
6. Resuscitarea va continua pana cand:
soseste un ajutor calificat care preia resuscitarea
victima incepe sa respire normal
salvatorul este epuizat fizic
Comenzile vocale sau afisate ale DEA trebuie (re)setate conform cu recomandarile actuale privind SVB si defibrilarea. Modificarile ar trebui sa includa cel putin:
CHEAMA AJUTOR TRIMITE PLEACA DUPA DEA APELEAZA 112 
ASPECTE ETICE IN RESUSCITARE
Scopul resuscitarii cardiopulmonare si al manevrelor cardiologice de urgenta este acelasi cu al altor interventii medicale: sa mentina viata, sa redea starea de sanatate, sa inlature suferinta si sa limiteze deficitul neurologic. Resuscitarea cardiopulmonara se deosebeste de celelalte prin reversibilitatea fenomenului mortii clinice; procentul scazut de reusita insa, face ca deciziile legate de RCP sa fie complicate, uneori acestea trebuie luate in secunde, de catre salvatori care nu cunosc pacientul si nu au evidenta unor directive preexistente. (Supravietuirea la externare dupa un stop cardiorespirator survenit in spital rareori depaseste 15%. Unele statistici arata insa o rata de supravietuire dupa un stop cardiorespirator survenit in afara spitalului intre 20 - 25 %, in cazuri de FV/TV). Aceasta particularitate face ca in urgenta, relatia medic-pacient sa fie una speciala: antecedentele medicale nu sunt cunoscute, nu este timp pentru anamneza sau investigatii de laborator, tratamentul trebuie inceput inainte de stabilirea diagnosticului, iar optiunile in fata unei probleme etice sunt limitate.
Atunci cand nu exista precedent sau o anumita interventie nu poate fi amanata, medicul isi poate orienta deciziile in functie de raspunsul la trei intrebari cu valoare de test pentru a selecta si a verifica validitatea unei actiuni. Acestea sunt:
- testul impartialitatii (daca ar fi in locul pacientului, ar accepta acea actiune?)
- testul universabilitatii (in circumstante similare, ar fi de acord ca toti medicii sa aplice metoda lui?)
- testul justificarii interpersonale (poate oferi o justificare valabila pentru actiunea sa colegilor, superiorilor sau persoanelor nemedicale?)
Un raspuns afirmativ la aceste trei intrebari indica o actiune, cu mare probabilitate corecta din punct de vedere etic.
Dintre principiile etice, unanim acceptate, ale autonomiei, beneficiului, prevenirii greselilor si dreptatii, in luarea deciziilor medicale accentul se pune pe autonomie - fie a pacientului ( mai ales in Statele Unite ale Americii), fie a personalului medical de urgenta (in tarile europene).
Inceperea si oprirea manevrelor de resuscitare trebuie sa ia in considerare diferentele existente in normele etice si culturale.
Principiul autonomiei pacientului
Este larg acceptat din punct de vedere etic, iar in numeroase tari, si legal; daca in unele tari (incluzand Statele Unite) se considera ca pacientii adulti au capacitate de decizie cu exceptia cazurilor in care o instanta judecatoreasca ii declara incompetenti, alte legislatii acorda medicului dreptul de a stabili incompetenta (datorita unor afectiuni psihiatrice, de exemplu). Exista o serie de factori care pot altera temporar capacitatea de luare a deciziilor si care, odata indepartati, pot restabili competenta: boala concomitenta, medicatie, depresie
Pentru ca pacientii sa poata lua decizii in cunostinta de cauza trebuie sa primeasca si sa inteleaga corect informatiile despre afectiunea lor si despre prognostic, tipul interventiei propuse, alternative, riscuri si beneficii. In departamentul de urgenta exista insa optiuni limitate, iar tratamentul medical trebuie instituit in absenta unei evidente clare a refuzului competent al pacientului.
Respectarea principiului autonomiei este reflectata de decizia medicala ("advanced directive"- in tarile in care este adoptata legal) care este un document ce indica alegerile pacientului privind tratamentul medical sau numirea unei persoane-surogat care sa ia aceste hotarari. Ea poate fi de 2 tipuri: asistenta medicala acceptata ("living will") - document scris ce reda tipul tratamentului sau procedurilor de prelungire a vietii in cazul in care pacientul ajunge in stadiul terminal al unei afectiuni sau in stare vegetativa persistenta- si desemnarea unei persoane-surogat, printr-un act legal, de obicei o ruda sau un prieten apropiat, care trebuie sa ia deciziile pe baza preferintelor anterior exprimate; daca nu au fost formulate, el hotaraste ce este mai bine pentru pacient. Spre deosebire de asistenta medicala acceptata, care se aplica doar in cazul afectiunilor terminale, statutul de surogat si investirea cu putere de decizie se aplica in orice situatie in care pacientul nu poate hotari singur.
In Statele Unite, de exemplu, legea stipuleaza ca o decizie medicala de intrerupere a terapiei de mentinere in viata este aplicata doar daca indeplineste urmatoarele conditii:
o persoana -surogat isi da consimtamantul;
pacientul are o afectiune in stadiul terminal documentata de 2 medici sau
pacientul este in stare vegetativa persistenta documentata de 2 medici, dintre care un specialist in evaluarea functiilor cognitive.
Din momentul intocmirii deciziei medicale, ea trebuie reconsiderata periodic, deoarece in perioadele de remisiune sau de recuperare dupa diverse afectiuni cronice majoritatea pacientilor percep diferit notiunea de calitate a vietii si importanta prelungirii acesteia. De aceea reevaluarea trebuie facuta la un interval de cel putin 2 luni.
Un alt principiu etic ce trebuie considerat cand se iau decizii in ceea ce priveste asistenta medicala este cel al inutilitatii, calitative sau cantitative, si are la baza 2 notiuni: durata vietii si calitatea ei. Orice interventie este inutila daca nu poate atinge scopul propus, adica o ameliorare a duratei sau calitatii vietii. In resuscitare, in definitia calitativa a inutilitatii trebuie incluse sansa redusa de supravietuire si calitatea scazuta a vietii ulterioare, factorii cheie fiind patologia preexistenta stopului cardio-respirator si statusul postresuscitare scontat. Termenul de inutilitate calitativa implica posibilitatea unor erori de judecata, uneori existand discrepante in evaluarea calitatii vietii de catre medici si supravietuitori.
Decizia de incepere a RCP trebuie luata dupa o analiza atenta a prognosticului atat in ceea ce priveste durata, cat si calitatea vietii. RCP este neadecvata daca sansele de supravietuire sunt nule sau daca este de asteptat ca pacientul sa supravietuiasca, dar fara capacitatea de a comunica. Acest ultim aspect este in special mai sensibil, calitatea vietii unor astfel de pacienti fiind perceputa diferit din punct de vedere legal, cultural sau chiar personal.
Dilema majora in luarea deciziei de inutilitate a tratamentului graviteaza in jurul estimarii sanselor de supravietuire si a celor care iau aceste decizii. Exista o serie de intrebari-cheie care isi asteapta inca raspunsul si care poate ar trebui clarificate pe baza unui consens, in urma unor discutii si dezbateri intre personalul medical specializat si public: care este rata de supravietuire estimata la care se decide neinceperea RCP - 5%, 1%, 0.5%? cine hotaraste in cazul individual al pacientului? cresterea supravietuirii cu 1 sau 2 luni la pacientii in faze terminale constituie oare un tel al resuscitarii? cine decide ce este adecvat si ce este inutil - medicul care trateaza bolnavul? pacientul sau familia? un comitet de experti in domeniu?
Inutilitatea cantitativa implica ideea ca, in anumite contexte, este de asteptat ca pacientul sa nu supravietuiasca dupa RCP. Exista o serie de factori predictivi pentru prognosticul pacientului dupa resuscitare care au fost investigati in studii bine concepute de catre numeroase institutii. Variabilele legate de pacient includ starile comorbide si tratamentul urmat. Variabilele legate de stopul cardio-respirator includ existenta unei dovezi a opririi cordului, ritmul cardiac initial, timpul scurs pana la inceperea RCP, defibrilarea si aplicarea ALS. In cazul in care pacientii sau familiile lor solicita medicilor acordarea unei asistente medicale neadecvate, acestia nu sunt obligati sa dea curs cererilor atunci cand exista un consens din punct de vedere stiintific si social ca acel tratament este ineficient. Un exemplu il constituie RCP la pacientii cu semne de moarte ireversibila - rigor mortis, decapitati, lividitati sau descompunere. De asemenea, medicii nu sunt obligati sa acorde RCP daca nu se asteapta obtinerea nici unui rezultat; de exemplu, RCP nu poate restabili circulatie sangvina efectiva la pacientii la care stopul cardio-respirator apare ca o stare terminala, in ciuda tratamentului maximal pentru, de exemplu, soc toxico-septic sau cardiogen.
pacientul si-a exprimat clar dorinta de neincepere a RCP;
sunt instalate semnele de moarte ireversibila: rigor mortis, decapitare sau aparitia lividitatilor cadaverice;
deteriorarea functiilor vitale se produce in ciuda terapiei aplicate maximal (in cazul socului septic sau cadiogen);
nou-nascutii prezinta
varsta gestationala confirmata mai mica de 23 saptamani sau greutate la nastere sub 400 grame
anencefalie
trisomie 13 sau 18 confirmate.
In spital, decizia de intrerupere a resuscitarii revine medicului curant. El trebuie sa ia in considerare dorintele pacientului, contextul de aparitie a stopului si factorii cu valoare prognostica-. cel mai important este timpul de resuscitare, sansele de supravietuire fara deficite neurologice grave scazand pe masura ce timpul de resuscitare creste. Clinicianul trebuie sa opreasca eforturile resuscitative atunci cand considera ca pacientul nu va mai raspunde la manevrele de resuscitare. In timpul stopului cardio-respirator nu exista criterii de apreciere a statusului neurologic ulterior.
Datele stiintifice actuale arata ca, exceptand unele situatii speciale, este putin probabil ca eforturile resuscitative prelungite - atat in cazul adultilor, cat si al copiilor - sa aiba succes si pot fi intrerupte daca nu exista semne de restabilire a circulatiei sangvine spontane timp de 30 minute de aplicare a ALS. Daca aceasta apare, in orice moment al resuscitarii, perioada de resuscitare trebuie prelungita, ca si in cazuri particulare cum ar fi supradozarea de medicamente sau hipotermia severa prearest.
La nou-nascuti manevrele de resuscitare se opresc dupa 15 minute de absenta a circulatiei spontane. Lipsa de raspuns la peste 10 minute de resuscitare se asociaza cu un pronostic sever asupra supravietuirii si a statusului neurologic.
ORDINUL DE NEINCEPERE A RESUSCITARII (DO NOT ATTEMPT RESUSCITATION)
Spre deosebire de alte interventii medicale, RCP poate fi initiata fara a fi nevoie de ordinul unui medic, pe baza teoriei consensului subinteles asupra tratamentului de urgenta. Termenul larg folosit "a nu resuscita" (do not resuscitate- DNR) poate fi inteles gresit. El sugereaza ca resuscitarea ar putea avea succes daca s-ar incerca. Termenul "a nu incerca resuscitarea" (do not attempt resuscitation- DNAR) indica mai exact ca resuscitarea poate esua. Aceste notiuni sunt des folosite in SUA, in functie de preferintele fiecaruia.
Scopul unui ordin DNAR poate fi ambiguu; el nu exclude interventii precum administrarea parenterala de fluide si nutrienti, oxigen, analgezia, sedarea, medicatia antiaritmica sau vasopresoare. Unii pacienti pot alege sa accepte defibrilarea si compresiile sternale, dar nu intubarea si ventilatia mecanica. Ordinul DNAR poate fi scris pentru circumstante clinice specifice si trebuie revizuit la intervale regulate.
Unii doctori discuta despre RCP cu pacientii lor atunci cand considera ca sunt la risc de a face stop cardiorespirator; cel mai frecvent aceasta posibilitate aparand cand starea unui bolnav cronic se inrautateste. Aceste discutii selective sunt inechitabile si ar trebui aplicate nu numai celor cu SIDA sau cancer, de exemplu, ci si celor cu ciroza sau boala coronariana, care au un prognostic similar. Luarea deciziilor incepe cu recomandarea pe care medicul o face pacientului. Acesta si inlocuitorii lui au dreptul sa aleaga dintre optiuni medicale apropiate pe baza conceptelor lor despre beneficii, riscuri si limitari ale interventiilor propuse. Aceasta nu implica dreptul de a cere acordarea de ingrijiri care depasesc standardele acceptate sau contravin principiilor etice ale medicilor. In asemenea cazuri se poate decide transferul pacientului catre alt specialist.
Ordinele DNAR nu includ limitarea altor forme de tratament; celelalte aspecte ale planului terapeutic trebuie documentate separat si comunicate.
INTRERUPEREA MASURILOR DE SUPORT AL VIETII
Este o decizie complexa din punct de vedere emotional atat pentru familia pacientului cat si pentru personalul medical, care se ia cand scopurile terapeutice nu pot fi atinse. Nu exista criterii exacte pe care clinicienii sa le foloseasca in timpul resuscitarii pentru a estima statusul neurologic in perioada postresuscitare. Criteriile de determinare a mortii cerebrale trebuie sa fie acceptate la nivel national, deoarece din momentul in care se pune diagnosticul se intrerup masurile de mentinere a vietii, cu exceptia situatiei in care exista un consimtamant privind donarea de organe. In acest caz ordinele DNAR preexistente sunt inlocuite cu protocoale standard privind transplantul.
Unii pacienti nu isi recapata starea de constienta dupa stopul cardiac si restaurarea circulatiei spontane prin RCP si ALS. Prognosticul pentru pacientii care vor ramane in coma profunda (GCS<5 ) dupa stopul cardiac poate fi enuntat dupa 2 sau 3 zile in majoritatea cazurilor. O recenta metaanaliza a 33 de studii despre prognosticul comelor anoxic-ischemice a aratat existenta a 3 factori care se asociaza cu prognostic rezervat: absenta RFM in a treia zi, absenta raspunsului motor la stimuli durerosi pana in a treia zi si absenta bilaterala a raspunsului cortical la potentiale evocate somatosenzitive in prima saptamana. Oprirea masurilor de sustinere a vietii este permisa din punct de vedere etic in aceste circumstante.
Pacientii in stadii terminale ale unor boli incurabile trebuie sa beneficieze de ingrijirile care sa le asigure confort si demnitate, sa reduca pe cat posibil suferintele datorate durerii, dispneei, delirului, convulsiilor si altor complicatii. Pentru acesti pacienti este etica acceptarea cresterii treptate a medicatiei sedative si narcotice, chiar la acele doze care pot influenta durata vietii.
DISCUTIILE CU APARTINATORII
Cele mai multe resuscitari se soldeaza cu un esec, in ciuda eforturilor maximale depuse, exceptand unele cazuri particulare (de obicei SCR prin FV/TV cu initierea imediata a RCP).
Instiintarea familiei si prietenilor despre moartea unei persoane dragi constituie un aspect important al procesului resuscitarii si trebuie facuta cu compasiune. Aducerea la cunostinta a decesului si discutiile consecutive sunt dificile chiar si pentru personalul medical cu experienta. Spitalele din diverse arii etnice au pus la punct protocoale standard adaptate pentru diferitele culturi, popoare si institutii; aceste protocoale ofera recomandari in ceea ce priveste alegerea vocabularului si atitudinii adecvate unei anumite culturi. Sunt de un adevarat folos materiale continand informatii asupra transportului decedatului de la locul decesului la locul de inhumare, intocmirii certificatului de deces, precum si asupra conditiilor privind efectuarea autopsiei; ar trebui de asemenea incluse si informatii despre conditiile in care se poate efectua donarea de organe si tesuturi.
PREZENTA FAMILIEI IN TIMPUL RESUSCITARII
Un numar din ce in ce mai mare de spitale si institutii au implementat programe de consultare a membrilor familiei daca doresc sa fie in aceeasi incapere in care pacientul este resuscitat; astfel, avand alaturi un asistent social experimentat, ei pot asista la eforturile depuse de catre personalul medical in incercarea de a-i salva pe cei dragi lor. S-a observat ca prin aceasta atitudine sunt evitate intrebarile care apar in cazul unei resuscitari nereusite - de exemplu "S-a facut tot ce era posibil?".
Rareori parintii sau membrii familiei isi exprima dorinta de a fi prezenti; de aceea ei trebuie consiliati cu compasiune asupra acestui aspect. Membrii echipei de resuscitare trebuie sa se sensibilizeze de prezenta familiei in timpul resuscitarii, iar o persoana desemnata este indicat sa fie permanent alaturi de acestia pentru a le raspunde la intrebari, a le clarifica anumite aspecte si a le oferi sprijin moral.
Concluzii
Este necesara existenta unor ghiduri si mecanisme clare pentru a incepe si a conduce aceste aspecte sensibile ale eticii in resuscitare.
Este important a se lua in considerare factorii culturali si religiosi.
S-a dovedit benefica in special, existenta in spitale a unor comitete de etica, formate din reprezentanti ai mai multor discipline.
Toate deciziile medicale ar trebui introduse in fisa pacientului si revazute periodic.
Persoanele recent decedate trebuie tratate cu respect, respectandu-li-se ultimele dorinte formulate in timpul vietii.
LIDER SI ECHIPA
Complexitatea procesului de resuscitare impune prezenta unei echipe formata din mai multe persoane, fiecare instruita sa desfasoare oricare din tehnicile SVB sau SVA. Ideal, secventa procesului de resuscitare cardiopulmonara se desfasoara conform figurii de mai jos: SVB si analiza formei de oprire cardiaca precede SVA iar defibrilarea precede oricare alta tehnica suport avansat. In practica, functie de numarul membrilor echipei de resuscitare, unele etape se pot desfasura simultan.
|
DIAGNOSTICARE SCR |
![]()
|
SVB |
![]()
|
MONITORIZARE / ANALIZA RITM |
![]()
![]()
|
|
IDENTIFICARE / TRATARE CAUZE |

|
|
|
IOT/VENTILATIE / ACCES VENOS |
![]()
![]()
|
DECIZIA DE OPRIRE A RCP |
INGRIJIRE POSTRESUSCITARE |
SVB trebuie inceput imediat dupa diagnosticarea SCR si continua pe parcursul intregului proces de resuscitare, mai putin in timpul defibrilarii. SVB incorect efectuat sau tarziu initiat scade considerabil sansa de reusita a resuscitarii .
Diagnosticul formei de oprire cardiaca este crucial in efortul de resuscitare: singura modalitate de cuplare a FV sau TV fara puls este defibrilarea iar timpul scurs de la instalarea aritmiei pana la administrarea primului soc influenteaza decisiv reusita resuscitarii (padelele pot fi utilizate pentru "o privire rapida" asupra ritmului cardiac si permit sanctiune terapeutica rapida).
Defibrilarea este prima manevra de SVA efectuata - daca exista indicatie; pulsul carotidian este verificat intre socuri doar daca pe monitor apare un ritm care poate fi asociat cu functia de pompa.
Concomitent desfasurarii SVB, este extrem de importanta obtinerea unei cai de administrare a drogurilor - in mod particular a adrenalinei (drog care poate fi administrat - ideal - intravenos sau cale alternativa - intratraheal); prin urmare este obligatorie fie obtinerea accesului venos fie intubarea traheei.
Concluzia acestor enunturi este ca fiecare etapa a procesului de resuscitare este importanta pentru salvarea pacientului si, poate mai important, sansa de succes este decisiv influentata de ordinea de desfasurare a acestor etape. Totul depinde de numarul membrilor echipei de resuscitare si de pregatirea lor; in conditii ideale, cand echipa este completa, abordul venos si intubarea traheei se desfasoara concomitent fara intreruperea SVB; daca insa numarul persoanelor participante la RCP este insuficient, IOT ofera unele avantaje suplimentare comparativ cu cele aduse de abordul venos: permite ventilatia cu oxigen 100% si este o cale alternativa de administrare a drogurilor intraresuscitare. Care dintre aceste etape este efectuata prima este decizia liderului de echipa.
Eficienta RCP depinde de liderul de echipa. Performanta echipei este limitata de performanta liderului; de aceea este extrem de importanta stabilirea persoanei care isi va asuma acest rol; numarul mare de gesturi desfasurate in timpul unei resuscitari, de la diagnosticarea corecta a SCR si analiza formei de oprire cardiaca pana la decizia de defibrilare si administrarea de droguri, impune rapiditate si corectitudine in aplicarea in practica pentru a creste sansa de supravietuire a pacientului; din acest motiv lider de echipa va fi desemnata persoana cu pregatirea profesionala cea mai ampla sau cel care este instruit in SVA; in spital, in aceeasi echipa pot exista mai multe persoane antrenate in SVA de aceea liderul este desemnat inainte de incepere; in prespital acest rol revine primei persoane instruite in SVA care ajunge la locul instalarii SCR.
In sarcina liderului de echipa intra indeplinirea urmatoarelor obiective:
Evaluarea si coordonarea membrilor echipei de resuscitare; pozitia liderului in "scena" procesului de RCP este la o distanta care sa ii asigure o privire de ansamblu cu verificarea activitatii fiecarui membru al echipei; acest obiectiv este mai usor de indeplinit cand echipa este completa, iar liderul nu este decat alta persoana instruita.
Evaluarea eficientei manevrelor de resuscitare: ventilatii altenativ cu compresiile toracice; utilizarea celei mai mari concentratii de oxigen disponibile; fiecare compresie toracica trebuie sa produca o "unda de puls" (verificat la nivelul arterei carotide sau al arterei femurale).
Dupa initierea corecta a SVB se asigura ca pacientul este rapid monitorizat; doar dupa monitorizare poate fi stabilita conduita terapeutica ulterioara: defibrilare (FV / TV fara puls) sau SVB si droguri (DEM / asistola).
Verificarea administrarii rapide si corecte a drogurilor.
Identifica rapid cauzele de DEM.
Se asigura ca toate aparatele si dispozitivele utilizate intraresuscitare functioneaza corect.
Un alt rol, la fel de important ca evaluarea procesului de resuscitare, este siguranta membrilor echipei si a altor persoane care asista la RCP, in special in timpul defibrilarii; liderul trebuie sa se asigure ca nici un membru al echipei nu este in pericol in momentul eliberarii curentului electric - mai ales cand echipa este formata dintr-un numar mare de persoane;
Liderul desemneaza persoana cea mai bine instruita pentru fiecare manevra in parte; de exemplu, obtinerea accesului venos si IOT sunt efectuate de persoanele cu cea mai mare experienta.
Pe parcursului RCP liderul incearca sa obtina date anamnestice si despre istoricul medical al pacientului; se asigura ca nu exista contraindicatie de resuscitare (motiv medical sau acte legalizate - inca valabile - care atesta dorinta pacientului de a nu fi resuscitat).
Rezolvarea problemelor: daca RCP nu este eficienta obligatia liderului este reevaluarea corectitudinii diagnosticului si a procesului de resuscitare (in special pozitia sondei de IOT) pentru a identifica cea mai probabila cauza a esecului; nu trebuie ignorat faptul ca protocoalele nu sunt decat o suma de indicatii si ca, uneori, necesita adaptarea la particularitatile cazului: de exemplu stopul cardiac instalat pe fondul unei insuficiente renale poate necesita tratamentul hiperkaliemiei (administrarea de calciu) chiar daca acesta nu este mentionat direct in algoritmul de RCP.
Daca resuscitarea este reusita liderul de echipa contacteaza specialitatea medicala responsabila de ingrijirea ulterioara a pacientului;
Liderul se asigura ca toate documentele medicale sunt completate corect si rapid; acestea trebuie scrise lizibil, cu date cat mai complete despre manevrele desfasurate in timpul RCP;
Informeaza familia pacientului despre starea acestuia, intr-un cadru adecvat, folosind un limbaj adaptat gradului de intelegere a acestora.
In unele situatii, cand resuscitarea nu are succes, liderul ia decizia de intrerupere a acesteia si de declarare a decesului.
|
Politica de confidentialitate | Termeni si conditii de utilizare |

Vizualizari: 8762
Importanta: ![]()
Termeni si conditii de utilizare | Contact
© SCRIGROUP 2026 . All rights reserved